если часто бить по голове что может быть
Симптомы панической атаки
Основные симптомы панической атаки и их психологическая нейтрализация. Противодействие симптомам панической атаки. Как бороться с симптомами панической атаки. Современные методики.
Звоните, записывайтесь на прием! Мы помогаем в самых сложных ситуациях!
Панические атаки и симптомы
Довольно часто паническое расстройство маскируется под другие заболевания, что затрудняет быструю диагностику недуга. Больные испытывают те же ощущения, которые появляются при реальных неврологических, сердечно-сосудистых и прочих серьезных патологиях.
Человек, который совсем недавно подвергся паническому расстройству, как правило, не знает о нем, поэтому часто обращается за помощью к докторам различных специализаций. Больному назначают разные обследования организма, и в итоге выясняется, что патологии внутренних органов у него отсутствуют, но, несмотря на это, симптоматика несуществующего заболевания продолжается, со временем даже усиливаясь. В этом случае можно говорить о наличии панической атаки или панического расстройства.
Признаки панической атаки
Признаки этого недуга в большинстве случаев носят ярко выраженную физическую характеристику, симптомы схожи с сердечным приступом, поэтому многие больные предполагают патологию сердца. Однако даже сильные вегетативные проявления в этом случае являются следствием нарушений функций нервной системы и головного мозга.
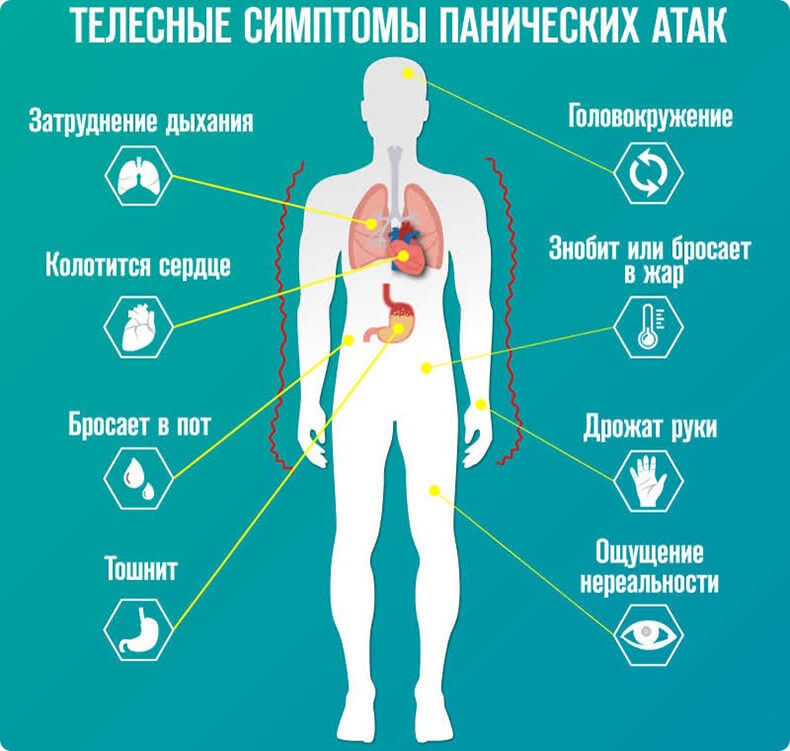
Основные симптомы панической атаки являются приступы тревожности, которые сопровождаются вегетативными нарушениями (учащенное сердцебиение, озноб, потливость). С повышением уровня тревоги часто нарушаются и физиологические параметры организма, которые носят ситуационных характер.
Выраженность тревоги варьируется от состояния внутреннего напряжения до ярко выраженной паники и страха смерти. Средняя продолжительность приступа — 15-30 минут. Тревожность достигает максимума в первые 5-10 минут и проходит так же внезапно, как и началась.
Иногда паническая атака развивается на фоне ситуаций, дискомфортных для человека: пребывание в толпе или в замкнутом пространстве.
У одних людей приступы возникают несколько раз в сутки, у других — 1-2 раза в месяц. Паническая атака чаще возникает в дневное время. Ночами приступы тревожности чаще беспокоят волевых людей, которые контролируют свои чувства во время бодрствования.
Симптомы панической атаки
Что испытывает человек при панической атаке?
Физические симптомы панической атаки
Основная причина их появления — высвобождение в кровь биологически активных веществ (норадреналин и адреналин) в большом количестве. Медиаторы действуют возбуждающе на нервную, дыхательную системы, сердце и сосуды.
Наиболее ярко физические симптомы выражены при тревоге, которая развивается по причине патологии органов и систем.
Интенсивность симптомов панической атаки
Интенсивность симптомов варьируется в широком диапазоне: от ощущения незначительного внутреннего напряжения до ярко выраженной панической тревоги.
Достигнув максимума к 5-10 минуте, приступ тревожности проходит. После него человек ощущает разбитость и слабость.
Обычно панические атаки не ограничиваются единичным приступом. Испытанный первый случай мучительных ощущений откладывается в подсознании больного, что приводит к развитию страха «ожидания» повторения, что, в свою очередь, провоцирует появление новых приступов.
Повторение паники в аналогичных условиях провоцирует формирование хронической формы недуга, что становится причиной развития поведения избегания (сознательное ограничение нахождения в тех местах и ситуациях, в которых вероятно повторение мучительной симптоматики).
В итоге постоянная интенсивная тревога преобразуется в тревожно-фобическое расстройство, к которому довольно часто присоединяется реактивная депрессия.
Травма головы: что делать родителям?
Неосведомленность родителей в плане оказания помощи маленькому ребенку при ушибе головы может обернуться самыми неблагоприятными последствиями. Среди них — проведение ненужных диагностических процедур (на которых зачастую ничего не видно), лечение по рецептам бабушек, самолечение препаратами, на скорую руку купленными в аптеке, а также бессонные ночи родителей и нестабильность нервной системы малыша. Чтобы избежать всего этого, достаточно знать основные правила поведения при черепно-мозговой травме (ЧМТ) и в непредвиденных обстоятельствах руководствоваться ими.
Чем опасны ЧМТ?
Черепно-мозговая травма возникает при ушибах головы (у детей обычно при падениях с диванов, комодов, столов и стульев или с высоты собственного роста (бежал и споткнулся)). Она сопровождается растяжением или повреждением аксонов — длинных отростков нервных клеток, из которых состоят все нервные волокна. В норме эти клетки проводят импульсы, а после травм эта функция нарушается, возникает неврологическая симптоматика. Кроме аксонов, пострадать могут и сосуды. Обычно повреждаются самые мелкие из них. При сильных или повторяющихся травмах возможны довольно крупные кровоизлияния в мозговую ткань.
Что нужно делать?
После ЧМТ очень важно понять, повреждены ли и насколько, структуры головного мозга. В зависимости от масштабов повреждения мозговая травма может быть легкой, средней и тяжелой. Последние 2 вида — повод для госпитализации. Легкие ЧМТ можно лечить под контролем врача в амбулаторных условиях.
Самостоятельно разобраться, насколько сильно ударился ребенок, почти невозможно. Поэтому лучше обратиться за помощью к специалисту — неврологу. После сбора анамнеза и осмотра пострадавшего врач примет решение, нужно ли делать компьютерную томографию (КТ). Этот метод наиболее информативен при травмах головы. В зависимости от степени изменений будет установлен диагноз и назначено лечение.
Первые сутки — самые важные
Неврологи рекомендуют пристально следить за состоянием ребенка первые сутки после ушиба. В это время могут проявиться осложнения.
На протяжении 24 часов лучше позволить малышу много спать, что ускорит восстановление головного мозга. Разумный покой предотвратит повторные ушибы и снизит общую нагрузку на организм. По назначению врача и при наличии необходимости (головная боль) допускается применение Парацетамола или Нурофена.
К любым привычным видам деятельности нужно возвращаться постепенно. Когнитивная занятия на скорость восстановления не влияет.
Физическую активность, которая чревата повторным получением травмы, нужно возобновлять в последнюю очередь (через 10-14 дней). Однако это не означает, что нужно соблюдать постельный режим. Достаточно проследить, чтобы ребенок играл спокойно, без беготни, прыжков и кульбитов на кровати.
Осторожно, осложнения!
Родителям нужно срочно вызвать скорую помощь, если после травмы у ребенка наблюдается:
Сигналом тревоги является и слишком крепкий, беспробудный сон ребенка, когда, несмотря на все усилия родителей, разбудить его не удается.
Знание — это сила. Проявляйте разумную настороженность и берегите ребенка!
Мигрень: причины возникновения и лечение
Мигрень – хроническое неврологическое заболевание, как правило характеризующееся повторяющимися мучительными, изнуряющими приступами умеренной/сильной головной боли, которые сопровождаются свето- и звукобоязнью, а также тошнотой и/или рвотой.
Распространенность заболевания в популяции – 12 % населения, в 3-4 раза чаще встречается у женщин.
Наиболее часто встречается в возрасте 30-39 лет, однако, нередкость у детей и подростков.
Как правило, можно проследить наследственную предрасположенность к заболеванию. Генетическая основа самых частых форм мигрени сложна и опосредована не одним геном, поэтому специфические генетические анализы не проводятся и не являются критерием диагноза.
Провоцирующие факторы/триггеры мигрени:
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени
Диагностика
Для постановки диагноза, как правило, не требуется выполнение инструментальных или лабораторных исследований. Диагноз основывается на сборе анамнеза, неврологическом осмотре и соответствии жалоб диагностическим критериям заболевания.
Однако в случае нетипичного течения или наличия так называемых «красных флагов» Ваш доктор может назначить дополнительное обследование.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Лечение принципиально включает два направления: купирование приступа мигрени и профилактическое лечение, т.е. направленное на уменьшение частоты приступов. Последнее в свою очередь включает немедикаментозные методы и медикаментозные.
Немедикаментозные методы подразумевают избегание триггерных факторов, в том числе оптимизацию режима труда и отдыха, гигиену сна, прогулки на свежем воздухе и дозированные физические нагрузки.
Для медикаментозной профилактики используются препараты самых разных классов, поэтому доктор подбирает препарат с учетом индивидуальных особенностей пациента.
Профилактическая терапия подразумевает под собой ежедневный прием препарата на протяжении 6-12 мес.
Самой современной группой препаратов для профилактики мигрени являются моноклональные антитела, которые действуют на так называемый белок СGRP (кальцитонин-ген связанный пептид) или его рецептор. Этот белок – один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени.
Описанные препараты блокируют путь возникновения боли, в котором участвует белок CGRP. Препарат вводится в виде подкожной инъекции 1 раз в месяц.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
В нашем медицинском центре работают доктора, прошедшие специализированную подготовку по диагностике и лечению головной боли. Они установят диагноз, подберут необходимый курс лечения и определят стратегию профилактики головной боли.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Избавляемся от панических атак перед сном
Приступы беспричинной тревожности в основном возникают во время бодрствования, но могут проявляться перед сном или во время сна. Столкнувшись с неприятным и пугающим ощущением один раз, человек со страхом ожидает повторения. На фоне этого у него развивается бессонница, постоянная усталость, фобии и расстройства.
Симптомы ПА
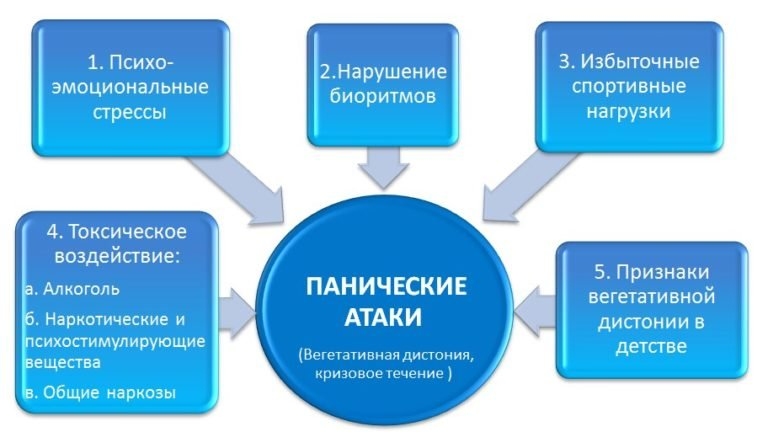
Причины панических атак точно не известны. Медики отмечают, что в 15% случаев в основе нарушения лежит наследственность. Приступ могут спровоцировать психогенные, биологические, физиогенные факторы — от неприятностей на работе до злоупотребления алкоголем или кофе. Иными словами, это расстройство — реакция организма, психики на стресс или превышение наших возможностей.
О панической атаке можно говорить, если вы испытываете перед засыпанием четыре или более симптомов из перечисленных:
Ночные приступы происходят внезапно, часто с 12 часов ночи до 4 часов утра, достигают пика в течение 10 минут. Длительность паники — 15-30 минут, после чего человек испытывает слабость, разбитость или, наоборот, облегчение. Чем тяжелее он перенес первый приступ, тем сложнее ему бороться с этим дальше.
Беспричинная паника ночью: что делать?
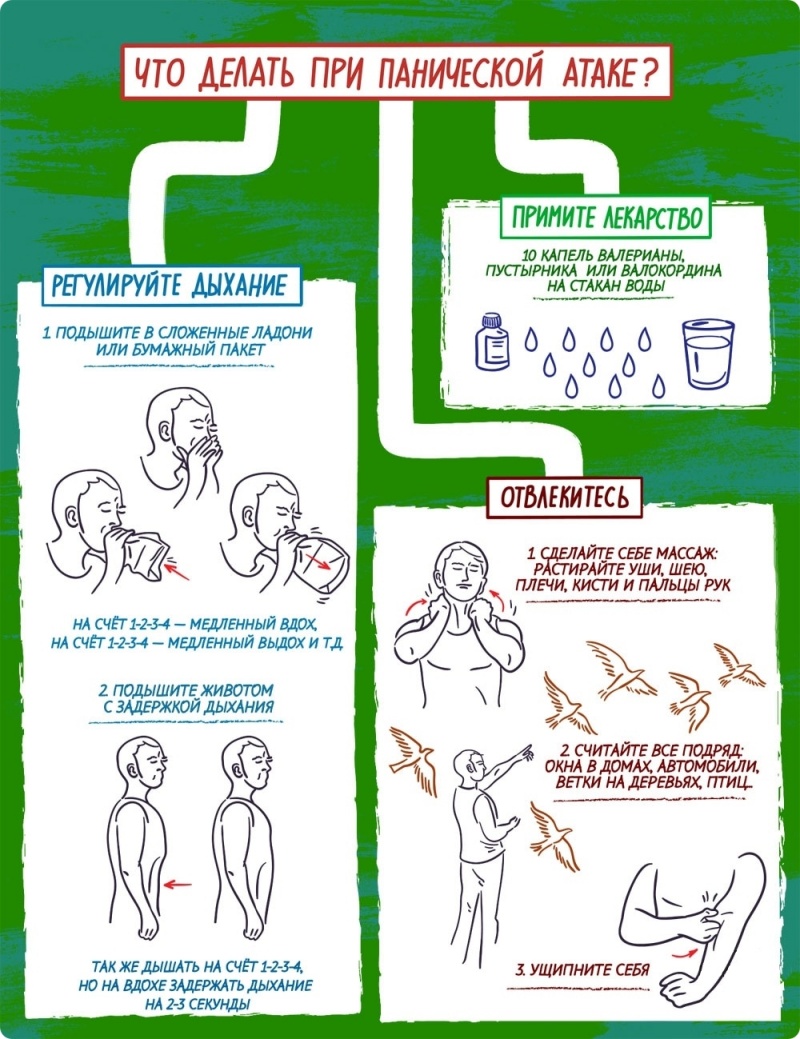
Важно понимать, что паническая атака — не соматическое заболевание. Диагностикой и лечением психических нарушений занимается психотерапевт.
Врач психотерапевт высшей категории И. Г. Гернет поможет разобраться в причинах тревожности, проведет сеанс терапии, научит вас контролировать мысли, правильно дышать перед засыпанием. Прием ведется анонимно. Доктор выезжает на дом к пациенту. Вы навсегда избавитесь от ПА днем и во время сна.
Психические нарушения при черепно-мозговой травме
1. Нарушения сознания
В остром периоде ЧМТ главными нарушениями являются синдромы угнетения сознания: умеренное и глубокое оглушение, сопор и кома.
 | Нередко симптомы различных психических расстройств, таких, как шизофрения, также проявляются и при ЧМТ. Именно поэтому необходима комплексная диагностика для постановки диагноза |
Умеренное оглушение — самое легкое угнетение сознания, выявляются замедление движений и речи, удлинение пауз между вопросами врача и ответами пациента. Снижено активное, а также пассивное внимание. Ответы на вопросы неполные, неточные, возможны ошибки, касающиеся ориентировки в месте и времени. Лицо маловыразительное, жестикуляция угнетена. Такое состояние появляется сразу же после легкой ЧМТ. Возможна частичная конградная амнезия. Характерны колебания ясности сознания. Синоним — обнубиляция.
Глубокое оглушение или сомноленция. Характеризуется нарастающей после ЧМТ сонливостью, вялостью, замедлением речи, движений, утратой экспрессивных актов (и эмоций). Контакт с пациентом еще возможен, но приходится повторять вопросы или тормошить пострадавшего, чтобы привлечь его внимание. Ответы следуют не сразу и часто ограничиваются словами «да» или «нет». Выясняется, что пациент дезориентирован в месте и времени, неточно ориентирован в обстановке, но в собственной личности и в ситуации ориентирован верно. Реакция на боль сохранена, пациент может показать, где ощущает ее. Контроль за функциями тазовых органов ослаблен. Конградная амнезия такова, что пациент вспоминает совсем немногое из того, что происходило и воспринималось им в период оглушения, который длится до 20–30 минут и более. Выход из оглушения постепенный, с колебаниями ясности сознания.
Сопор — угнетение сознания, при котором речевой контакт с пациентом полностью прерывается, он не понимает обращенных к нему вопросов и не отвечает на них. Пациент еще реагирует на громкий звук, болевые раздражения, открывает при этом глаза, отвечает гримасой боли, тянется рукой к месту боли. Сохраняется элементарное узнавание: при звуках голоса близкого человека сердцебиение пациента учащается, лицо краснеет. Мышечный тонус снижен. Кожные рефлексы отсутствуют. Корнеальные, зрачковые и конъюнктивальные рефлексы сохранены, сухожильные и периостальные — достаточно живые. Предоставленный себе пациент лежит молча, закрыв глаза, не двигаясь либо совершая простые автоматизированные движения. Сопор возникает при ЧМТ, приближающейся к среднетяжелой, может длиться десятки минут. Выход в ясное сознание постепенный, минуя состояние оглушения. Конградная амнезия полная.
Кома — состояние полного выключения сознания и психической активности, вывести из которого пациента невозможно. Конградная амнезия тотальная. Различают три степени комы. Умеренная кома (кома I степени) проявляется тем, что сохранена реакция на боль. Это реакция в виде защитных движений сгибания, разгибания конечностей или некоординированной дистонии. Затруднено глотание. Зрачковые и роговичные рефлексы сохранены, брюшных нет, сухожильные и периостальные вариабельны, нарушения дыхания и сердечно-сосудистой деятельности незначительны. Глубокая кома (кома II степени) характеризуется абсолютной утратой реакций на любые внешние раздражители и угнетением большинства рефлексов. Вызываются патологические рефлексы, появляются менингеальные симптомы.
Отсутствует глотание. Пульс слабый, аритмия, снижение артериального давления. Нарушено дыхание, контроль функций тазовых органов утрачен, нарушения мышечного тонуса варьируют от диффузной атонии до горметонии. Мидриаз, может быть односторонним. Терминальная кома (кома III степени) проявляется выраженными нарушениями спинальных, бульбарных и корково-подкорковых функций. Грубо, до апноэ нарушено дыхание. Резчайшая тахикардия. АД на критическом уровне или не определяется. Диффузная мышечная атония, двусторонний фиксированный мидриаз.
Выход из комы происходит в обратном порядке, при этом он может остановиться на неопределенное время на разных этапах. Для контроля выхода из комы рекомендована шкала стадий этого процесса (Доброхотова и др., 1985; Зайцев, 1993). Состояние комы определяется как первая стадия. Вторая стадия — это открывание глаз, или вегетативный статус. Третья стадия — фиксация взора и слежение, т. е. акинетический мутизм. Четвертая стадия — различение близких, т. е. акинетический мутизм с эмоциональными реакциями. Пятая стадия — понимание речи и выполнение инструкций, т. е. мутизм с пониманием речи.
Шестая стадия — восстановление собственной речевой деятельности, т. е. синдром реинтеграции долго отсутствовавшей речи. Седьмая стадия — восстановление словесного общения, т. е. амнестическая спутанность. Восьмая стадия — синдром мнестико-интеллектуальной недостаточности. Девятая стадия — психопатоподобные синдромы. Десятая стадия — неврозоподобные расстройства. Данная шкала с известными оговорками может быть положена в основу описания других психических нарушений при ЧМТ (исключая оглушение сознания).
2. Вегетативный статус
Данная стадия, как и следующая — акинетический мутизм, нередко представляют собой обратимые посткоматозные состояния, даже если они длятся до 10 лет и более. Обратимый вегетативный статус есть состояние относительной стабилизации висцеровегетативных функций, начинающееся после комы с момента первого открывания глаз и завершающееся слежением взора. Впервые описано Е.Кречмером (1940) под названием «апаллический синдром». Обратное развитие вегетативного статуса совершается поэтапно. Этап разрозненных реакций отличают краткие периоды бодрствования, когда пациент лежит с открытыми глазами.
Чаще он это делает днем. Глазные яблоки неподвижны либо «плавают». Руки согнуты, приведены к туловищу, ноги разогнуты. Возможны экстрапирамидные явления, жевательные, сосательные, глотательные движения. Уринация и дефекация непроизвольны. Реакции на разного рода раздражители разрозненны. При позитивной динамике на дотрагивание к нему пациент реагирует учащением и усилением жевания, а в ответ на боль совершает хаотические, а затем и направленные к месту боли движения. Другими словами, он уже демонстрирует простейший сенсомоторный акт. Этап реинтеграции простейших сенсорных и моторных реакций характеризуют более длительные периоды бодрствования, которые можно поддерживать кормлением и другими процедурами. Становится отчетливой тенденция к формированию нормального цикла сон-бодрствование.
Угадываются реакции пациента на близких людей — это, например, гиперемия лица, усиление жевания, вокализация типа мычания и др. Появляется и потом становится постоянным беспокойство перед уринацией, а также дефекацией. Постоянны и движения к месту боли. Все более живыми и устойчивыми делаются реакции на позывы к уринации, на голоса и дотрагивания близких людей, последних пациент как будто отличает от незнакомых. Возвращаются некоторые спонтанные движение, иногда стереотипные.
Этап реинтеграции простейших психомоторных и психосенсорных реакций обнаруживает себя более длительным дневным бодрствованием, стойким оживлением перед уринацией, дефекацией и успокоением после этих отправлений. Становятся отчетливыми мимические выражения страдания, отвращения, появляются первые признаки дифференциации запахов, вкуса, съедобного и несъедобного. При дотрагивании к себе пациент начинает совершать определенные движения, например открывает рот, если ложкой прикасаются к его губам. Его можно научить подносить руку ко рту. Разнообразятся спонтанные движения, постепенно приобретающие свойство произвольности.
Становятся четкими реакции на близких. Именно на них он начинает фиксировать взор, сначала иногда и на очень короткое время, а постепенно — чаще и длительнее. Затем восстанавливается слежение взором. Цикл сон-бодрствование становится близким к нормальному.
В ряде публикаций приводятся результаты наблюдения за пациентами, длительное время находившимися в вегетативном статусе. Установлено, что чаще всего в дальнейшем у них наступает глубокая инвалидизация.
3. Акинетический мутизм
Это состояние с акинезией и мутизмом, в благоприятных случаях завершающееся восстановлением двигательной активности, понимания речи и собственной речевой деятельности (либо выявлением афазии). Вначале восстанавливается понимание речи. Бодрствуя, пациенты лежат с открытыми глазами, поворачивая взор и голову в сторону источника звука или света. Постепенно дифференцируются их мимические реакции на слова с разным смыслом. Выполняются простейшие, а затем и более сложные просьбы, ускоряются движения. Отсутствие понимания речи указывает на факт сенсорной афазии. Далее восстанавливается собственная речь. Это происходит на фоне все большего разнообразия активных движений. Первое слово редко бывает спонтанным и произносится очень нечетко. Эпизоды произнесения фонем и слов постепенно учащаются, затем вербализация становится спонтанной. Появляется фразовая речь, в итоге восстанавливается речевой контакт. По мере восстановления активной речи расширяются и формы произвольной двигательной активности. Отсутствие активной речи свидетельствует о моторной либо динамической афазии.
Помимо акинетического у пациентов может возникать и гиперкинетический мутизм. Это чаще случается при преимущественном поражении правой гемисферы мозга. Двигательное возбуждение имеет итеративный характер: пациенты иногда до изнеможения повторяют одно и то же движение, возвращаясь к нему после передышки и не обращая внимания на адресованную им речь. Характерна инверсия цикла сон-бодрствование. Возбуждение усиливается вечером и ночью. Тем не менее и в этом состоянии речь постепенно восстанавливается. Вначале приходит понимание отдельных слов, фраз, простых просьб, выполнение последних. По мере восстановления понимания значения слов ослабевает двигательное возбуждение, поведение пациентов делается более упорядоченным. Затем пациенты сами предпринимают попытки артикулировать звуки и слова. На первых порах они стараются говорить в ответ на обращенную к ним речь, затем их речь постепенно становится все более спонтанной. При отсутствии афазии в разной степени восстанавливается и фразовая речь.
4. Синдромы спутанности
Это группа весьма разнородных расстройств, место которых в упомянутой шкале посткоматозных нарушений не обозначено. В группу включены и синдромы помрачения сознания, и даже явления деперсонализации-дереализации. Но поскольку речь идет не о законах психопатологии, а об эмпирической стороне дела, коротко опишем эти расстройства, по возможности согласно со шкалой Доброхотовой-Зайцева.
Амнестическая спутанность — фиксационная амнезия с преимущественным поражением эксплицитной памяти и выпадением когнитивных структур, организующих текущие впечатления. Итогом является амнестическая дезориентировка.
Амнестико-конфабуляторный синдром включает помимо фиксационной и конградной также ретроградную амнезию и конфабуляции замещающего типа.
Корсаковский синдром в плане психических нарушений не имеет существенных отличий от предыдущего. Иногда Корсаковский синдром встречается в сочетании с левосторонним гемипарезом, гемигипестезией, гемианопсией и нарушениями взора влево. У таких пациентов выявляется также левосторонняя пространственная агнозия, связанная с очаговой патологией правой теменно-височно-затылочной области.
Пациенты не замечают, игнорируют левую половину пространства, в том числе собственного тела, не осознают, например, левосторонний паралич, выпадение чувствительности слева. Т.А.Доброхотова и др. авторы указывают, что Корсаковский синдром и левосторонняя пространственная агнозия «могут рассматриваться как промежуточные между нарушенным и ясным сознанием» и что ими «может завершаться восстановление сознания после комы».
Речевая спутанность представлена частичной или полной афазией (сенсорной, моторной или амнестической). Расстройство может сочетаться с правосторонним гемипарезом. Речедвигательное возбуждение наблюдается при тяжелой ЧМТ с интракраниальным кровоизлиянием. Периоды общего и речевого возбуждения могут сменяться угнетением сознания (вплоть до комы), что указывает на увеличение объема кровоизлияния.
Синдромы помрачения сознания встречаются относительно редко и большей частью у пациентов зрелого возраста. У стариков и детей первых лет жизни не наблюдаются. Упоминаются онейроид, деперсонализация и дереализация, «вспышки пережитого в прошлом» (имеется в виду жизнь в прошлом, т. е. экмнезия), сумеречное состояние и делирий. Психотические расстройства обычно бывают в первые два месяца после выхода из комы.
Транзиторная глобальная амнезия — это временная (до 24 часов) и тотальная амнезия, при которой может забываться решительно все, включая собственное имя. Бывает иногда сразу же после очень короткой комы (секунды, минуты), отмечается при сотрясении, ушибах мозга легкой и средней степени тяжести. Важно не смешивать это расстройство с эпизодами аментивной спутанности сознания.
5. Синдромы аффективных нарушений
Отсутствие и крайнее обеднение эмоциональности и экспрессивности в посткоматозных состояниях позднее сменяется эйфорией, злобностью, агрессивностью, а затем могут приходить мании, депрессии, биполярные расстройства настроения. Наиболее грубые нарушения эмоциональной сферы наблюдаются при ушибах и гематомах лобных отделов больших полушарий. Биполярные нарушения аффекта при ЧМТ отмечаются при поражении правой гемисферы.
Эмоциональный паралич (в синдроме аспонтанности) наблюдается при тяжелой ЧМТ с кровоизлиянием в левую лобную область мозга. Явления аспонтанности могут длиться месяцами. По мере роста активности пациентов на фоне безразличия появляются редкие поначалу улыбки, раздражение, злость, а постепенно и чаще — другие эмоциональные проявления.
Эйфория с расторможенностью чаще наблюдается при ушибах лобно-базальных отделов мозга, наиболее продолжительна после затянувшейся комы. Данное состояние обычно определяют как псевдопаралитический синдром.
Гневливая мания обычно встречается у пациентов с двусторонним поражением (ушибом) лобно-височных отделов мозга. Сочетается с эйфорией. Более выражена у пациентов зрелого возраста в остром периоде ЧМТ, длится до нескольких недель.
Дисфория встречается в отдаленном периоде ЧМТ, протекает в виде коротких (до нескольких дней) и неоднократно повторяющихся эпизодов. Возможно вечернее ухудшение настроения.
Гипомании при ЧМТ встречаются редко, возникают как в остром периоде сотрясения мозга, так и в отдаленном периоде при ушибах и гематомах задних отделов правой гемисферы. По данным ЭЭГ, указывает на активацию стволовых структур.
Тоскливая депрессия более свойственна отдаленным и промежуточным периодам течения травматической болезни с поражением височных отделов правой гемисферы. Обычно сочетается, как и другие аффективные нарушения, с психоорганическим расстройством.
Тревожная депрессия чаще наблюдается при ушибах височного отдела доминантной гемисферы (т. е. левой — латерализация указана с позиции правши).
Апатическая депрессия отмечается при поражении (ушибе) преимущественно передних отделов полушарий.
6. Синдромы пограничных нарушений
Астенический синдром. Явления астении наблюдаются на разных этапах течения травматической болезни. Нередко это единственное расстройство в резидуальном периоде ЧМТ.
Обсессивно-фобический синдром. Встречается при ЧМТ достаточно редко.
Истероподобные синдромы. Иногда встречаются явления псевдодеменции, а также рентное поведение.
Явления псевдологии. По некоторым сведениям, часто встречались после ЧМТ (особенно при ушибах мозга) во время Великой Отечественной войны.
Паранойяльный синдром. Встречается редко; связь его с ЧМТ является достаточно сложной.
Ипохондрический синдром. Проявляется несколько преувеличенным вниманием к состоянию собственного здоровья. Много чаще, пожалуй, пациенты недооценивают тяжесть своих расстройств.
7. Синдромы снижения психической деятельности
Травматическая деменция. Является следствием тяжелой ЧМТ или серии ЧМТ меньшей тяжести. По А.С.Шмарьяну (1948), не следует спешить с постановкой данного диагноза. Известны факты значительного улучшения когнитивных функций в безнадежных, казалось бы, случаях.
Расстройства памяти. Имеются в виду разные варианты амнезии органического типа.
Абулия. Редко достигает степени полной аспонтанности. Существенное улучшение возможно, однако, и в тяжелых случаях.
8. Эпилептический синдром
Частое последствие ЧМТ. Припадки наблюдаются, например, у 12% детей, перенесших ЧМТ. Припадки могут быть разного типа, но у больного с травматической эпилепсией они обычно однотипны. Если это большие припадки, то, как правило, вторично генерализованные. При левостороннем повреждении мозга могут возникать сумеречные состоянии сознания, абсансы, психомоторные припадки, речевые и идеаторные припадки, припадки с психотическими явлениями. Чаще (в 72%) припадки возникают спустя 6–12 месяцев после ЧМТ. Считается, что при травматической эпилепсии изменения личности выражены в меньшей степени, нежели при генуинной эпилепсии. Исключением являются дети и подростки, получившие травму в раннем возрасте.
Некоторые авторы считают, что ЧМТ в раннем и старческом возрасте имеет более тяжелые последствия. Лечение пациентов с ЧМТ индивидуализировано и определяется текущим состоянием. Первостепенное значение имеет терапия, направленная на устранение ликвородинамических, метаболических, гемодинамических нарушений, воспалительных процессов, рассасывание спаек и рубцов. Прогноз определяется тяжестью ЧМТ и последующих осложнений.