если ребенку тяжело дышать что делать в домашних условиях
Если ребенку тяжело дышать что делать в домашних условиях
Родители, которые во время каждой болезни малыша, сидят возле его кроватки с секундомером на руках, чтобы посчитать количество вдохов ребенка и определить, не превышает ли частота его дыхания от нормы, хорошо знают, сколько переживаний и мучений может доставить одышка. Они боятся повторения тех же симптомов, которые были у ребенка в предыдущий раз, когда его увезли на скорой. Это лающий кашель, шумное свистящее дыхание и вздутие грудной клетки. Вирусная инфекция гортани и дыхательных путей, вызывающая сильную одышку и спазмы, может привести даже к сердечному и легочному коллапсу.
Исключение составляют случаи, когда одышка носит патологический характер и является побочным симптомом анемии, ожирения, аллергии, сердечной недостаточности, сахарного диабета, болезней нервной системы и патологии дыхательных путей. В этих случаях затрудненное дыхание сопровождается дополнительными симптомами. Например, одышка в сочетании с посинением носогубного треугольника и конечностей может наблюдаться при пороке сердца. Чтобы исключить одышку, вызываемую развитием серьезных заболеваний, при любом ее проявлении надо обратиться к врачу, пройти обследование и выявить причину появления проблем с дыханием.
Считать количество вдохов в минуту надо секундомером, когда ребенок спит, положив свою ладонь на его грудь. Если количество дыханий превышает норму, значит, у ребенка одышка.
При несвоевременном лечении одышки затруднение дыхания может сильно усложниться и полностью перекрыть доступ свежего воздуха в легкие. Чтобы не допустить этого, врач назначает ребенку прием отхаркивающих и противовоспалительных средств, помогающих вывести накопившиеся в бронхах слизь наружу и предотвратить дальнейшее развитие воспалительных реакций, способствующих отеку стенки бронхов и сужению их просветов.
Кроме того, в качестве профилактического средства против спазма мышц бронхов нужно принимать бронхорасширяющие и противоаллергические препараты. Применение средств, которые значительно улучшают состояние больных астмой, оправдано в случаях, когда одышка у ребенка имеет хронический характер. В этих случаях врач для устранения затрудненного дыхания может назначить эуфиллин, ингаляции солутаном и специальными аэрозолями, которых сегодня в продаже огромное множество.
Облегчить состояние ребенка во время одышки помогает ингаляция, но делать ее можно только после консультации с врачом. Ингаляции с использованием бронхорасширяющих препаратов стабилизируют работу органов дыхания и практически не оказывают побочного действия. В острых случаях одышки у ребенка обязательно нужно вызвать скорую помощь и не отказываться от госпитализации.
Видео-лекция выбора ингалятора (небулайзера) для домашнего использования
— Вернуться в оглавление раздела «Пульмонология»
Тяжелое дыхание. Лечение тяжёлого дыхания
О тяжелом дыхании
Когда наши дети заболевают, то спокойная жизнь у родителей обрушается в один миг. Как правило, ведь во всех заболеваниях ребёнка родители обвиняют самих себя. Какую помощь оказать своему ребёнку, и что стало причиной болезни? — вот основные вопросы, беспокоящие всех родителей.
Беспокойство папы и мамы растёт вдвойне, когда ребёнок вдруг стал затрудненно и тяжело дышать. Безусловно, тяжёлое дыхание может быть вызвано проявлением любого заболевания, даже типичного ОРВИ, однако в определённых случаях всё может оказаться гораздо серьёзнее.
Причины тяжёлого дыхания
Наиболее часто тяжёлое дыхание у детей возникает при возникновении заболеваний, как вирусный или ложный круп. Это явление может быть обусловлено бактериальными и вирусными инфекциями как:
Возбудителями данных заболеваний служат вирусы и инфекция, вызывающие воспаление слизистых оболочек гортани и трахеи у ребёнка. Воспаление вызывает сужение просвета в дыхательных путях, в результате чего появляется затрудненное и тяжёлое дыхание. Именно такое воспаление, в медицине носит имя как круп. Важно знать, что чаще всего круп появляется при ОРВИ.
В довольно редких случаях, тяжёлое дыхание может вызываться такой болезнью как дифтерия. Важно понять следующий момент, что при любых обстоятельствах, без консультации врача-специалиста Вам не обойтись. Именно поэтому, как Вы только увидели, что Ваш ребёнок стал тяжело дышать — без замедлений обратитесь к врачу, чтобы диагностировать причину заболевания.
Стоит помнить, что круп у детей может проявляться следующими симптомами:
Помимо этого, у ребёнка может внезапно повыситься температура, а также появиться слабость с жаждой и беспокойством.
Тяжелое дыхание у детей
В определённых случаях, тяжёлое дыхание у детей является симптомом аллергии. В данном случае тоже не рекомендуется откладывать визит к врачу, так как это может принести вред вашему ребёнку. Только врач-специалист сможет установить источник аллергии и назначить адекватное эффективное лечение.
Тяжёлое дыхание у детей — это проблема серьёзная, требующая незамедлительных действий и обращения к врачу-специалисту. Врачи-специалисты нашей клиники «Лор-Астма» настоятельно не рекомендуют Вам не заниматься самолечением, а также подвергать опасности здоровье Вашего малыша, а вовремя установить причину болезни и начать успешное её лечение. Не стоит забывать о витаминном комплексе, который повышает иммунитет ребёнка в осенний и зимний период.
Лечение тяжёлого дыхания
Лечение тяжёлого дыхания должно быть направлено исключительно на коррекцию состояния, которое вызвало данный симптом: назначение эффективного лечения при хронической сердечной недостаточности. Наряду со случаем, невзирая на эффективное лечение основного заболевания как тяжёлое течение ХОБЛ, одышка может сохраняться.
Истинную связь степени улучшения параметров лёгочной вентиляции и уменьшения тяжёлого дыхания довольно тяжело определить. При тяжёлом дыхании, которое сохраняется даже при использовании всего арсенала современной бронхолитической терапии, следует приложить дополнительные усилия. Например, взрослым пациентам бросить курить, что в свою очередь уменьшит тяжёлое дыхание, снижая уровень карбоксигемоглобина. Физическая реабилитация повысит устойчивость к физическим нагрузкам, и тоже будет способствовать снижению тяжёлого дыхания.
Сеансы ультразвуковой ингаляционной санации в совокупности с сеансами иммунотерапии, проводимыми в нашей клинике «Лор-Астма», являются наиболее эффективными методами лечения тяжёлого дыхания, сопровождающейся тяжёлой гипоксемией в ночное время суток.
Клиника ЛОР-Астма имеет большой опыт лечения бронхо-лёгочных заболеваний
Тяжёлое дыхание может быть симптомом и свидетельствовать о таком заболевании как бронхиальная астма, абсцесс лёгкого, вегето-сосудистая дистония. Лечение отдельного симптома, тяжёлого дыхания, без установления заболевания и постановки верного диагноза чаще всего является неправильным и только лишь навредит здоровью больного. Для того чтобы определить корректное лечение тяжёлого дыхания стоит обратиться к врачу-специалисту, который ознакомит Вас со всеми методами лечения заболевания, а также назначит адекватное и эффективное лечение в кротчайшие сроки.
Лечение тяжёлого дыхания в нашей клинике «Лор-Астма» подразумевает:
Видеоотзывы о лечении бронхолегочного заболевания в клинике ЛОР-Астма
Записаться на консультацию о тяжёлом дыхании
Вопросы пользователей на нашем сайте о тяжёлом дыхании
Александр Пурясев,
доктор медицинских наук, главный врач клиники:такой букет симптомов, что без конкретного осмотра ребенка трудно что-либо понять дистанционно, а тем более советовать. Вы запросто можете быть заложниками бездарности педиатров или ЛОР-врачей. Поэтому приводите ребенка, захватите анализы, если есть — рентген легких и носоглотки, будем разбираться.
Александр Пурясев,
доктор медицинских наук, главный врач клиники:Пожалуйста, указывайте возраст. Это важно. Иначе трудно понимать происходящее, тем более я не могу осмотреть слизистые носа. И вообще, правельно в такой ситуации показаться врачу. Если вашему ребенку от 3-х лет и более, пожалуйста приводите на прием.
Александр Пурясев,
доктор медицинских наук, главный врач клиники:…носом или легкими? Это принципиально важно!
Александр Пурясев,
доктор медицинских наук, главный врач клиники:Ложный круп. Если такое повторится — вызывайте скорую
Задать свой вопрос о тяжёлом дыхании
Лицензия на медицинскую деятельность № ЛО-01-001424
Истинный и ложный круп: когда ребенок задыхается
Поделиться:
Пожалуй, одним из самых страшных кошмаров всех мам является ситуация, когда ребенок задыхается. К такому состоянию могут приводить разные причины (инородное тело дыхательных путей, приступы бронхиальной астмы и т. д.), но одним из самых распространенных случаев является так называемый круп, о котором и пойдет речь.
Слово «круп» произошло от латинского croup — каркать, и это не случайно. Некоторые симптомы, о которых будет сказано чуть позже, можно сравнить с карканьем вороны. В зависимости от того, какой инфекцией вызвано возникновение заболевания, различают истинный и ложный круп.
Ложный круп
Ложный круп (еще одно его название — подскладочный ларингит) — воспаление слизистой оболочки гортани. Это не самостоятельное заболевание, оно развивается, как правило, на фоне банальной простуды и очень часто является следствием гриппа и парагриппа. Подвержены ему дети в возрасте до 5–8 лет. Это объясняется тем, что гортань у них очень маленькая, а слизистая легко отекает, суживая и без того небольшой просвет. Это препятствует поступлению воздуха в организм.
Что происходит
Протекает заболевание приступообразно. Как правило, днем состояние ребенка не вызывает серьезных опасений, имеются проявления основного заболевания, которое приводит к возникновению ложного крупа (температура, общая слабость, кашель), иногда можно заметить начинающуюся небольшую хрипотцу.
Читайте также:
Острый пиелонефрит у ребенка
Сами приступы обычно внезапны и появляются после засыпания (в горизонтальном положении усиливается отек гортани). Через некоторое время после того, как ребенка уложили спать, у него начинается весьма характерный сухой кашель, который еще называют каркающим или лающим.
Ребенок просыпается, он беспокоен и суетлив, пытается найти положение, в котором будет легче дышать. Дыхание при этом учащается, становится поверхностным, шумным, свистящим. Голос тонкий, осиплый. В этот момент температура может подняться до 37–38 градусов. Симптомы ложного крупа могут сохраняться от нескольких минут до нескольких суток и повторяться с периодичностью в пару дней.
Что делать при ложном крупе
При подозрении на возникновение ложного крупа необходимо вызвать бригаду скорой медицинской помощи. Прогрессирование процесса может привести к полному закрытию просвета гортани. Ложный круп опасен для жизни ребенка!
До приезда скорой помощи необходимо:
Иногда приступ удушья можно остановить, вызвав рвотный рефлекс. Для этого нужно аккуратно надавить на корень языка или прикоснуться к задней стенке глотки.
Истинный круп
Истинный круп — состояние, которое бывает только при дифтерии. Встречается как у детей, так и у взрослых. При дифтерийном крупе происходит поражение самих голосовых связок. В результате действия дифтерийной палочки образуются пленки фибрина, которые постепенно закрывают просвет голосовой щели, вызывая стеноз гортани. Симптомы истинного крупа при этом очень похожи на проявления ложного крупа, но развитие их происходит постепенно, состояние прогрессивно ухудшается.
В настоящее время благодаря всеобщей вакцинации против дифтерии эта инфекция встречается очень редко. Но нужно всегда помнить, что заражение все-таки возможно. Заболевание протекает очень тяжело, поэтому лечение проводят строго в инфекционном стационаре, используя специфическую антитоксическую противодифтерийную сыворотку. Таким образом, вне зависимости от вида крупа необходима срочная консультация врача.
Помощь в экстренной ситуации: что делать, если ребенок не дышит
Время чтения: 5 мин.
У ребенка со спинальной амиотрофией риск поперхнуться едой, задохнуться выше, чем у обычного ребенка. Как обезопасить его, что делать, если все-таки он стал задыхаться или произошла внезапнаяя остановка дыхания? Рассказывает Александра Левонтин, анестезиолог-реаниматолог, специалист по респираторной поддержке Детского хосписа «Дом с маяком». Статья подготовлена совместно с фондом «Семьи СМА» на основе видеоролика.
Профилактика: правильное перемещение ребенка
Чтобы предотвратить острую дыхательную недостаточность, всегда нужно помнить про правила перемещения и укладки ребенка, правила кормления. В 90% случаев остановка дыхания и проблемы с дыханием у детей со СМА возникают из-за аспирации, т.е. из-за попадания инородного тела в верхние дыхательные пути. Это может быть еда, если вы резко переместили ребенка, который только что поел, или мокрота, если слюна или слизь не могут оттекать. Поэтому очень важно помнить эти правила: безопасное положение для ребенка со СМА – это положение на боку или полубоком.
При перемещениях всегда нужно контролировать положение головы ребенка. Для этого необходимо фиксировать голову и шею пальцами руки, упираясь в теменные бугры, подводить руку под спину и перемещать ребенка в ровном, горизонтальном, положении, не переразгибая его шею.
Перемещение ребенка со СМА / Фонд «Семьи СМА»
Если вы хотите взять ребенка на руки и прижать к себе, помните, что его голова должна быть повернута вбок и чуть-чуть свешена, чтобы слюна и мокрота могли беспрепятственно вытекать.
Как правильно положить ребенка на плечо / Фонд «Семьи СМА»
К сожалению, даже если вы следуете этим правилам, нет стопроцентной гарантии, что экстренная ситуация не случится.
И даже если у ребенка СМА 2-го и даже 3-го типа, постепенно мышцы его дыхательной мускулатуры слабеют, ребенок не может полноценно откашляться. Поэтому во время кормления он может поперхнуться едой.
Остановка дыхания может быть молниеносной. Но ей может и предшествовать респираторный дистресс-синдром. Как это проявляется у ребенка? В первую очередь, включается дополнительная мускулатура: раздуваются крылья носа, втягиваются уступчивые места грудной клетки, надключичных областей, межреберных промежутков; может наблюдаться так называемое парадоксальное дыхание, когда грудная клетка делает вдох, а живот, наоборот, втягивается и, наоборот, живот раздувается, а грудная клетка втягивается; шумное дыхание.
Что делать в этой ситуации?
Искусственное дыхание и санация
У вас под рукой всегда должен быть аспиратор и мешок Амбу, чтобы оказать ребенку экстренную помощь.
Кашлевой маневр для ребенка старше года / Фонд «Семьи СМА»
Кашлевой маневр для ребенка до 10кг / Фонд «Семьи СМА»
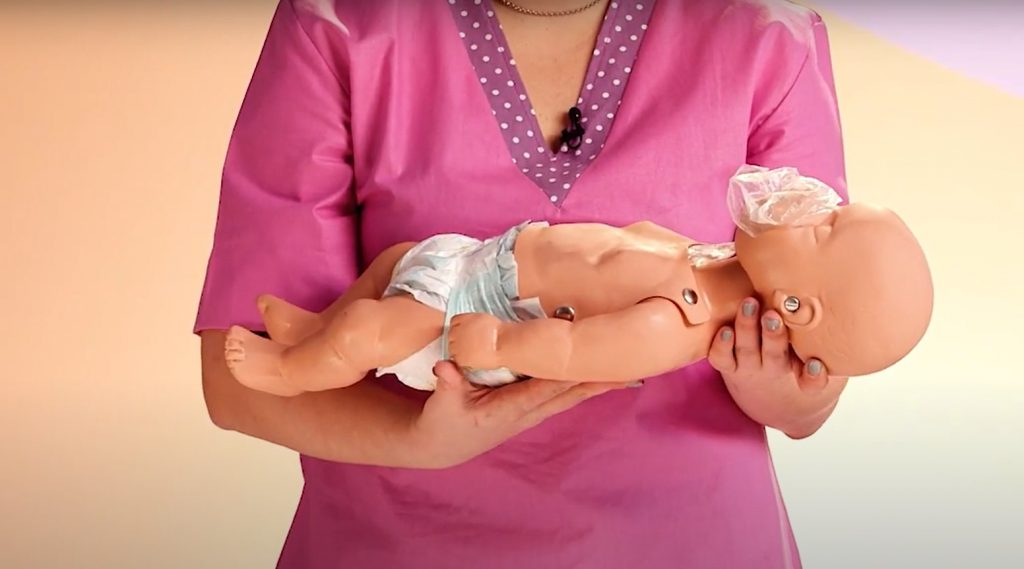
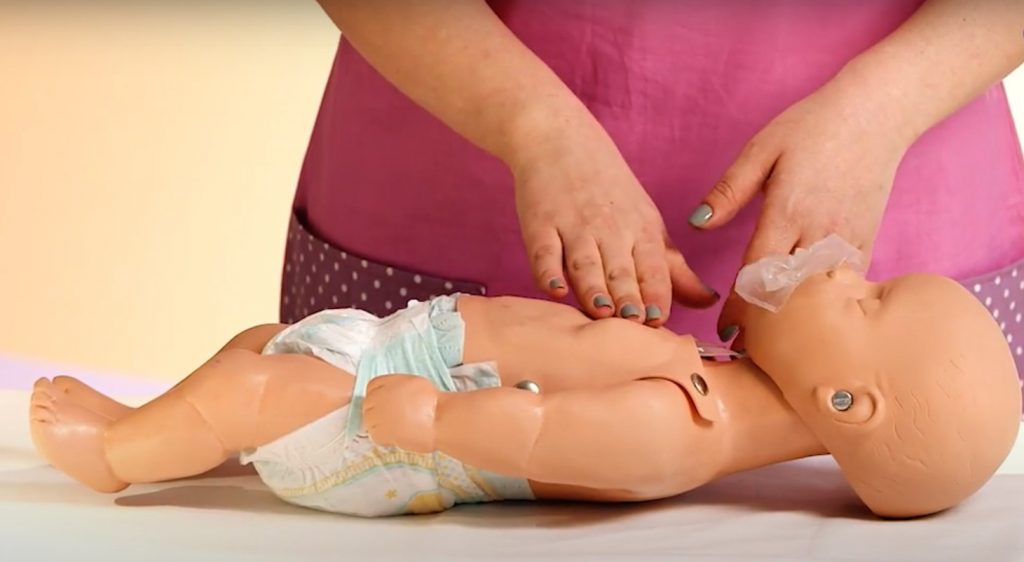
Если это не помогло, мы кладем ребенка на спину, запрокидываем его голову, с помощью большого пальца, опираясь на подбородок, открываем ему рот и производим санацию с помощью электроаспиратора. После этого слушаем: есть ли у ребенка дыхание. Если дыхание отсутствует, и ребенок начинает синеть, нужно вызвать скорую помощь (или попросить кого-то, кто оказался рядом, это сделать) и приступить к реанимации: к искусственному дыханию с помощью мешка Амбу.
По всем международным протоколам оказание первой помощи детям начинают именно с искусственного дыхания, потому что в 90% случаев экстренная ситуация возникает из-за состояния острой гипоксии, т.е. когда дыхания нет, и в кровь не попадает кислород. Чтобы не допустить остановки сердца и кровообращения, нужно начать выполнять компрессии с помощью мешка Амбу.
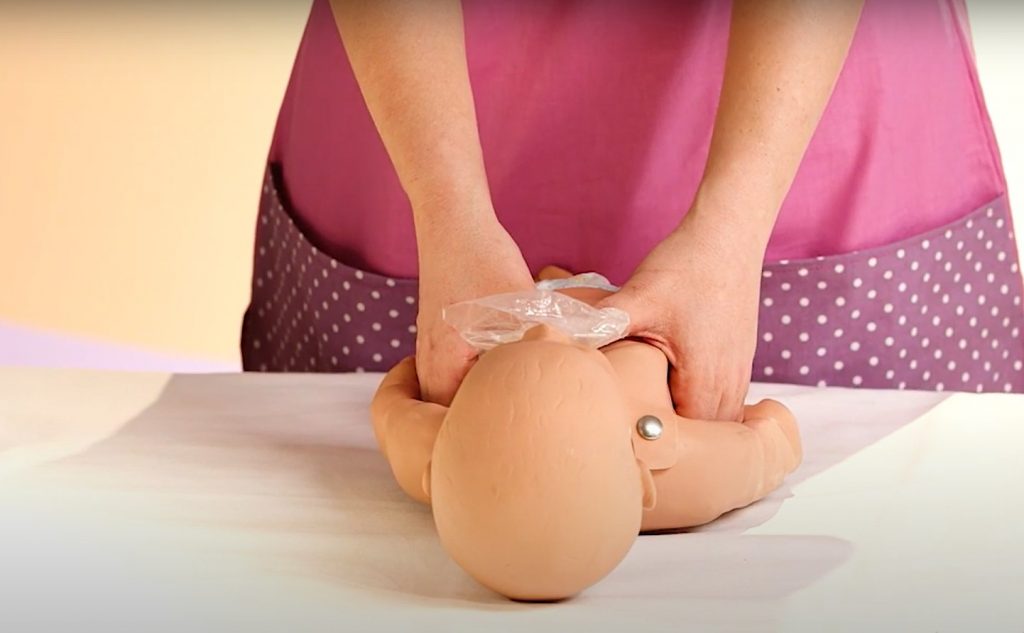
Алгоритм точно такой же, как при дыхательной гимнастике, с той лишь разницей, что при реанимации, естественно, не нужно дожидаться самостоятельного вдоха. Вы прикладываете маску к носу, прижимаете ее большим пальцем, ротовую часть маски прикладываете к нижней челюсти, прижимаете ее указательным пальцем, другими тремя пальцами выдвигаете челюсть вперед, фиксируете голову и разгибаете шею.
Реанимация с помощью мешка Амбу / Фонд «Семьи СМА»
Проводите 5 нажатий – 5 резких вдохов. После этого отнимаете маску от лица ребенка, смотрите и слушаете, восстановилось ли самостоятельное дыхание, производите санацию.
Непрямой массаж сердца
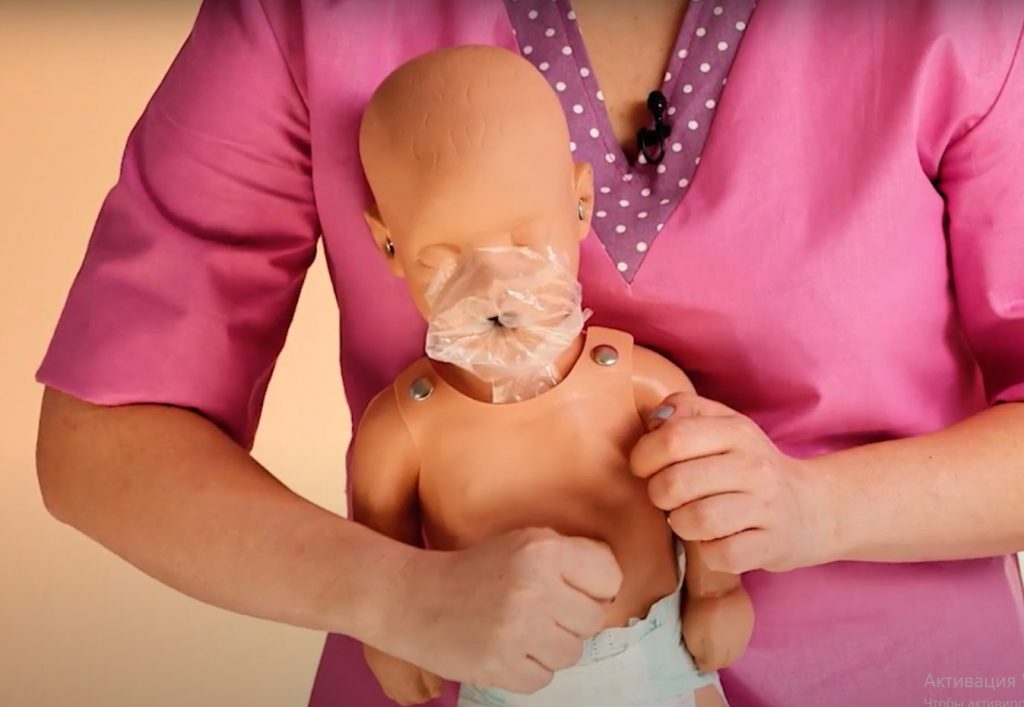
У маленьких детей (до года) непрямой массаж сердца проводится двумя пальцами. Вы располагаете пальцы примерно на сантиметр ниже сосков, на грудине, и, выпрямив руки в локтях, надавливаете на грудную клетку.
Непрямой массаж сердца ребенку до года / Фонд «Семьи СМА»
Если ребенок старше, можно проводить компрессии (надавливания) либо одной рукой, располагая пальцы на грудине, либо, если ребенок уже большой, двумя руками, также располагая пальцы на грудине.
Непрямой массаж сердца ребенку старшего возраста / Фонд «Семьи СМА»
Соотношения вдоха к компрессиям должно быть 1 к 15: один вдох (мешком Амбу) – 15 компрессий.
Можно считать вслух. Ничего страшного, если вы собьетесь со счета, продолжайте делать массаж сердца до приезда скорой медицинской помощи.
В комплекте к мешку Амбу есть резервуар для дополнительной подачи кислорода.
Мешок Амбу с резервуаром для подачи кислорода / Фонд «Семьи СМА»
Если остановка дыхания у ребенка произошла дома, и у вас есть кислородный концентратор, то к мешку Амбу можно подсоединить этот резервуар и через него подключить линию от концентратора кислорода. Тогда во вдыхаемом ребенком воздухе будет больше фракций кислорода, что поможет быстрее справиться с гипоксией.
Воздух не проходит. Что делать?
Что делать, если вы приложили маску к лицу, нажимаете на мешок Амбу, а воздух не проходит? Причин может быть несколько.
Вторая причина: вы негерметично прижали маску. Если маска прижата негерметично, под своей ладонью вы почувствуете сброс воздуха.
Третья причина: что-то настолько плотно закупорило дыхательные пути, что вы просто не можете протолкнуть туда воздух. В этой ситуации нужно попробовать еще раз сделать кашлевой маневр, провести санацию. Если после этого воздух все равно не проходит, вам придется закрыть клапан безопасности на мешке Амбу и провести искусственное дыхание с закрытым клапаном.
В разных моделях мешка Амбу клапан безопасности перекрывается по-разному. Где-то он закрывается с помощью закручивания по резьбе и надавливания на клапан. Где-то – с помощью переключателя.
Клапан безопасности на мешке Амбу / Фонд «Семьи СМА»
Закрыв клапан безопасности, вы создадите большое давление, что, возможно, приведет к баротравме. Но таким способом вы восстановите дыхание, протолкнув содержимое, закупорившее дыхательные пути, вниз. Впоследствии это, скорее всего, приведет к воспалительному процессу в легких, но ребенок останется жив.
Экстренная ситуация может произойти в любой момент, поэтому, повторюсь, очень важно, чтобы под рукой всегда был мешок Амбу и аспиратор. Чем быстрее вы окажете помощь ребенку, тем больше шансов, что его удастся спасти.
Кстати, все статьи о респираторной поддержке, как у взрослых, так и у детей, мы собираем в разделе «Проблемы с дыханием». Там вы можете найти информацию о переводе на ИВЛ домой, обзор аппаратов искусственной вентиляции и масок для НИВЛ и многое другое.
Видео-инструкцию «Помощь в экстренной ситуации. Что делать, если мой ребенок не дышит?» можно посмотреть по ссылке.
Бронхит у детей — симптомы, лечение обструктивного бронхита
Обструктивный бронхит — сужение просвета бронхов на фоне воспалительного процесса, сопровождается спазмом и нарушением прохождения воздуха. Заболевание часто возникает у детей из-за особенностей анатомического строения, сопровождается сильным кашлем, хрипами, тяжелым дыханием.
Болезнь диагностируют в разном возрасте, но чаще всего патология возникает у детей до 5 лет. В группу риска входят дети с иммунодефицитными состояниями, склонностью к аллергии или заболеваниям органов дыхательной системы.
В 85% случаев причиной обструкции бронхов является заражение респираторно-синцитиальный вирусом.
Реже обструктивный бронхит вызывают микоплазмы и хламидии пневмонии, условно-патогенные микроорганизмы, которые начинают активно размножаться при ослаблении иммунитета.
Обострение обструктивного бронхита часто происходит при заражении паразитами, при наличии очагов хронической инфекции в организме — кариозные зубы, воспаленные миндалины.
При наличии факторов риска ребенок должен находиться под постоянным наблюдением педиатра.
Как проявляется обструктивный бронхит у детей
На начальном этапе обструкция бронхов проявляется в виде повышения температурных показателей. Появляется насморк, периодическое покашливание, нос заложен. Нередко наблюдаются диспепсические нарушения — отрыжка или частое срыгивание, расстройство стула, урчание в животе.
Обструктивный бронхит чаще всего развивается внезапно, приступы надрывистого кашля возникают перед или во время сна. Дыхание становится хриплым, сложно сделать вдох. Затем появляется одышка, ребенок становится беспокойным. Кожные покровы бледнеют, приобретают мраморный оттенок, синеет область носогубного треугольника.
Продолжительность обструкции бронхов — 5-7 дней, затем воспалительный процесс начинает уменьшаться.
В редких случаях обструкция развивается медленно, негативные симптомы нарастают постепенно в течении 2-3 дней. При этом температурные показатели могут быть в пределах нормы.
Виды обструктивного бронхита
У детей выделяют 3 формы обструктивного бронхита — бронхиолит, острую и рецидивирующую форму заболевания.
Бронхиолит преимущественно возникает у детей до двух лет на фоне риновирусной или респираторно-синцитиальной инфекции. Отличается медленным развитием, на начальном этапе симптомы схожи в ОРВИ. Но затем состояние стремительно ухудшается, развивается сердечная и дыхательная недостаточность.
Основные признаки бронхиолита — влажные хрипы, дыхание 70-80 раз в минуту, поверхностное, вдох затрудненный, сильно раздуваются крылья носа, частые приступы кашля. При тяжелом течении появляется тахикардия, увеличивается печень.
Острый обструктивный бронхит возникает у детей 3-5 лет, реже — в более старшем возрасте. Возбудители — вирусы парагриппа 3 типа, гриппа, аденовирусы, атипичные патогены. Заболевание развивается стремительно или постепенно. При остром течении температура повышается до 38 и более градусов, появляются характерные признаки ОРВИ. Дыхание постепенно увеличивается до 40-60 вдохов в минуту, в дыхании активно участвуют шейные и плечевые мышцы, при вдохе слышны свистящие хрипы, выдох длинный, затрудненный.
Рецидивирующий обструктивный бронхит — следствие бронхолегочной дисплазии, обструктивного бронхиолита. Заболевание может проявиться в первый год жизни или позже. Возбудители — вирусы герпеса или микоплазмы, смешанные инфекции. Болезнь развивается постепенно, температура не выше субфебрильных отметок, нос заложен, насморк, периодическое покашливание. Одышка выражена слабо, частота дыхания увеличена незначительно. Общее самочувствие ребенка нормальное.
Рецидивирующий бронхит диагностируют, если ребенок болеет 3-6 раз в год. Непрерывно рецидивирующий бронхит — обострения возникают чаще 6 раз за год.
К какому врачу обратиться
При подозрении на обструктивный бронхит необходимо посетить педиатра, детского пульмонолога или ЛОРа.
Диагностика начинается в внешнего осмотра и физикального исследования. Врач оценивает окрас кожных покровов, частоту и характер дыхания. При простукивании слышен приглушенный легочный звук. При аускультации отмечают затрудненный и удлиненный вдох, сухие свистящие хрипы, тахикардию.
Лабораторные и инструментальные методы диагностики:
Лечение обструктивного бронхита у детей
Лечение бронхита преимущественно проводят амбулаторно. Госпитализация необходима детям до года и недоношенным младенцам, при тяжелой форме обструкции, при наличии рахита, перинатальной энцефалопатии.
Группы препаратов и методы лечения:
Для улучшения отхождения мокроты необходимо пить больше теплой жидкости, 2-3 раза в день делать перкуссионный массаж грудной клетки, вибромассаж. Показан полупостельный режим. Комнату нужно чаще проветривать, увлажнять воздух в помещении.
Заниматься самолечением, применять народные средства или согревающие процедуры без назначения врача опасно.
Частое осложнение обструктивного бронхита — пневмония. При воспалении легких нарастают признаки интоксикации — вялость, сонливость, отсутствие аппетита, температура 38-39 градусов. Лечение проводят в стационаре, обязательно проводят антибактериальную терапию.

 Читайте также:
Читайте также: