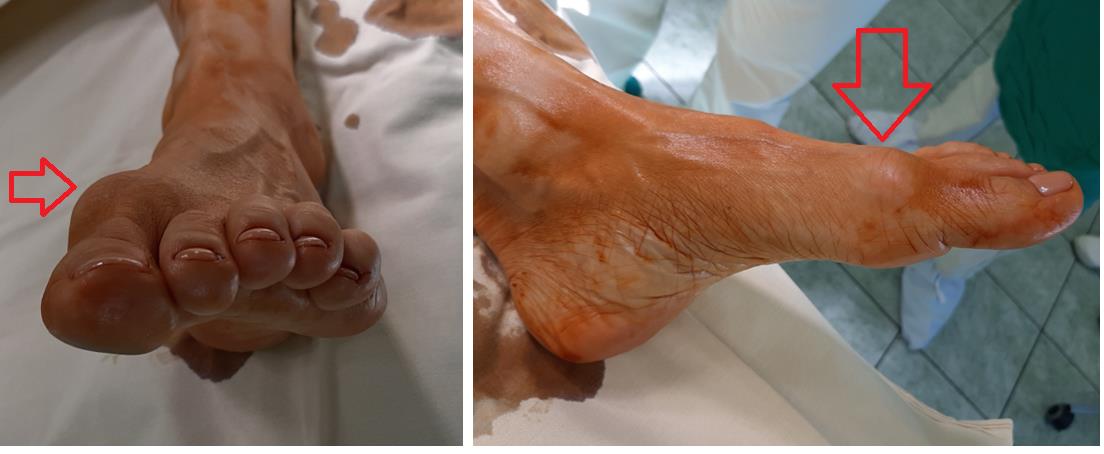
как узнать что растет косточка на ноге
Косточки на ногах
Лечение «косточек» на ногах Без операции
Лечение «косточек» на ногах Без операции
Косточки на ногах
Стадии развития косточек на ногах
Как и многие заболевания, Hallux Valgus начинается с незначительных проявлений. Если болезнь не лечить, она прогрессирует, доходит до запущенной, трудно поддающейся лечению стадии. Во многих случаях, на первой стадии болезнь не приносит неудобств и не вызывает беспокойства. По мере развития появляются боль, воспаление и другие осложнения.
Знание о том, как протекает заболевание, поможет Вам принять правильное решение о своевременном лечении.
Специалисты выделяют 4 стадии Hallux Valgus:
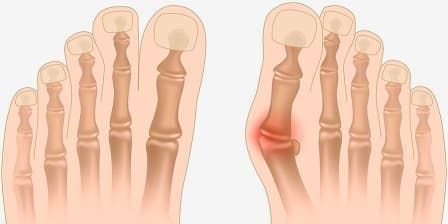
1-я стадия – смещение пальца ноги менее 20 градусов.
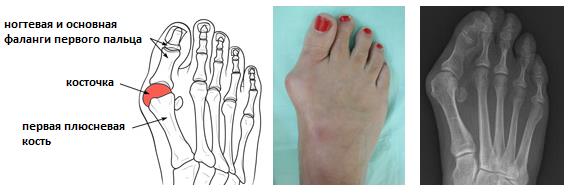
На первой стадии болезнь в основном характеризуется только эстетическими неудобствами – появляется некрасивая «шишка» в зоне сустава большого пальца.
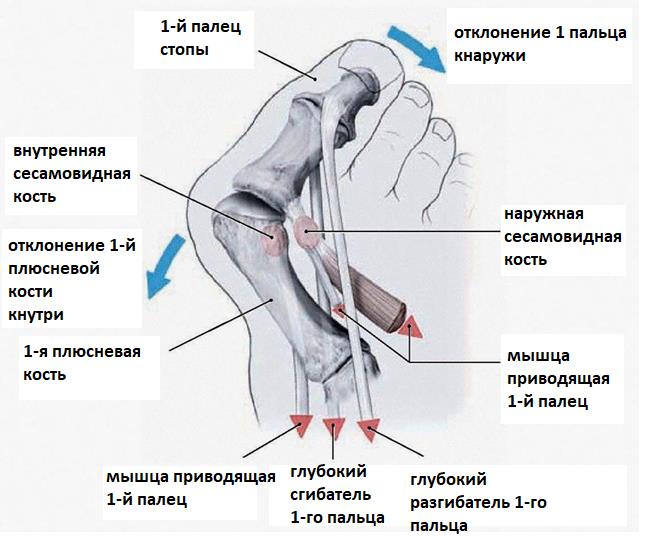
«Шишка» или «косточка» объясняется выпиранием плюсневой кости, возникающем из-за отклонения большого пальца. Дополнительно, под давлением обуви на суставе образуется мозоль и покраснение.

2-я стадия – смещение сустава от 20 до 30 градусов.
Продолжается деформация стопы. В результате дальнейшего смещения большого пальца по отношению к плюсневой кости, смещаются сухожилия сгибателей пальца.
3-я стадия – смещение от 30 до 50 градусов
Четвертая стадия характеризуется сильно выраженной болезненностью. Отклонение большого пальца приводит к наложению его на другие пальцы стопы и к их деформации.
Стопа перекручивается и выглядит уродливо.
Происходит полное разобщение суставных поверхностей плюсневой кости и фаланги. Возникают вторичные изменения в костях и суставах большого пальца: уплощение головки кости, развитие хронического воспалительного процесса в самом суставе (артроз) и суставной сумке (бурсит).
Лечение «косточек» на ногах, его сложность и длительность напрямую зависит от стадии заболевания. Поэтому, очень важно вовремя обратиться за помощью к специалисту.
Далее в слайдах, услуги CRB Clinic применяемые в лечении «Косточек» на ногах
Очищает ткани от фиброзных образований и кальцинатов, устраняет боль и воспаление. За счет эффекта ангиогенеза (образования новых капилляров) восстанавливается кровообращение и обменные процессы, ткани «оживают», насыщаются питательными веществами и кислородом. Болевой синдром значительно снижается уже после первой процедуры. Применяется для лечения «косточек» на ногах, пяточной шпоры, заболеваний суставов, устранения сильных мышечных спазмов.
Используется аппарат швейцарской компании Storz Medical.
Применяется при лечении практически всех заболеваний опорно-двигательного аппарата. Массаж снимает излишнее напряжение одних мышц, одновременно тонизируя другие. В результате мышечный тонус полностью нормализируется, становится равномерным. Специальная техника позволяет устранить сильные мышечные спазмы, удерживающие кости и суставы в неправильном положении (например, при сколиозе). Улучшается кровообращение, уменьшается болезненность, проходит ощущение тяжести, скованности.
Процедура включает использование германиевой керамики (теплотерапия). Инфракрасные тепловые лучи проникают на глубину 6-7 см, повышая эффективность массажа в 2-3 раза.
Активная кинезитерапия – система тренировок, используемая для профилактики и лечения заболеваний позвоночника. Программа разработана в медицинских университетах Европы и США и включает использование специальных инструментов Flexi-Bar, Thera-Band, Ledragoma, Airex (сертификаты качества AGR, Немецкой Ассоциации здоровой спины, Medical devices 93/42 CEE).
На занятиях сочетаются элементы йоги, вибротренировки и вытяжение позвоночника.
В результате формируется сильный мышечный корсет, поддерживающий позвоночник, приобретается красивая осанка. Для лечения заболеваний ног используется программа кинезитерапии для ног.
Применяется для нормализации работы мышц и улучшения кровообращения. Особенно важна для восстановления тонуса и упругости мелких глубоких мышц, недоступных для проработки в спортзале.
Миостимуляция имитирует природные импульсы нервной системы, заставляя сокращаться мышцы и ускоряя кровообращение в проблемном участке. Применяется для лечения «косточек» на ногах, заболеваний суставов, спины.
Отдельно нужно отметить высокую эффективность миостимуляции при лечении целлюлита.
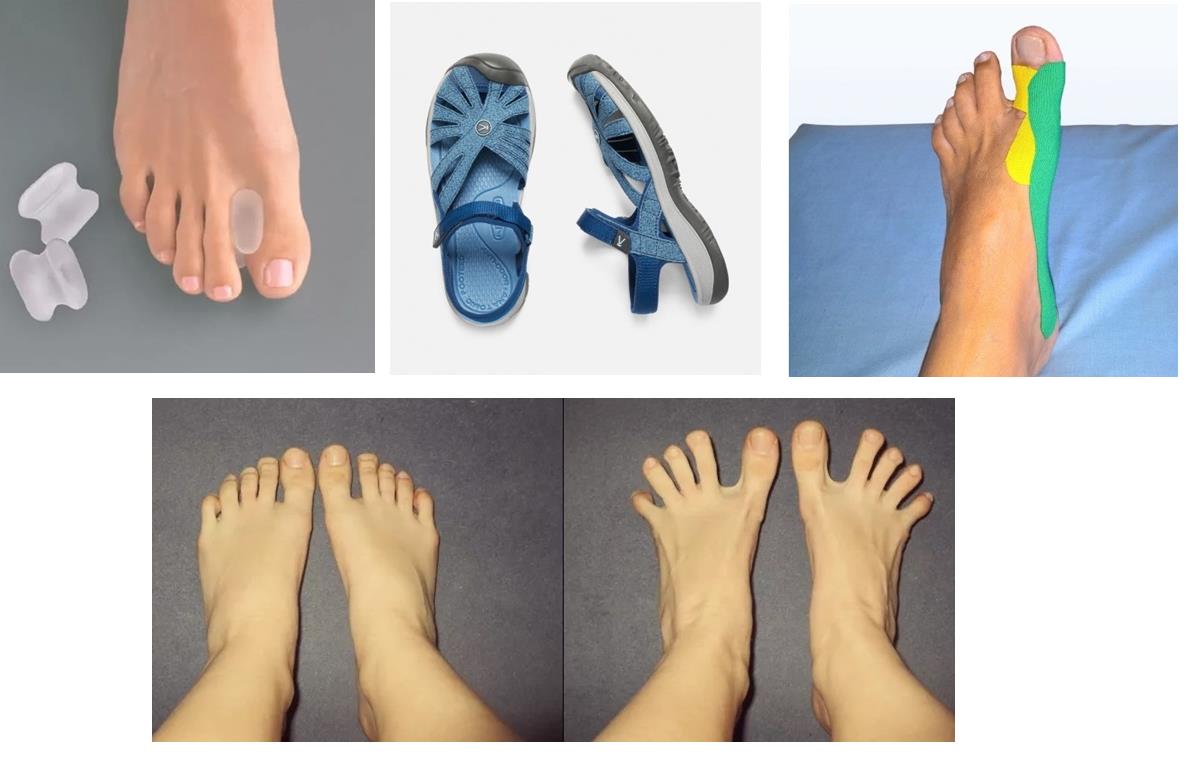
Применяются для лечения и профилактики плоскостопия, предотвращают развитие осложнений – «косточек» на ногах, пяточной шпоры, болезней коленей и других суставов.
Стельки придают стопе правильную форму и помогают ей принять нужное положение в обуви. Индивидуальное изготовление дает возможность полностью исправить все дефекты каждой конкретной стопы.
Стельки изготавливаются в присутствии пациента в течении 30 минут. Изготавливает врач ортопед-травматолог.
Ударно-волновая терапия
Очищает ткани от фиброзных образований и кальцинатов, устраняет боль и воспаление. За счет эффекта ангиогенеза (образования новых капилляров) восстанавливается кровообращение и обменные процессы, ткани «оживают», насыщаются питательными веществами и кислородом. Болевой синдром значительно снижается уже после первой процедуры. Применяется для лечения «косточек» на ногах, пяточной шпоры, заболеваний суставов, устранения сильных мышечных спазмов.
Используется аппарат швейцарской компании Storz Medical.
Лечебный массаж
Применяется при лечении практически всех заболеваний опорно-двигательного аппарата. Массаж снимает излишнее напряжение одних мышц, одновременно тонизируя другие. В результате мышечный тонус полностью нормализируется, становится равномерным. Специальная техника позволяет устранить сильные мышечные спазмы, удерживающие кости и суставы в неправильном положении (например, при сколиозе). Улучшается кровообращение, уменьшается болезненность, проходит ощущение тяжести, скованности.
Процедура включает использование германиевой керамики (теплотерапия). Инфракрасные тепловые лучи проникают на глубину 6-7 см, повышая эффективность массажа в 2-3 раза.
Кинезитерапия
Активная кинезитерапия – система тренировок, используемая для профилактики и лечения заболеваний позвоночника. Программа разработана в медицинских университетах Европы и США и включает использование специальных инструментов Flexi-Bar, Thera-Band, Ledragoma, Airex (сертификаты качества AGR, Немецкой Ассоциации здоровой спины, Medical devices 93/42 CEE).
На занятиях сочетаются элементы йоги, вибротренировки и вытяжение позвоночника.
В результате формируется сильный мышечный корсет, поддерживающий позвоночник, приобретается красивая осанка. Для лечения заболеваний ног используется программа кинезитерапии для ног.
Миостимуляция
Применяется для нормализации работы мышц и улучшения кровообращения. Особенно важна для восстановления тонуса и упругости мелких глубоких мышц, недоступных для проработки в спортзале.
Миостимуляция имитирует природные импульсы нервной системы, заставляя сокращаться мышцы и ускоряя кровообращение в проблемном участке. Применяется для лечения «косточек» на ногах, заболеваний суставов, спины.
Отдельно нужно отметить высокую эффективность миостимуляции при лечении целлюлита.
Изготовление индивидуальных стелек
Применяются для лечения и профилактики плоскостопия, предотвращают развитие осложнений – «косточек» на ногах, пяточной шпоры, болезней коленей и других суставов.
Стельки придают стопе правильную форму и помогают ей принять нужное положение в обуви. Индивидуальное изготовление дает возможность полностью исправить все дефекты каждой конкретной стопы.
Стельки изготавливаются в присутствии пациента в течении 30 минут. Изготавливает врач ортопед-травматолог.
Заболевания по направлению Вальгусная деформация первого пальца стопы
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Кто подвержен заболеванию?
Заболевание, как правило, носит наследственный характер, но неудобная и тесная обувь также может способствовать появлению деформации. Чрезмерная нагрузка на стопу ведет к нарастанию деформации, при этом происходит захождение второго пальца на первый. Возникают, так называемые, «косточки».
В нашу Клинику с данной проблемой чаще всего обращаются женщины старше 30 лет. Основные причины:
Сначала выпирающие косточки кажутся косметическим дефектом, со временем появляется боль, нарушается двигательная способность стопы, как вытекающие последствия развивается артроз коленного и тазобедренного сустава, остеохондроз и прочие патологии связанные с опорно-двигательным аппаратом. В зависимости от тяжести деформации, для лечения используют различные методики хирургических вмешательств. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Постановка диагноза
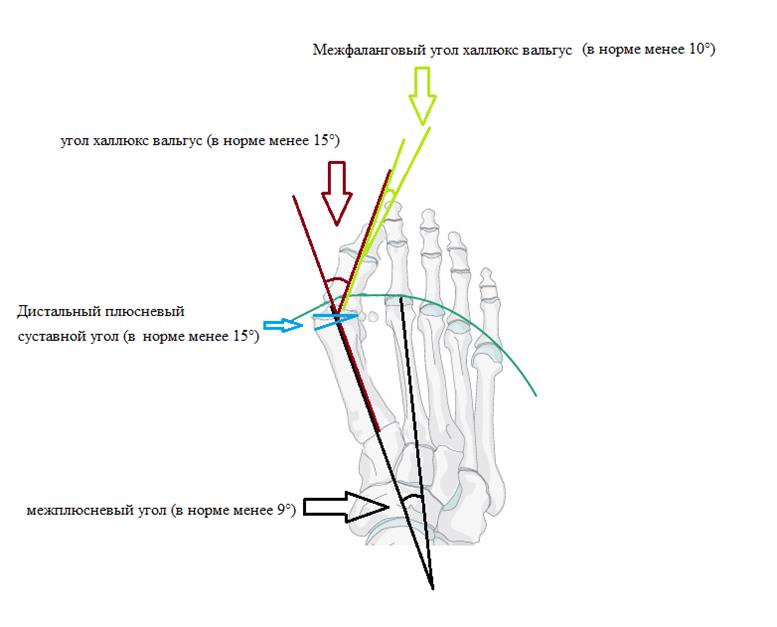
Прежде чем назначить лечение наши специалисты проводят тщательную диагностику пациента, в ходе этой диагностики выявляется этиология (происхождение болезни) и степень тяжести. Существуют международные стандарты по которым все ортопеды-травматологи классифицируют патологию по одним и тем же принципам, а именно:
Значение данной классификации заключается в том, что лечение патологии невозможно без воздействия на причину. Операция избавит пациента от деформации и приведет к нормальному образу жизни. А воздействие на этиологию заболевания поможет избежать нового появления деформации.
В зависимости от степени тяжести, вальгусная деформация может быть:
От степени тяжести заболевания зависит метод лечения пациента.
Когда стоит обратиться к врачу?
Стоит обратиться на консультацию, если вы обнаружили следующие проявления:
Наш ведущий травматолог-ортопед Акулаев Антон Андреевич может уже на первом приёме определить комплекс типичных нарушений, поставить клинический диагноз и назначить дополнительные обследования для его подтверждения. Дополнительные методы, которые позволяют провести дифференциальную диагностику и уточнить диагноз:
Можно ли вылечить данную патологию?
Да, можно. Всё зависит от тяжести заболевания. На начальных этапах деформации лечение необходимо начинать с консервативных методов.
Консервативная терапия включает в себя:
Оперативное вмешательство необходимо, если консервативные меры оказались неэффективными, а также присутствует выраженный болевой синдром. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Решать вопрос об оперативном лечении следует лишь в том случае, если все проводимые консервативные мероприятия окажутся неэффективными, особенно если речь идет о пациентах пожилого возраста.
Оперативное лечение вальгусной деформации
Рекомендовано в том случае, если консервативные меры оказываются неэффективными, а также присутствует выраженный болевой синдром. Наличие только косметического дефекта не является показанием к хирургическому вмешательству. Целью операции является устранение боли и создания функциональной стопы. «Красивые ножки» при этом становятся лишь приятным дополнением. Лечение hallux valgus (вальгусной деформации первого пальца стопы, «косточки» на ноге). При незначительной деформации движения в плюсне-фаланговом суставе в полном объеме, безболезненны. На этой стадии заболевания улучшению способствует смена обуви на более удобную, использование ортопедических стелек. Хирургическое лечение показано лишь при наличии болевого синдрома.
Простое удаление «косточки» при оперативном лечении, как правило, не достаточно. Необходимо выполнение корригирующей остеотомии плюсневой кости как при средней и тяжелой степени выраженности деформации.
Подготовка к операции
Пациент проходит общую подготовку: проходит консультацию различных специалистов, санацию и устранение возможных противопоказаний.
Противопоказаниями к операции являются:
Врач контролирует общие анализы и показатели жизнедеятельности, которые определяют готовность пациента к оперативному лечению.
После операции пациенту накладывается эластичная тугая повязка, которая ограничивает движения. Постепенно разрабатывается программа реабилитации, во время которой восполняется объем движения и пациент возвращается к привычной активности. Лечащий врач рекомендует, в какой период можно вновь выполнять нагрузки на ногу. Также, рекомендуется ношение специальной обуви и супинаторов.
После операции
Дозированная нагрузка на ногу возможна уже со следующего дня после операции. Несмотря на это, в первые две недели послеоперационного периода рекомендуется использовать дополнительную опору для передвижения (трость) для лучшего и скорейшего заживления послеоперационной раны. Полное восстановление опорной функции нижней конечности происходит к 4-6 недели после операции.
Рекомендации по профилактике Hallux Valgus от наших докторов
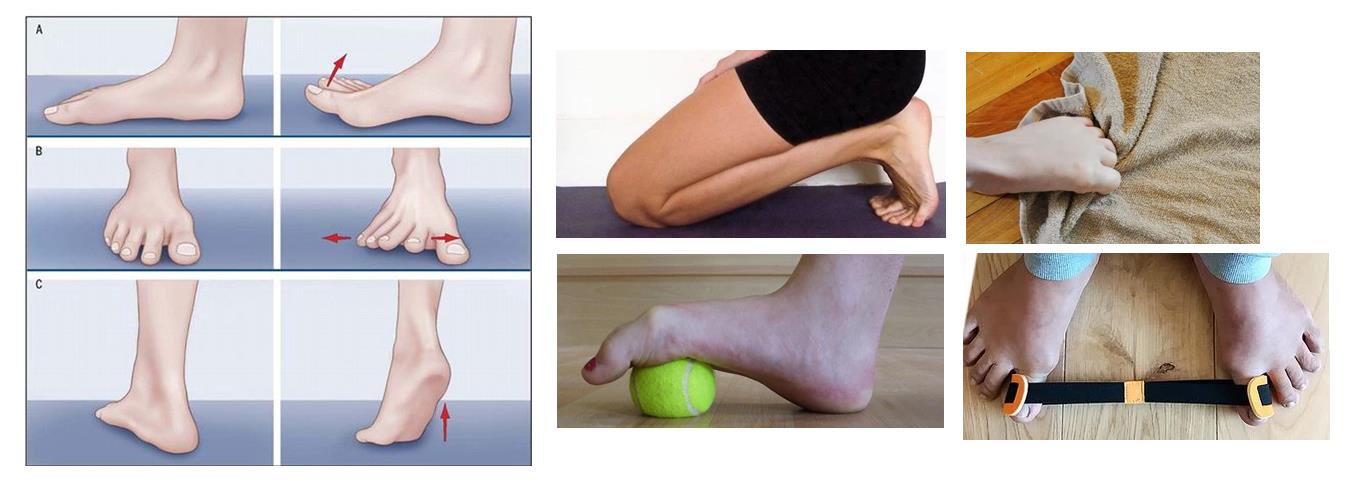
Существуют определённые профилактические меры, принимая которые можно избежать или остановить прогрессирование возникновения «шишки на стопе».
Обратившись за помощью Вы получите:
Косточка на большом пальце ноги
Заболевания
Операции и манипуляции
Истории пациентов
Косточка на большом пальце ноги
Из этой статьи вы узнаете почему появляется косточка на большом пальце, как лечить косточку консервативно, какие показания для операции по удалению косточки, какие существуют операции на косточке большого пальца, сколько стоит операция на косточках, что делать после операции на косточках, какие могут быть осложнения и многое другое.
Косточка на большом пальце.
Халюс Вальгус.
Артроз большого пальца ноги.
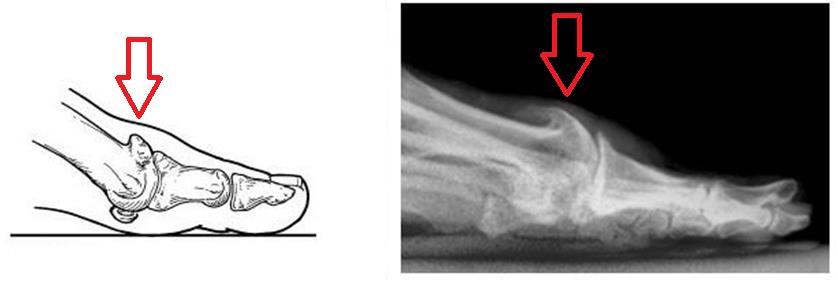
Артроз большого пальца ноги, а вернее, первого плюсне-фалангового сустава получил название Hallux Rigidus, что в переводе с латинского означает тугоподвижный (Rigidus) первый палец стопы (Hallux). Первый плюснефаланговый сустав наиболее часто из всех суставов стопы поражается артрозом. Среди всех деформаций переднего отдела стопы Hallux Rigidus уступает только Hallux Valgus. Значительно чаще встречается в возрастной группе от 30 до 60 лет.
Косточка на большом пальце причины.
Причины возникновения «косточки» на большом пальце до настоящего момента времени остаются не до конца изученными. В случае если «косточка» формируется на фоне подагры или ревматоидного артрита можно говорить о её вторичном характере по отношению к этим заболеваниям. Но в большинстве случаев эти деформации появляются без какой-либо связи со специфическими болезнями и рассматриваются как самостоятельные заболевания.
Появление Hallux Valgus связывают с множеством факторов. Традиционно возникновение халюс вальгус связывают с ношением обуви на высоких каблуках. И действительно, нельзя не обратить внимание на то, что вальгусное отклонение первого пальца значительно чаще встречается именно у женщин. Узкий и тесный мыс и высокий каблук приводят к перераспределению нагрузки на передний отдел стопы. Но это далеко не единственная причина. Предрасположенность к халюс вальгус наблюдается у лиц с плосковальгусной стопой, поперечным плоскостопием, эквиноварусной деформацией стопы, синдромами гипермобильности соединительной ткани. Все эти анатомические особенности вкупе с ношением обуви на высоком каблуке приводят к перегрузке первого плюсне-фалангового сустава, повреждению его суставной капсулы с внутренней стороны и отклонению первого пальца кнаружи. Если палец отклоняется от своей оси, то все крепящиеся к нему сухожилия в последующем будут приводить к усилению деформации.
После того как такое отклонение произошло, никакие консервативные меры уже не способны вернуть его в нормальное положение и направлены только на борьбу с болью и замедлением прогрессирования болезни. Если пациент не начинает лечение и продолжает носить обувь с тесным мысом и каблуком то деформация будет быстро прогрессировать.
Болит косточка на большом пальце.
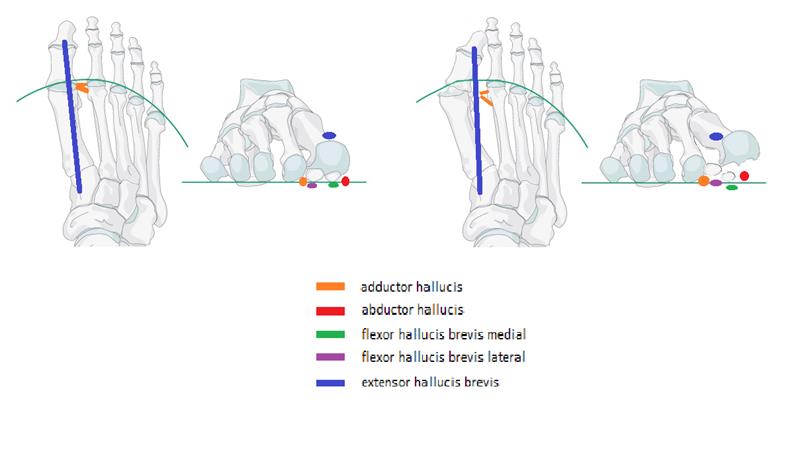
Боли в области первого плюсне-фалангового сустава могут наблюдаться как при вальгусном отклонении первого пальца так и в случае его артроза. При халюс вальгус боли часто связаны с воспалением суставной сумки, или бурсы, расположенной по внутренней поверхности сустава и служащей для уменьшения трения между суставной сумкой, кожей и костью. Когда ось первого пальца отклоняется кнаружи и сама стопа распластывается данная область находится в постоянном натяжении и дополнительно травмируется обувью. Также боли при вальгусном отклонении первого пальца связаны со смещением всего комплекса сухожилий сгибателей первого пальца с расположенными внутри них сесамовидными костями кнаружи.
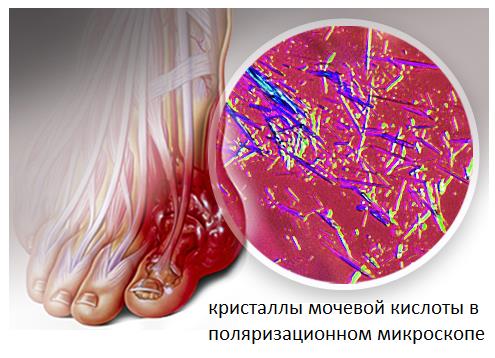
Боли сопровождают и артроз первого плюсне-фалангового сустава. В этом случае они чаще затрагивают тыльную поверхность сустава или захватывают весь сустав целиком. Боли при этом связаны прежде всего с износом суставного хряща, формированием костных наростов, которые в свою очередь травмируют суставную сумку и окружающие мягкие ткани. Боли при подагре и ревматоидном артрите поначалу носят волнообразный характер и связаны прежде всего с атаками заболевания. То есть в случае подагры – с повышением уровня мочевой кислоты в крови которая кристаллизируется в суставной жидкости, а в случае ревматоидного артрита с повышением уровня антител которые повреждают суставную сумку и приводят к её воспалению.
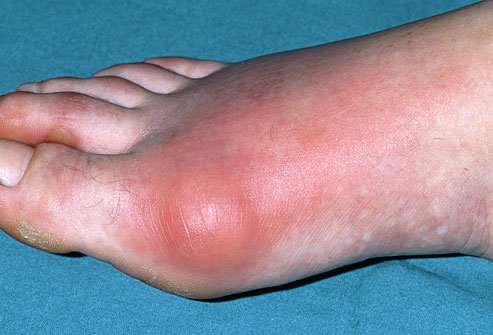
Подагра.
Подагра проявляется внезапными, сильными атаками болей, покраснения и отёка суставов. При этом наиболее часто поражается именно первый плюсне-фаланговый сустав. Подагрическим артритом может заболеть кто угодно, но существуют определенные предрасполагающие факторы (они перечислены ниже). Подагра широко распространена, частота её встречаемости в популяции колеблется от 3,6 до 5,3%.
Подагра приступ.
Подагрическая атака часто начинается внезапно, в течение нескольких часов, часто ночью, у пациента появляется ощущение, что большой палец горит, а любые движения в нём вызывают нестерпимую боль. Приступ длится около 3-5 дней, но остаточные боли могут продолжаться и 2-3 недели после окончания приступа.
Подагра причины.
Подагра факторы риска.
Факторами риска подагрического артрита являются:
-наследственность (повышенная продукция мочевой кислоты или нарушенное выведение её почками)
-диета (содержащая большое количество нуклеотидов, которые при расщеплении выделяют огромное количество мочевой кислоты)
-ожирение (повышенная продукция мочевой кислоты)
-нарушение функции почек (сниженное выведение мочевой кислоты)
-алкоголизм (алкоголь конкурирует с мочевой кислотой за выведение почками)
-пол и возраст. До менопаузы риск подагрического артрита у женщин крайне низок и подагрой от 30 до 50 лет намного чаще болеют мужчины. Однако после 50 вероятность заболеть подагрой у женщин значительно выше.
Подагра лечение.
Если рассматривать подагру в контексте косточек на ногах, то следует сказать, при своевременном и грамотном лечении основного заболевания сами по себе косточки не будут доставлять вам неудобств.
Острая подагрическая атака купируется интраартикулярной инъекцией ГКС (или системным приёмом ГКС в случае если бывает вовлечено множество мелких суставов) и приёмом высоких доз НПВС на протяжении 2-5 дней, с последующим приёмом НПВС в более низкой дозировке на протяжении 7-10 дней. Хорошо помогает бороться с болевым синдромом местное применение холода по 15 минут каждые 4-5 часов и возвышенное положение конечности. Принимать препараты снижающие уровень мочевой кислоты во время острой атаки не нужно, это только растянет её во времени. После того как атака подагры завершилась, больному следует чётко следовать диете со сниженным содержанием нуклеотидов, соблюдать питьевой режим, отказаться от приёма алкоголя. Также производится контроль уровня мочевой кислоты крови, если этот показатель снижается недостаточно на фоне одной диеты то к лечению добавляется аллопуринол (препарата для снижения уровня мочевой кислоты).
В случае если лечение подагрического артрита и самой подагры было начато несвоевременно, проводилось неправильно, или подагра по каким либо причинам плохо поддавалась терапии, велика вероятность формирования выраженного артроза как следствие разрушения сустава кристаллами мочевой кислоты. В такой ситуации встаёт вопрос о лечении артроза, так как полностью разрушенный сустав не способен уже выполнять свою функцию и причиняет своему владельцу боль уже в отсутствии подагрических атак. О хирургическом лечении артроза читайте ниже.
Ревматоидный артрит.
Ревматоидный артрит – хроническое заболевание, приводящее к поражению множества суставов. Чаще всего первыми поражаются пястно-фаланговые и проксимальные межфаланговые суставы кистей. Ревматоидный артрит широко распространённое заболевание, частота его встречаемости в популяции колеблется от 0,6 до 1,3%.
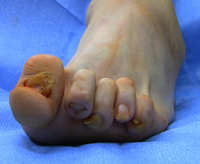
Чаще всего у людей страдающих ревматоидным артритом поражаются сразу несколько суставов стопы, в том числе переднего отдела. Как следствие формируется серьёзно выраженный халюс вальгус с когтевидной деформацией остальных четырёх пальцев.
Ревматоидное поражение стопы часто сопровождается вывихом во 2-5 плюсне-фаланговых суставах. Такая деформация стопы приводит к формированию серьёзных мозолей как на подошвенной поверхности стопы так и на когтевидно деформированных пальцах. Ношение любой обуви при этом становится практически невозможно. В таких ситуациях встаёт вопрос о хирургической коррекции деформации.
Косточка на большом пальце лечение.
В случае если «косточка» появляется на фоне подагры или ревматоидного артрита то на первое место выступает специфическое лечение, назначаемое ревматологом. Ортопед в этой ситуации выполняет внутрисуставные инъекции глюкокортикостероидных препаратов, ношение ортопедических стелек и обуви, а в далеко зашедших случаях производит оперативное лечение деформаций. По этому, необходимо сначала исключить эти заболевания перед тем как начинать лечение косточки.
Но чаще всего боли в области косточки возникают при воспалении суставной сумки по внутренней (при халюс вальгус) или по тыльной (при артрозе) поверхности первого плюсне-фалангового сустава. Само по себе воспаление не является показанием к оперативному лечению и в большинстве случаев хорошо поддаётся консервативным мерам.
Для медикаментозного снятия воспаления назначается НПВС (например ибупрофен), противовоспалительные мази (например найз), компрессы водка+вазелин 1:1 на ночь, сухой холод местно по 15-20 минут 4-5 раз в день.
В том случае если деформация переднего отдела стопы эластичная, и поддаётся мануальной коррекции, возможно остановить прогрессирование деформации и даже добиться улучшения ситуации при помощи таких методов как лечебная физкультура, тейпирование, ортезирование. Очень важен переход на свободную обувь с анатомической передней частью, чтобы исключить основной фактор провоцирующий деформацию.
В случае если ваша «косточка» не зашла слишком далеко, этих мер лечения и профилактики будет достаточно.
Если у вас сформировалась ригидная форма Hallux Valgus или вы испытываете постоянные боли в области первого плюсне-фалангового сустава из-за выраженного артроза выход только один – оперативное лечение.
Косточка операция.
Если консервативные меры не обеспечили вам удовлетворительного качества жизни, то остаётся только один выход – оперативное лечение. Выбор конкретной методики зависит от нескольких факторов:
1) Вид и степень деформации
2) Возраст и степень активности пациента
3) Сопутствующая патология
4) Хирургические навыки и предпочтения хирурга
5) Техническое оснащение операционной
6) Наличие фиксаторов той или иной конструкции
Халюс вальгус операция.
Ниже приведена таблица регламентирующая выполнение той или иной операции при халюс вальгус в зависимости от степени и сопутствующих факторов. Конечно она не является истиной в последней инстанции, так как в каждом конкретном случае хирург должен учитывать и многие другие факторы, но она позволяет легко сориентироваться и сузить перечень возможных вмешательств. Данная классификация основана на национальных клинических рекомендациях.