кардиомиопатия сердца у женщин что такое и лечение
Кардиомиопатия
Кардиомиопатией называют нарушения в работе сердца, вызванные невыясненными причинами. Анатомически заболевание проявляется поражением сердечной мышцы в средней части волокон.

Первичная возникает под действием вирусного заражения организма, аутоиммунных заболеваний, разрастания соединительной ткани с одновременным формированием рубцов. Причиной первичной формы могут быть также и изменения в геноме, вызвавшие нарушение в строении любого из белков, участвующих в метаболизме сердечных клеток.
Причиной патологии вторичной формы являются большое количество заболеваний, отражающихся на работе сердечно-сосудистой системы:
Кроме первичной и вторичной в кардиологии выделяют несколько видов кардиомиопатий по механизму развития:
Причины кардиомиопатии
Кардиомиопатия развивается по нескольким причинам. Специалисты делят их на группы

Кардиомиопатия, развившаяся в течение жизни как результат другого заболевания, формируется из-за нарушения обмена в сердечных тканях, скопления в них ядовитых веществ или патологических включений (жидкостей). Привести к появлению дефектов в миокарде может длительная диета с исключением мясных продуктов или долгое голодание.
Кардиомиопатия. Симптомы
Степень проявления заболевания зависят от множества факторов. На выраженность симптомов влияют:
В начальной стадии жалобы у больных на сердечные боли отсутствуют. В запущенных случаях больной может чувствовать одышку, боль в грудной клетке, Сердцебиение. При тяжелой форме к дискомфорту в груди и одышке присоединяются отеки на ногах и посинение кончиков пальцев.
Кардиомиопатия. Методы диагностики
При каких симптомах следует поспешить к кардиологу:
Перечисленные признаки говорят о развивающейся сердечной недостаточности. Несколько таких симптомов должны заставить немедленно посетить квалифицированного кардиолога и пройти мероприятия по диагностике.
Врач может назначить и дополнительные исследования, не вошедшие в список. Они необязательны, но в некоторых случаях помогают уточнить диагноз.
Диагноз “кардиомиопатия” ставят, когда заболевание сердца обнаружено, но диагностические мероприятия показали, что патология возникла не вследствие врожденных аномалий, воспалений, или опухолей. Таким образом, чтобы поставить диагноз «кардиомиопатия» врачу приходится последовательно исключать ряд распространенных сердечных заболеваний.
Методы лечения кордиомиопатии
При первичной форме болезни назначается симптоматическое лечение. Терапия должна быть направлена на устранение боли в сердце, одышки, нарушения кровообращения.
Усилия врачей при лечении кардиопатии направлены на создание условий, уменьшающих нагрузку на сердце, чтобы прекратить развитие сердечной недостаточности. Пациенту выписывает лекарства для внутреннего применения. Их наименование и дозировка подбираются индивидуально в зависимости от тяжести заболевания и клинической картины.
Обратимая кардиомиопатия развивается сразу после родов или в последний триместр из-за адаптации системы кровообращения к изменениям в организме. В некоторых случаях назначается курс поддерживающей терапии, но чаще патология со временем исчезает сама.
Прогноз заболевания зависит степени его развития и адекватности назначенной терапии. В неблагоприятном случае сердечная недостаточность будет прогрессировать, состояние пациента ухудшаться.
В современных клиниках используют последние достижения кардиологии. Опытные врачи регулярно проходят переаттестацию, участвуют в семинарах и конференциях, обмениваясь опытом. Кардиомиопатия находится под пристальным вниманием кардиологов. С каждым годом появляются новые разработки, позволяющие проводить лечение более эффективно. Поэтому если вам поставили этот диагноз не стоит отчаиваться. При правильном лечении прогноз будет благоприятным.
Кардиомиопатия: что нужно знать?
Кардиомиопатии представляют собой по определению ВОЗ кардиологические патологии, в результате которых наблюдается поражение сердечной мышцы в области миокарда, средней части мышечных волокон сердца. Заболевание может появляться на фоне сердечных и иных болезней, не связанных с сердечно-сосудистой системой.
Код кардиомиопатии — МКБ 10 в соответствии с международной классификацией болезней. Понятие объединяет в себе все патологии, в которых поражается средний слой мышечных волокон сердца. Вероятность возникновения остается очень высокой в случае артериальной гипертензии, ишемической болезни сердца (ИБС), неотложных состояний, приводящих к повреждению сердечных клапанов.
При этом целесообразно изучение при кардиомиопатии симптомов с изменением в области миокарда, а не всех патологий сердца. Эти нарушения могут быть вызваны как нарушениями отдельных органов и систем, так и организма в целом.
Какие виды болезни?
По современной классификации кардиомиопатии можно подразделить на два основных вида и несколько характерных групп. Как ранее упоминалось, болезнь может появиться как сама по себе, так и в результате иных заболеваний. В первом случае причины часто не поддаются идентификации, их не удается установить традиционными методами диагностики.
Рассматривая вызвавшие кардиомиопатии причины, можно выделить разные виды этого заболевания:
Классификация проводится также по механизму развития, патогенезу:
Какие факторы вызывают первичную форму?

Характерные для кардиомиопатии симптомы вызывают причины вирусного происхождения развития миопатий. Подтверждением этой теории могут являться антитела, которые обнаружены по отношению к проникновению вирусов. Так, например, иммунная система реагирует на цитомегаловирус, возбудитель гепатита С, а также вирус Коксаки. Все эти возбудители способны влиять на ДНК, с последующим развитием патологии сердечной мышцы.
Не лишена основания и теория развития кардиомиопатии по клиническим рекомендациям в результате появления аутоиммунных сдвигов в организме. Механизм развития связан с принятием клеток миокарда как чужих собственной иммунной системой человека. При этом происходит выработка антител в организме, направленных против кардиомиоцитов. Это противоположное действие иммунитета могут вызывать вирусы, бактерии, разные патологии.
Рестриктивная форма характеризуется ригидностью миокарда с ограниченным наполнением сердечных камер кровью. Снижение объемов кровотока приводит к развитию диастолической дисфункции, на фоне которой появляется сердечная недостаточность с проявлением острой рестриктивной кардиомиопатии.
Причиной может стать идиопатический фиброз миокарда, кардиосклероз, при котором появляется кардиомиопатия, диагностика при этом показывает замещение характерных мышечных волокон сердца соединительной тканью. Они теряют эластичность, не способны сокращаться, нарушают сердечный ритм. Причиной могут стать воспалительные процессы в миокарде, перенесенный инфаркт. В этом случае возникает так называемая вторичная кардиомиопатия.
Как проводится лечение?
В связи с невыясненной природой появления первичной формы болезни, лечение назначается для ослабления и снятия симптомов. Применяемая терапия проводится для устранения симптомов сердечной недостаточности, возникающей под влиянием патологических процессов в области миокарда.
Какие патологии могут провоцировать вторичную форму?
Вторичная кардиомиопатия появляется на фоне патологий, связанных с работой сердечно-сосудистой системы человека.
Перечень этих заболеваний включает в себя:
Ишемическую болезнь сердца отличает ряд характерных признаков. На фоне атеросклероза сужается просвет коронарных артерий, и возникает недостаток в кислороде (О2) в миокарде. Это приводит к разрушению кардиомиоцитов и замещению соединительными волокнами.
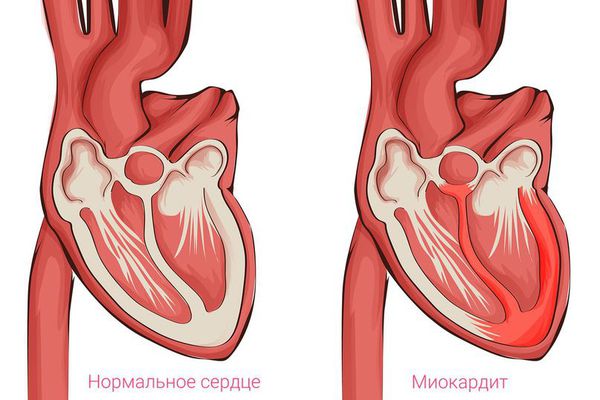
Инфекции миокарда также вызывают нарушения в области сердечной мышцы, воспалительные процессы, отек, поражение кардиомиоцитов. Развивается острый миокардит, с замещением сердечных волокон соединительной тканью, так в результате появляется кардиомиопатия.
Эндокринные заболевания и гормональные расстройства нарушают работу сердца в результате воздействия гормонов и гиперстимуляции функций. Эти осложнения могут вызывать:
Артериальная гипертензия с устойчивым повышением артериального давления также входит в перечень, приводящий к патогенному воздействию на миокард. В этих условиях заметно повышается нагрузка на сердце, в результате нарушается структура сердечных волокон, с потерей эластичности и развитием кардиомиопатии.
Сдвиги в метаболизме приводят к накоплению веществ, чужеродных для миокарда, и вызывающих необратимые воздействия на работу сердечной мышцы. Среди основных причин:
Проблемы с поддержанием электролитного баланса сопровождаются изменением количества ионов в крови, что отражается на работе сердца, структуре волокон миокарда. Ионы калия, фосфора, хлора, магния, кальция вымываются при сильной диарее и разных заболеваниях почек.
Патологические процессы соединительной ткани в области сердца вызывают системное поражение и нарушают структуру волокон миокарда. Воспаление этих волокон приводит к кардиосклерозу и постепенному замещению сердечной мышцы на соединительную ткань с развитием кардиомиопатии.
Перечень болезней, провоцирующих патологический процесс, включает в себя:
Амилоидоз характеризуется депонированием амилоида и вызывает нарушения работы сердечной мышцы. При этом накопление этого комплекса белков и полисахаридов происходит непосредственно в миокарде, что приводит к развитию патологии.
Нейромышечная патология вызывает нарушения в передаче импульсов нервными волокнами с последующим отклонением в работе миокарда. В этом случае наблюдается асистолия или экстрасистолия, с выраженным сбоем в сокращении сердечной мышцы. В особо тяжелых состояниях резко понижается мышечный тонус сердца. Это приводит к развитию тяжелой формы кардиомиопатии.

Тяжелые отравления с развитием кардиомиопатии вызывают разные вещества:
Хроническое употребление этих продуктов вызывает необратимые изменения в сердечной мышце, боли в области сердца, инфаркт миокарда. Высокий риск развития неотложных состояний приводит к тому, что человек постоянно находится на грани жизни и смерти.
Радиационная активность непосредственно влияет на организм человека и также относится к поражающим факторам, которые вызывают нарушения в работе сердца. В некоторых случаях, как у беременных, проблемы с миокардом носят временный характер. Но при хроническом алкоголизме, наркомании, употреблении химических веществ болезнь продолжает прогрессировать и вылечить пациента не удается.
К обратимым состояниям относится кардиомиопатия у беременных. Она возникает чаще в последний триместр или после родов на фоне стресса. В этот период кардинально меняется гемодинамика, система кровообращения адаптируется для полноценного питания плода. При этом изменяется объем циркулирующей крови, повышается или понижается уровень артериального давления. Эти изменения приводят к развитию обратимой формы заболевания.
Лечение кардиомиопатии назначается врачом в соответствии с показаниями и зависит от причины болезни. Если определить источник тяжелой патологии не удается, заболевание классифицируется как первичная форма и назначается курс поддерживающей терапии.
Кардиомиопатия
Сердечно-сосудистые заболевания во всем мире являются наиболее распространенной причиной смерти. Несмотря на научный прогресс и выдающиеся достижения в области медицины, кардиомиопатия по-прежнему очень часто встречается во врачебной практике. Опасность состоит в том, что болезнь может развиваться без симптомов и не вызывать подозрений. Лучшая профилактика – своевременная диагностика и поддержка врача-кардиолога.
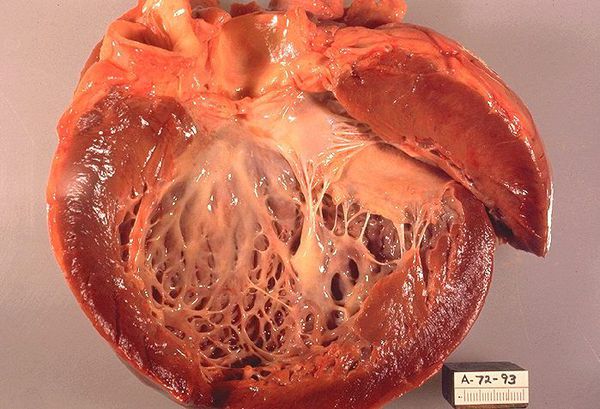
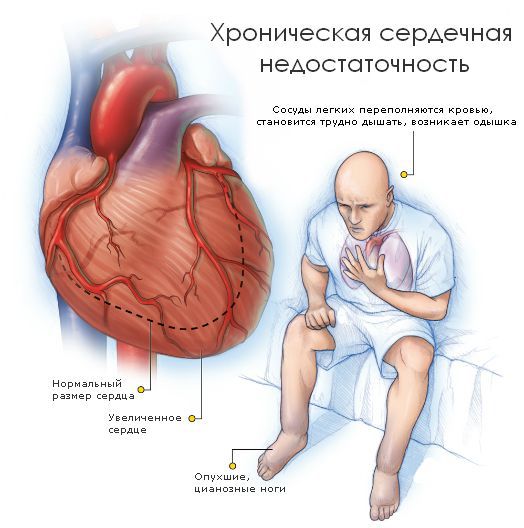
Кардиомиопатия – это заболевание, связанное с постепенным увеличением объема левого желудочка и как следствие, заканчивающееся формированием сердечной недостаточности. Болезнь сердца может протекать в острой или хронической форме. Она является достаточно распространенной, подобная патология обнаруживается у 5-8% граждан. Осложняется ситуация тем, что кардиомиопатии и миокардиты в большинстве случаев обнаруживаются случайно и на достаточно запущенных стадиях.
Симптомы кардиомиопатии:
Распространенные симптомы кардиомиопатии:
Постепенно с развитием заболевания в печени застаивается кровь и она увеличивается в размерах. Проявляется учащенное сердцебиение, приступы «замирания» сердца, наблюдается пониженное давление. Со временем регулярно возникают головокружения вплоть до потери сознания, так как ухудшается кровообращение в головном мозге.
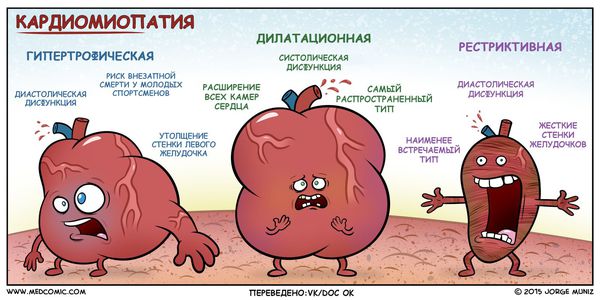
Виды кардиомиопатии
Современная кардиология делит патологии миокарда, объединенные под понятием кардиомиопатий, на разные виды.
Основные виды заболевания:
Кардиомиопатия: как выявить?
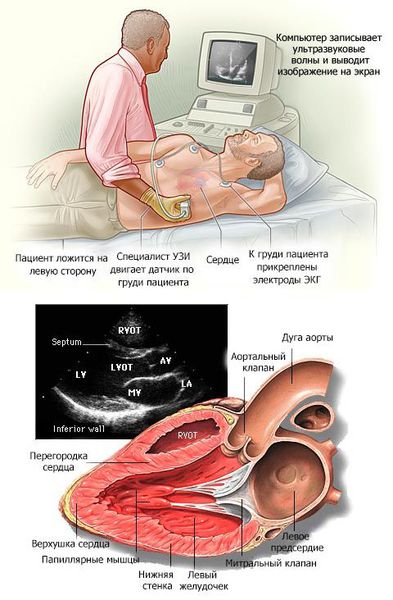
Ключевая гарантия излечения для пациента – своевременная диагностика. Она позволяет вовремя обнаружить патологию и получить эффективное лечение. При обычном осмотре определить наличие изменений сердечной мышцы невозможно. Увеличение размера сердца без труда определяется посредством эхокардиографии и электрокардиографии. Лечащий врач-кардиолог может дополнительно назначить магнитно-резонансную томографию или рентгеноконтрастную вентрикулографию.
Кардиомиопатия: лечение и препараты
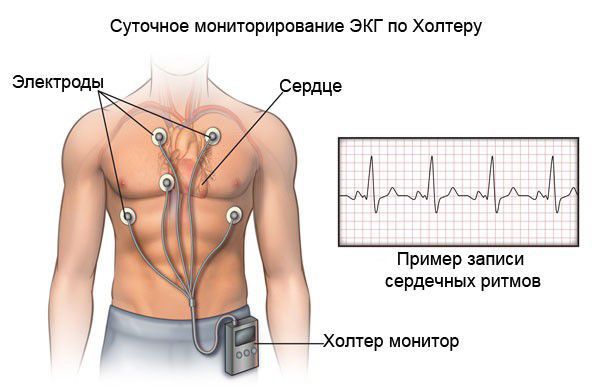
На первом этапе проводится комплексная диагностика, пациент проходит эхокардиографию и холтеровское мониторирование ЭКГ. После определения типа заболевания и первопричин, врач-кардиолог подбирает подходящую терапию и назначает курс лечения. Тактика будет зависеть от множества факторов, в том числе, от анатомических особенностей сердечной мышцы.
Как лечится кардиомиопатия:
Для лечения кардиомиопатии в нашей стране традиционно используются ингибиторы АПФ, диуретики, бета-блокаторы, дигоксин, антикоагулянты и антиаритмические препараты.
Профилактика кардиомиопатии
При ранней диагностике заболевания можно предотвратить его переход в хроническую форму. Большая часть пациентов, получивших профессиональную помощь на ранних стадиях, проживают полноценную благополучную жизнь. При первых симптомах нужно обращаться за консультацией к кардиологу и производить диагностику.
Кардиомиопатия
“Клиника АВС” оказывает медицинскую помощь кардиохирургического профиля. Здесь работают высококвалифицированные специалисты с внушительным практическим опытом, а новейшее оборудование и современные технологии позволяют выполнить операцию на сердце любой сложности.
Общие сведения
Что такое кардиомиопатия? В основе развития патологии — склеротические и дистрофические процессы в кардиомиоцитах (мышечных клетках сердца). Заболевание сопровождается нарушением функционирования желудочков сердца.
Существует несколько разновидностей кардиомиопатий: реструктивная, гипертрофическая, дилатационная, аритмогенная. Вне зависимости от вида необходимо комплексное своевременное лечение, в противном случае возможны тяжелые осложнения.
Причины
Спровоцировать развитие патологии могут следующие факторы:
Классификация
По функциональным и анатомическим изменениям тканей сердечной мышцы выделяют следующие виды патологии:
Дилатационная (застойная) кардиомиопатия
Симптомы
Характеризуется дилатацией — расширением полостей сердца. В результате развивается систолическая дисфункция левого желудочка, ухудшение сократительной функции миокарда. Уже после 30 лет можно заметить следующие симптомы:
Диагностика
Ранняя стадия обычно определяется случайно при флюорографии или ЭхоКГ. Более поздние формы имеют выраженные внешние изменения на теле человека — деформируется грудина. При выслушивании определяется глухость сердечных тонов, аритмия, систолический шум. У пациента наблюдается стойкое снижение АД. Электрокардиография — основной метод диагностики. Она фиксирует гипертрофию левого желудочка, нарушение сердечного ритма, проводимости.
Гипертрофическая кардиомиопатия
Характеристика
Болезнь передается генетически. Сердечные или системные болезни отсутствуют при этом наблюдается диффузное или ограниченное утолщение среднего мышечного слоя сердца, уменьшение камер желудочков.
Кардиомиопатия бывает двух видов: необструктивная и обструктивная. В первом случае отсутствует стеноз путей оттока крови из полости левого желудочка, во втором — нарушен отток.
Симптомы
Острая кардиомиопатия имеет следующие проявления: кардиалгический синдром, головокружение, бледная кожа, потеря сознания, болезненность в области сердца при минимальных физических нагрузках. В дальнейшем признаки беспокоят даже в состоянии покоя, развивается сердечная недостаточность.
Диагностика
Во время физиакальной диагностики врач определяет глухие тоны сердца, аритмию, систолические шумы. Пульс замедлен. Электрокардиография позволяет выявить утолщенный миокард чаще левого отдела, уменьшенные полости сердца, ухудшение сократительной способности мышечной ткани. Характерный признак патологии — структурное изменение митрального клапана. С течением времени он начинает препятствовать кровотоку.
Рестриктивная кардиоиопатия
Характеристика
Встречается редко. Характеризуется утолщением внутренней оболочки камеры сердца, а также различные изменения в миокарде (инфильтрация, некроз, фиброз).
Развивается патология в 3 этапа:
Симптомы
Протекает патология с облитерацией полостей желудочков, а также без нее. Данная форма быстро прогрессирует и провоцирует недостаточность кровообращения. Вместе с этим развивается тяжелая симптоматика: сильная отдышка, быстрая утомляемость даже при небольших нагрузках, отечность тканей, скопление жидкости в брюшной полости увеличение печени.
Диагностика
Аритмогенная правожелудочковая кардиомиопатия
Характеристика
Мышечные клетки сердца заменяются жировой или фиброзной тканью, что приводит к желудочковой тахиаритмии. Встречается заболевание редко и изучено недостаточно, чтобы установить его первопричину. Но предполагается, что этиология связана с отягощенной наследственностью, воздействием вирусов, токсических веществ.
Симптомы
Аритмогенная миокардиопатия что это такое, симптомы:
Диагностика
Размер сердца часто остается без изменений. ЭКГ визуализирует гипертрофию правого желудочка. При помощи МРТ можно определить изменения в структуре мышечной ткани: истончение стенки, выпячивание.
Осложнения кардиомиопатий
Кардиомиопатии нередко осложняются сердечной недостаточностью, нарушением проводимости и ритма сердца, окклюзий сосудов, внезапной сердечной смертью.
Диагностика
Диагностика заболевания комплексная. Она включает изучение симптоматики, а также инструментальные методы обследования. Электрокардиография фиксирует расширение мышечной ткани сердца, нарушения проводимости, ритма.
Хорошей информативностью обладают показатели эхокардиографии. Данная методика позволяет определить тип недостаточности: диастолическая или систолическая, выявить гипертрофию, внутрисердечные аневризмы, тромбы.
Лечение кардиомиопатии
Важный и обязательный этап лечения каждого пациента с данной патологией — коррекция образа жизни. Необходимо ограничить занятия спортом, поскольку при физических нагрузках организм нуждается в большей порции кислорода, чем в спокойном состоянии, а значит сердце должно работать в усиленном режиме. Учитывая специфику кардиомиопатий и клиническую картину, — это пойдет во вред.
Требуется коррекция питания. Больному нужно ограничить соленые, жареные, жирные, острые, копченые блюда — это предотвратит задержку жидкости, отеки и лишнюю нагрузку на сердце. Также нужно исключить вредные привычки.
Кардиомиопатия сердца имеет комплексное лечение кардиомиопатии. Поэтому дополнительно назначается медикаментозная терапия:
Прогноз
Прогноз кардиомиопатии сердца неутешительный. Патология со временем прогрессирует, нарастает симптоматика, вместе с этим возрастают риски для жизни и здоровья.
Поэтому если возникают дискомфортные ощущения в сердце, беспокоит плохое самочувствие, не нужно ждать, пока они самостоятельно пройдут. Обращайтесь в “Клинику АВС”. Лучшие кардиологи и врачи-терапевты помогут установить правильный диагноз и назначить схему лечения. Не забывайте, что своевременное обращение к врачу — это первый шаг к сохранению здоровья.
Что такое кардиомиопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузнецова Т. Н., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
Пусковым механизмом возникновения кардиомиопатии поначалу считали процесс воспаления в сердце, который мог быть спровоцирован вирусными, бактериальными и аутоиммунными повреждениями клеток. Исходя из этой теории, назначение антибиотиков, противовирусных и противовоспалительных препаратов должно было привести к регрессии повреждения и восстановлению функции сердца. Однако практика это не подтвердила.
Риск развития кардиомиопатий повышен у лиц с отягощённой наследственностью, а также после перенесённых острых инфекционных заболеваний. Для появления вторичных кардиомиопатий важно наличие системных аутоиммунных заболеваний, эндокринной патологии (сахарный диабет, тиреотоксикоз) и токсических факторов.
Первичные кардиомиопатии чаще выявляют в детском и молодом возрасте, вторичные же возможны в любом возрасте.
Симптомы кардиомиопатии
Специфических, характерных только для кардиомиопатии симптомов не существует. Именно эта особенность и затрудняет раннюю диагностику заболевания. Кардиомиопатия длительно протекает бессимптомно или малосимптомно, в развёрнутой стадии похожа по клинике на проявления ишемической болезни сердца, различных пороков сердца.
Первыми жалобами, с которыми пациенты обращаются к врачу, являются:
Патогенез кардиомиопатии
За последние годы благодаря возможностям генетики было установлено, что причиной многих кардиомиопатий являются генетические мутации, которые приводят к выработке дефектных белков кардиомиоцита. От того, какой белок рабочей клетки миокарда (кардиомиоцита) изменился, зависит развитие определённого вида кардиомиопатии.
Подобные изменения бывают также при наследственных нарушениях обмена веществ и лизосомальных болезнях накопления (редких заболеваниях, при которых нарушается функция внутриклеточных органелл лизосом). Из-за врождённой нехватки ферментов, перерабатывающих углеводсодержащие продукты, в организме накапливаются крупные молекулы гликогена, гликопротеина и др., которые повреждают организм. Таких заболеваний известно более сотни, но их распространённость невелика. Как правило, проявляются они в детском и молодом возрасте и помимо поражения сердца затрагивают практически весь организм: кости, мышцы, нервную систему, зрение и слух. Самыми изученными болезнями накопления являются гемохроматоз, болезнь Пике и болезнь Фабри.
Классификация и стадии развития кардиомиопатии
По мере накопления информации были выявлены самые распространённые типы кардиомиопатии и их семейные формы:
К редким формам кардиомиопатии относят также системные заболевания и патологические состояния, при которых возникают так называемые вторичные кардиомиопатии: диабетическая, тиреотоксическая, алкогольная, аутоиммунная и другие.
Исходя из причины развития болезни, становится ясным, что кардиомиопатии могут быть как изолированными – первичными, так и являться частью системного заболевания, т. е. быть вторичными.
В России традиционно применяется клинико-морфологическая классификация первичных кардиомиопатий, где кардиомиопатии разделяются на:
Анатомическая классификация гипертрофической кардиомиопатии в зависимости от локализации:
I. Гипертрофия левого желудочка:
В зависимости от наличия обструкции выносного тракта левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана) в покое и при нагрузке выделяют два типа гипертрофической кардиомиопатии :
К тяжело выявляемым видам относится аритмогенная дисплазия правого желудочка, при которой происходят структурные изменения в строении стенки правого желудочка — замещение кардиомиоцитов фиброзно-жировой тканью и развитие аритмии.
Неклассифицируемые кардиомиопатии: некомпактный миокард, стресс-индуцированная кардиомиопатия.
Вторичные (специфические) кардиомиопатии: при имеющемся известном заболевании тяжесть поражения сердца более выражена и не соответствует причине:
Осложнения кардиомиопатии
Особенности течения кардиомиопатии представляют угрозу для жизни. Болезнь может дебютировать сразу внезапной смертью или жизнеугрожающими аритмиями : фибрилляцей желудочков, желудочковой тахикардией. Высокий риск внезапной сердечной смерти связан с такими факторами риска, как:
С утяжелением недостаточности все симптомы становятся более выраженными. Выделяют пять стадий сердечной недостаточности:
Диагностика кардиомиопатии
Особых признаков, характерных для этого заболевания, при сборе жалоб и осмотре пациента выявить не удаётся.
При клиническом осмотре обращают на себя внимание признаки сердечной недостаточности различной степени выраженности, аритмии, возможны тромбоэмболические осложнения.
В основном кардиомиопатии выявляются при проведении эхокардиографии (ЭХОКГ) и электрокардиографии (ЭКГ). Дополнительно применяются рентгеноконтрастная вентрикулография и магнитно-резонансная томография (МРТ) с контрастированием гадолинием.
В современной кардиологии всё больше распространяются новые методы визуализации сердца и сосудов — например, магнитно-резонансная томография (МРТ). Но её недостатком является дороговизна оборудования и малая доступность методики из-за отсутствия качественного оборудовании и специалистов.
На стандартной ЭКГ также могут быть зарегистрированы изменения в виде признаков гипертрофии миокарда левого желудочка, а также признаки его перегрузки и различные нарушения ритма сердца.
При холтеровском мониторировании ЭКГ также фиксируются нарушения ритма и проводимости практически в 100 % случаях. Выявление таких нарушении ритма сказывается на подборе базисной терапии кардиомиопатии.
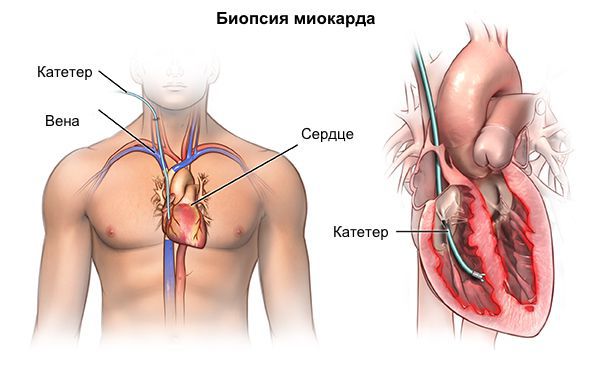
В особых случаях для уточнения диагноза редких форм кардиомиопатии (например, при амилоидозе) возможна прижизненная биопсия миокарда. Методика инвазивная, потенциально опасная для пациента, требует использования уникального комплекса аппаратуры и высочайшей квалификации специалистов, что возможно только в нескольких научных кардиологических центрах РФ.
Из лабораторных методов диагностики помимо стандартных анализов крови (клинического и биохимического), необходимо отметить ДНК-диагностику. Она является «золотым стандартом» при подозрении на кардиомиопатию согласно мировым (европейским и американским) руководствам. Этот подход на данный момент является практически единственным, который применим для раннего выявления и прогнозирования риска развития семейных форм кардиомиопатии. В России такой уровень диагностики возможен в единичных лабораториях и является дорогостоящей процедурой из-за своей уникальности.
Лечение кардиомиопатии
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
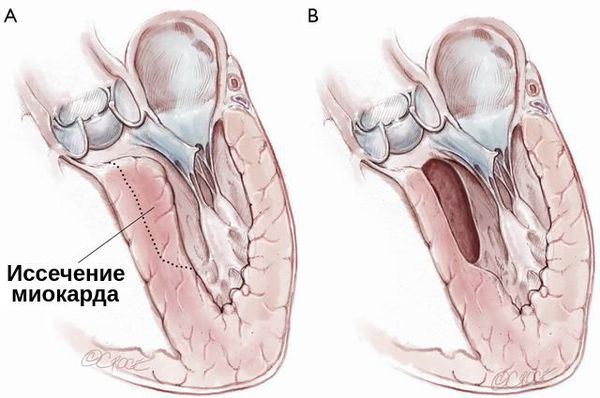
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
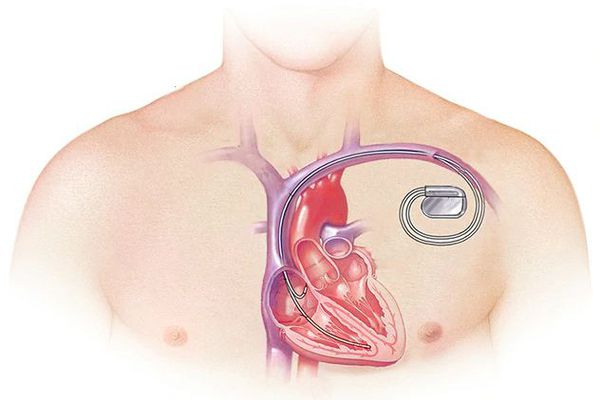
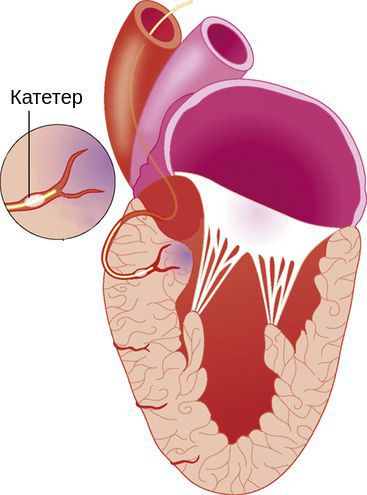
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Прогноз. Профилактика
Прогноз при гипертрофической кардиомиопатии также неблагоприятный, но смертность не такая высокая — в первый год умирают 1 % заболевших, чаще от внезапной смерти, обусловленной факторами риска (наследственностью, тахикардией, предшествующим обмороками, понижением давления).
При рестриктивной кардиомиопатии прогноз неблагоприятный, так как заболевание часто находят уже на поздней стадии развития. Лечение только симптоматическое и поддерживающее.
Для человека с выявленной кардиомиопатии частота посещений и обследований устанавливается индивидуально.