кардиопатия что это такое у детей 11 лет
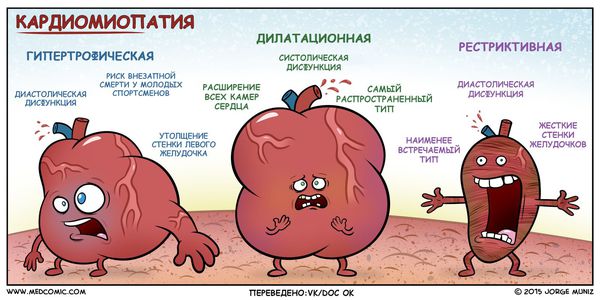
Функциональные кардиопатии
Кардиопатия у детей встречается достаточно часто, особенно в возрасте 7-12 лет. Это сердечнососудистое заболевание, характеризующееся отклонениями в физиологическом развитии тканей сердечной мышцы. Кардиопатия бывает как врожденная, так и приобретенная под влиянием различных факторов.
Кардиопатия, связанная с врожденным пороком сердца, может проявляться у малыша уже с первых дней его жизни. В подростковом возрасте причиной возникновения кардиопатии могут послужить гормональные перестройки организма ребенка.
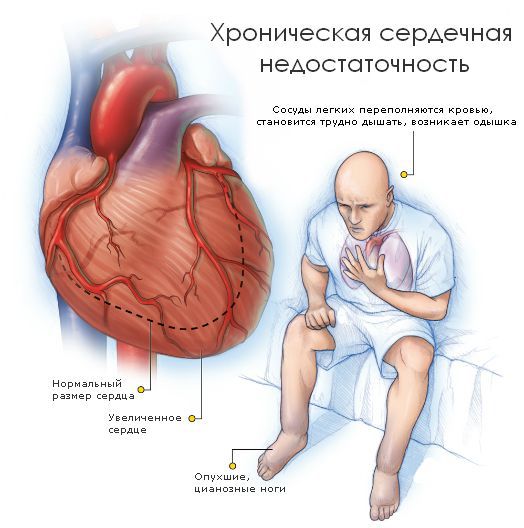
Кардиопатия в основном проявляется быстрой утомляемостью ребенка, апатичностью, невозможностью выполнять несложные физические упражнения на протяжении длительного времени. Одышка может появляться даже при обычной ходьбе. Все это сопровождается сердечной недостаточностью и замедлением обменных процессов, что в свою очередь может повлиять на резкое изменение веса ребенка. Он также может жаловаться на боли в области сердца. Признаками кардиопатии может служить учащение пульса и характерная бледность кожных покровов. Стоит отметить, что шумы в сердце, при данном заболевании, можно прослушать далеко не всегда. А нарушение сердечного ритма, является уже поздним проявлением кардиопатии. Поэтому, при обнаружении у ребенка некоторых из вышеперечисленных признаков данного заболевания, не стоит откладывать, лучше сразу обратиться к врачу.
1.Функциональная кардиопатия у детей, в основном возникает в связи с резким увеличением физических нагрузок. Часто, неправильное преподавание физической культуры в школе, является причиной данного заболевания. Нервные переживания и частые стрессы, могут также вызвать функциональную кардиопатию у детей.
2.Вторичная кардиопатия у детей может возникнуть в результате любого заболевания внутренних органов. Также причинами данного вида кардиопатии могут послужить постоянные длительные простудные заболевания или наличие у малыша хронического очага воспаления.
3.Диспластическая кардиопатия у детей, не связана с функциональными особенностями организма. Она возникает при замещении сердечных тканей на неэластичные волокна, что приводит к нарушению целостности тканей, которые в результате не могут в полной мере выполнять свои функциональные обязанности.
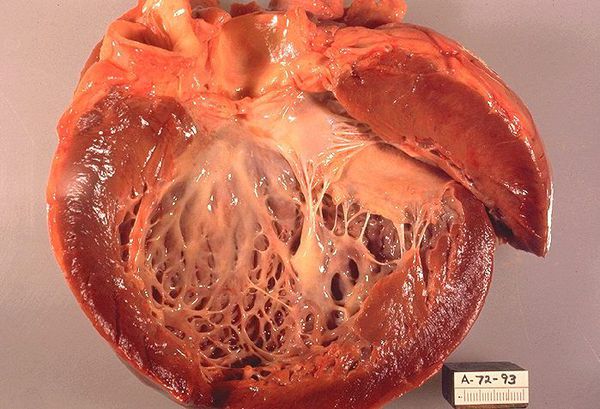
4.Дилатационная кардиопатия у детей возникает в результате расширения полостей сердца, из-за недостаточной растяжимости тканей. Это вызывает нарушение сердечных функции и учащение ритма сердца. При этом клетки сердечной мышцы, в некоторых ее участках гибнут.
При обнаружении у ребенка каких-либо первичных признаков кардиопатии, необходимо обратиться к специалистам и провести качественное, тщательное обследование сердечной мышцы, на целостность ее ткани. На сегодняшний день, достижения в области кардиопатия у детей позволяют с легкостью ставить точный диагноз и полностью излечивать кардиопатию, даже в очень тяжелых случаях.
Существует ряд необходимых мер и ограничений для детей, страдающих данным заболеванием. Их следует оградить от всевозможных стрессов и переживаний, противопоказаны занятия спортом наравне с другими детьми. Вторичная кардиопатия у детей часто возникает на фоне инфекционных заболеваний. Это происходит путем попадания вируса в ткани сердца, что способствует развитию различных патологий. Лучшей профилактикой в данном случае будет своевременное лечение инфекционных заболеваний и поддержание иммунитета ребенка на высоком уровне.
Что такое кардиомиопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузнецова Т. Н., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
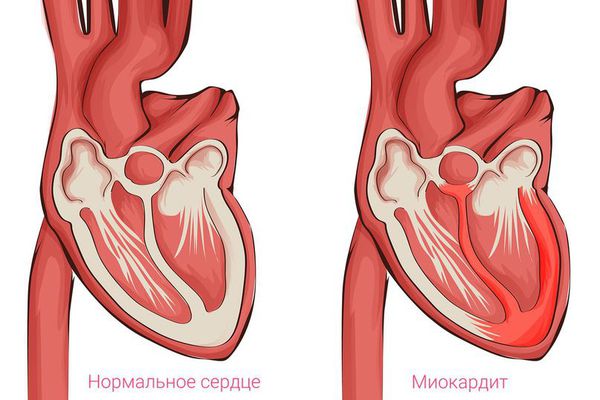
Пусковым механизмом возникновения кардиомиопатии поначалу считали процесс воспаления в сердце, который мог быть спровоцирован вирусными, бактериальными и аутоиммунными повреждениями клеток. Исходя из этой теории, назначение антибиотиков, противовирусных и противовоспалительных препаратов должно было привести к регрессии повреждения и восстановлению функции сердца. Однако практика это не подтвердила.
Риск развития кардиомиопатий повышен у лиц с отягощённой наследственностью, а также после перенесённых острых инфекционных заболеваний. Для появления вторичных кардиомиопатий важно наличие системных аутоиммунных заболеваний, эндокринной патологии (сахарный диабет, тиреотоксикоз) и токсических факторов.
Первичные кардиомиопатии чаще выявляют в детском и молодом возрасте, вторичные же возможны в любом возрасте.
Симптомы кардиомиопатии
Специфических, характерных только для кардиомиопатии симптомов не существует. Именно эта особенность и затрудняет раннюю диагностику заболевания. Кардиомиопатия длительно протекает бессимптомно или малосимптомно, в развёрнутой стадии похожа по клинике на проявления ишемической болезни сердца, различных пороков сердца.
Первыми жалобами, с которыми пациенты обращаются к врачу, являются:
Патогенез кардиомиопатии
За последние годы благодаря возможностям генетики было установлено, что причиной многих кардиомиопатий являются генетические мутации, которые приводят к выработке дефектных белков кардиомиоцита. От того, какой белок рабочей клетки миокарда (кардиомиоцита) изменился, зависит развитие определённого вида кардиомиопатии.
Подобные изменения бывают также при наследственных нарушениях обмена веществ и лизосомальных болезнях накопления (редких заболеваниях, при которых нарушается функция внутриклеточных органелл лизосом). Из-за врождённой нехватки ферментов, перерабатывающих углеводсодержащие продукты, в организме накапливаются крупные молекулы гликогена, гликопротеина и др., которые повреждают организм. Таких заболеваний известно более сотни, но их распространённость невелика. Как правило, проявляются они в детском и молодом возрасте и помимо поражения сердца затрагивают практически весь организм: кости, мышцы, нервную систему, зрение и слух. Самыми изученными болезнями накопления являются гемохроматоз, болезнь Пике и болезнь Фабри.
Классификация и стадии развития кардиомиопатии
По мере накопления информации были выявлены самые распространённые типы кардиомиопатии и их семейные формы:
К редким формам кардиомиопатии относят также системные заболевания и патологические состояния, при которых возникают так называемые вторичные кардиомиопатии: диабетическая, тиреотоксическая, алкогольная, аутоиммунная и другие.
Исходя из причины развития болезни, становится ясным, что кардиомиопатии могут быть как изолированными – первичными, так и являться частью системного заболевания, т. е. быть вторичными.
В России традиционно применяется клинико-морфологическая классификация первичных кардиомиопатий, где кардиомиопатии разделяются на:
Анатомическая классификация гипертрофической кардиомиопатии в зависимости от локализации:
I. Гипертрофия левого желудочка:
В зависимости от наличия обструкции выносного тракта левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана) в покое и при нагрузке выделяют два типа гипертрофической кардиомиопатии :
К тяжело выявляемым видам относится аритмогенная дисплазия правого желудочка, при которой происходят структурные изменения в строении стенки правого желудочка — замещение кардиомиоцитов фиброзно-жировой тканью и развитие аритмии.
Неклассифицируемые кардиомиопатии: некомпактный миокард, стресс-индуцированная кардиомиопатия.
Вторичные (специфические) кардиомиопатии: при имеющемся известном заболевании тяжесть поражения сердца более выражена и не соответствует причине:
Осложнения кардиомиопатии
Особенности течения кардиомиопатии представляют угрозу для жизни. Болезнь может дебютировать сразу внезапной смертью или жизнеугрожающими аритмиями : фибрилляцей желудочков, желудочковой тахикардией. Высокий риск внезапной сердечной смерти связан с такими факторами риска, как:
С утяжелением недостаточности все симптомы становятся более выраженными. Выделяют пять стадий сердечной недостаточности:
Диагностика кардиомиопатии
Особых признаков, характерных для этого заболевания, при сборе жалоб и осмотре пациента выявить не удаётся.
При клиническом осмотре обращают на себя внимание признаки сердечной недостаточности различной степени выраженности, аритмии, возможны тромбоэмболические осложнения.
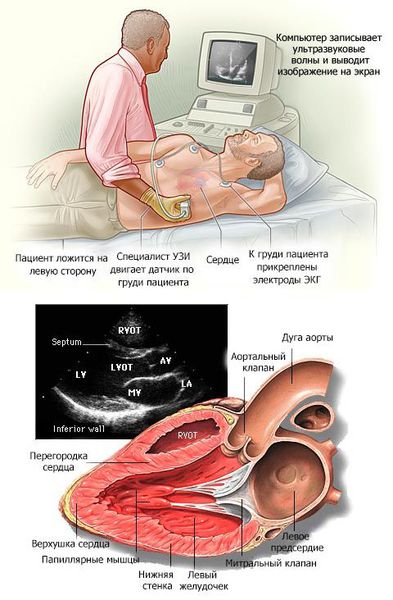
В основном кардиомиопатии выявляются при проведении эхокардиографии (ЭХОКГ) и электрокардиографии (ЭКГ). Дополнительно применяются рентгеноконтрастная вентрикулография и магнитно-резонансная томография (МРТ) с контрастированием гадолинием.
В современной кардиологии всё больше распространяются новые методы визуализации сердца и сосудов — например, магнитно-резонансная томография (МРТ). Но её недостатком является дороговизна оборудования и малая доступность методики из-за отсутствия качественного оборудовании и специалистов.
На стандартной ЭКГ также могут быть зарегистрированы изменения в виде признаков гипертрофии миокарда левого желудочка, а также признаки его перегрузки и различные нарушения ритма сердца.
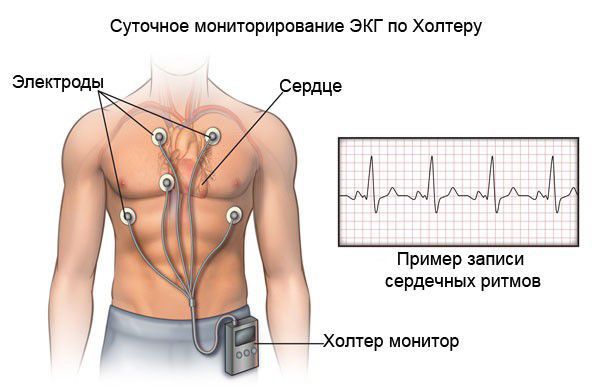
При холтеровском мониторировании ЭКГ также фиксируются нарушения ритма и проводимости практически в 100 % случаях. Выявление таких нарушении ритма сказывается на подборе базисной терапии кардиомиопатии.
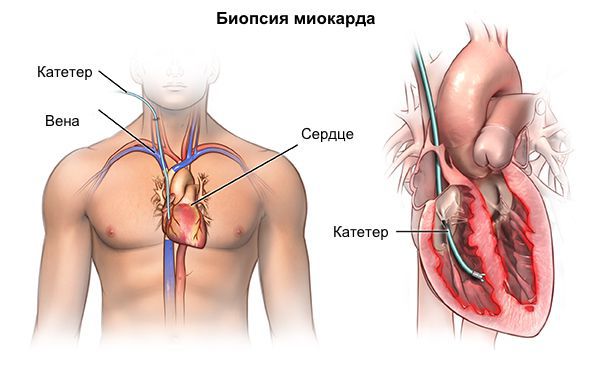
В особых случаях для уточнения диагноза редких форм кардиомиопатии (например, при амилоидозе) возможна прижизненная биопсия миокарда. Методика инвазивная, потенциально опасная для пациента, требует использования уникального комплекса аппаратуры и высочайшей квалификации специалистов, что возможно только в нескольких научных кардиологических центрах РФ.
Из лабораторных методов диагностики помимо стандартных анализов крови (клинического и биохимического), необходимо отметить ДНК-диагностику. Она является «золотым стандартом» при подозрении на кардиомиопатию согласно мировым (европейским и американским) руководствам. Этот подход на данный момент является практически единственным, который применим для раннего выявления и прогнозирования риска развития семейных форм кардиомиопатии. В России такой уровень диагностики возможен в единичных лабораториях и является дорогостоящей процедурой из-за своей уникальности.
Лечение кардиомиопатии
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
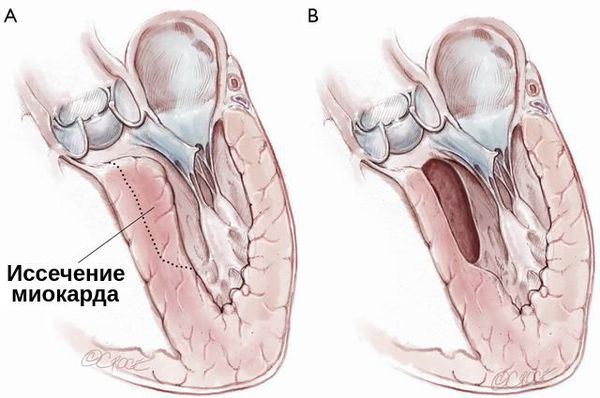
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
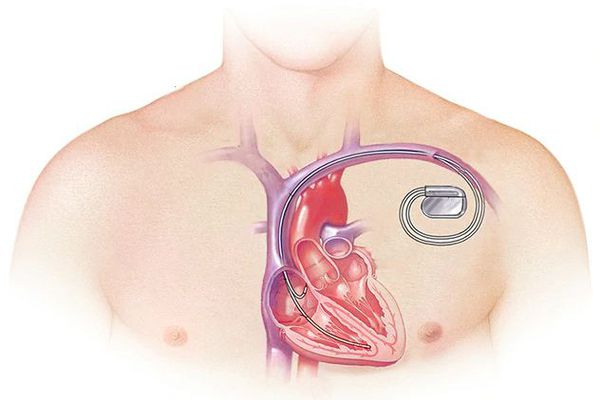
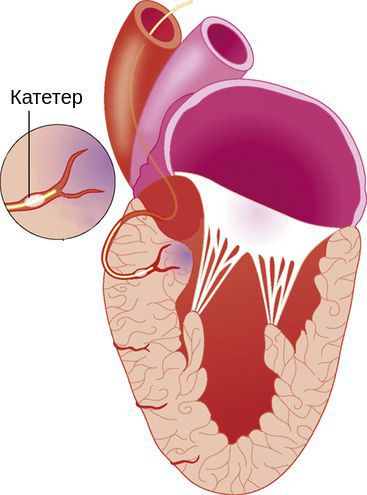
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Прогноз. Профилактика
Прогноз при гипертрофической кардиомиопатии также неблагоприятный, но смертность не такая высокая — в первый год умирают 1 % заболевших, чаще от внезапной смерти, обусловленной факторами риска (наследственностью, тахикардией, предшествующим обмороками, понижением давления).
При рестриктивной кардиомиопатии прогноз неблагоприятный, так как заболевание часто находят уже на поздней стадии развития. Лечение только симптоматическое и поддерживающее.
Для человека с выявленной кардиомиопатии частота посещений и обследований устанавливается индивидуально.
Кардиомиопатия у детей
Общая информация
Краткое описание
Название протокола: Кардиомиопатия у детей.
Кардиомиопатия – это заболевание миокарда неизвестной этиологии, главными признаками которого являются кардиомегалия, нарушение сократительной способности миокарда и нарушение кровообращение.
Код протокола:
Код(ы) МКБ-10:
I42.0 Дилатационная кардиомиопатия.
I42.1 Обструктивная гипертрофическая кардиомиопатия.
I42.2 Другая гипертрофическая кардиомиопатия.
I42.3 Эндомиокардиальная (эозинофильная) болезнь.
I42.5 Другая рестриктивная кардиомиопатия.
Сокращения, используемые в протоколе:
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: дети.
Пользователи протокола: кардиологи, педиатры, врачи общей практики
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Стандарт надлежащих фармацевтических практик. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Классификация ВОЗ
Кардиомиопатии идиопатические (неизвестного генеза):
· гипертрофическую (обструктивная, необструктивная);
· дилатационную;
· рестриктивную;
· аритмогенная дисплазия правого желудочка;
· перипортальная.
Кардиомиопатии специфические:
1. инфекционные (вирусные, бактериальные, риккетсиозные, грибковые, протозойные);
2. метаболические:
· эндокринные (при акромегалии, гипокортицизме, тиреотоксикозе, микседеме, ожирении, сахарном диабете, феохромоцитоме);
· при инфильтративных и гранулематозных процессах, болезнях накопления (амилоидоз, гемохромотоз, саркоидоз, лейкоз, мукополисахаридоз, гликогеноз, липидоз);
· при дефиците микроэлементов (калий, магний, селен и др.), витаминов и питательных веществ, анемии;
3. при системных заболеваниях соединительной ткани;
4. при системных нейро-мышечных заболеваниях:
· нейро-мышечных расстройствах(атаксия Фридрейха, синдром Нунана, лентигиноз);
· мышечных дистрофиях (Дюшенна, Беккера, миотонии) ;
5. при воздействии токсических и физических факторов (алкоголя, кокаина, кобальта, свинца, ртути, антрациклиновых антибиотиков, циклофосфамида, уремии, проникающей (ионизирующей) радиации);
Неклассифицируемые болезни миокарда (фиброэластоз, идиопатический миокардит Фидлера).
Рабочая классификация гипертрофической кардиомиопатии (Леонтьева И.В., 2002), [5].
Первичные КМП: изолированное (или превалирующее) повреждение миокарда.
Вторичные КМП: миокардиальное повреждение является частью генерализованных системных (мультиорганных) заболеваний.
Среди первичных КМП выделены:
Генетические:
· ГКМП;
· АДПЖ;
· некомпактный миокард левого желудочка;
· нарушения депонирования гликогена;
· PRKAG2 (protein kinase, AMP-activated, gamma 2 non-catalytic subunit);
· болезнь Данона (Danon disease);
· дефекты проведения;
· митохондриальные миопатии;
· нарушения ионных каналов (синдром удлиненного интервала Q-T (LQTS); синдром Бругада; синдром укороченного интервала Q-T (SQTS); синдром Ленегре (Lenegre); катехоламинэргическая полиморфная желудочковая тахикардия (CPVT); синдром необъяснимой внезапной ночной смерти (Asian SUNDS)).
Смешанные:
· ДКМП и РКМП.
Приобретенные:
· воспалительная (миокардит);
· стресс-индуцированная (takоtsubo);
· перипартальная;
· тахикардие-индуцированная;
· у детей, рожденных матерями с инсулинозависимым сахарным диабетом.
Клиническая классификация кардиомиопатий Европейского общества кардиологов (ЕОК), 2008 г., [7].
Основана на разделении КМП в зависимости от морфологических и функциональных изменений миокарда желудочков сердца.
· ГКМП;
· ДКМП;
· АПЖД;
· РКМП.
Неклассифицируемые:
· некомпактный миокард;
· КМП такотсубо (takotsubo).
Все фенотипы КМП, в свою очередь, подразделяются на:
Фамильные/семейные (генетические):
· неидентифицированный генный дефект;
· подтип заболевания.
Нефамильные/несемейные (негенетические):
· идиопатические;
· подтип заболевания
В соответствии с данной классификацией:
ГКМП – наличие утолщенной стенки или увеличение массы миокарда при отсутствии факторов, способствующих их развитию (гипертензия, клапанные пороки)».
РКМП – физиологическое состояние миокарда при нормальных или уменьшенных объемах (диастолическом и систолическом) полости желудочка сердца (одного или двух) и нормальной толщине его (их) стенок. Необходимо различать первичную РКМП, или идиопатическую, от вторичной – развившейся в результате таких системных заболеваний, как амилоидоз, саркоидоз, карциноидная болезнь, склеродермия, антрациклиновая КМП, фиброэластоз, синдром гиперэозинофилии, эндомиокардиальный фиброз.
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза [8,11,12,13, 14,15,16,17,18,19]:
Жалобы и анамнез:
· быстрая утомляемость;
· одышка при физической нагрузке;
· обмороки;
· приступы головокружения;
· наличие кардиомиопатий в семье и у ближайших родственников;
· случаев внезапной смерти или заболеваний, сопровождающихся рефрактерной застойной СН среди родственников, особенно в молодом возрасте.
Физикальное обследование при ГКМП:
· двойной верхушечный толчок;
· пресистолический ритм галопа;
· интервальный мезо- или телесистолический «шум» изгнания в V точке и протосистолический убывающий шум митральной регургитации на верхушке и в аксиллярной области;
· шумы усиливаются при функциональных пробах, уменьшающих венозный возврат к сердцу;
Особенности клинического течения при ГКМП:
· длительная сердечная компенсация, а развивающаяся впоследствии декомпенсация, по левожелудочковому типу, в виде диастолической (релаксационной) недостаточности;
Особенности клинического течения при ДКМП:
· манифестация дилатационной кардиомиопатии происходит с застойной (III-IV ФК) сердечной недостаточности по левожелудочковому типу, рефрактерной к терапии, протекающей при отсутствии выраженности острофазовых показателей активности процесса;
· сочетание застойной сердечной недостаточности с выраженными нарушениями ритма сердца и со склонностью к тромбообразованию и тромбоэмболическим осложнениям;
· выраженное расширение границ сердца влево-вверх, трехчленный ритм протодиастолического галопа и регургитационный шум относительной митральной или митрально-трикуспидальной недостаточности, усиливающийся при нарастании сердечной декомпенсации.
Представленная классификация ХСН (2002), как правило, используется для детей старшего возраста и предусматривает объединение классификации стадий ХСН (В.Х.Василенко и Н.Д.Стражеско) и ФК (Нью-Йоркской ассоциацией кардиологов (NYHA) и определяет стадийность процесса и функциональные возможности пациента.
· Национальная классификация ХСН (ОССН, 2002г.)
Диагностика
Диагностические исследования:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· ЭКГ;
· ЭхоКГ, с допплеровским исследованием;
· рентгенография сердца с контрастированием пищевода;
· рентгенография органов грудной клетки в 2-х проекциях;
· УЗИ гепатобилиопанкреатической области (печень, желчный пузырь, поджелудочная железа, селезенка);
· ОАМ на (физико-химические свойства с подсчетом количества клеточных элементов мочевого осадка;
· определение общего билирубина в сыворотке крови;
· АЛТ, АСТ, тимоловая проба;
· определение общего белка в сыворотке крови
· определение альбумина в сыворотке крови
· определение мочевины в сыворотке крови
· определение креатинина в сыворотке крови
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· ЭЭГ;
· КТ головного мозга;
· УЗИ сосудов;
· протромбиновый индекс;
· определение в крови сердечного антигена и антикардиальных антител;
· определение в крови кардиоспецефических фракций изоферментов ЛДГ, МДГ, КФК;
· ИФА на маркеры гепатита;
· эзофагогастроскопия;
· суточное мониторирование ЭКГ по Холтеру;
· посев биологических жидкостей с отбором колоний;
· анализ чувствительности микробов к антибиотикам;
· проба по Зимницкому;
· МРТ сердца;
Вышеперечисленные исследования могут быть проведены на стационарном этапе, в случае необходимости, не позднее 7-10 дней после последнего исследования.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации):
· КФК-МВ;
· КФК;
· коагулограмма:
· Определение фибриногена в плазме крови на анализаторе
· Определение АЧТВ
· Определение ПВ-ПТИ-МНО
· Определение миоглобина в сыворотке крови ИФА-методом
· Определение электролитов (калия, натрия);
· Электрофорез белковых фракций в сыворотке крови и других биологических жидкостях на анализаторе
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· ЭЭГ;
· КТ головного мозга;
· УЗИ сосудов (для исключения патологии сосудов);
· определение ПВ-ПТИ-МНО
· определение АНА в сыворотке крови
· определение в крови сердечного антигена и антикардиальных антител;
· определение в крови кардиоспецефических фракций изоферментов ЛДГ, МДГ. КФК
· ИФА на маркеры гепатита;
· ЭзоФГС;
· суточное мониторирование ЭКГ по Холтеру;
· посев биологических жидкостей с отбором колоний;
· анализ чувствительности микробов к антибиотикам;
· проба по Зимницкому;
· МРТ сердца- для анализа взаимоотношений сердца и сосудов с другими органами;
· определение цитокинов-ФНО-альфа в сыворотке крови ИФА-методом.
· Иммунограмма
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Инструментальное обследование:
Рентгенограмма органов грудной клетки:
· признаки выраженного застоя в малом круге кровообращения, шаровидная, «митральная» или трапецевидная форма сердца, КТИ более 0,60-0,65;
ЭКГ:
· умеренные признаки гипертрофии левого желудочка и левого предсердия, увеличение индекса R V6/RV max> 3;
· нарушения проводимости (блокада левой ножки пучка Гиса или ее передневерхней ветви, дистальные нарушения АВ-проводимости);
· низкий вольтаж QRS в стандартных отведениях(при ДКМП);
· синусовая тахикардия, особенно мерцательная аритмия и желудочковая аритмии, наджелудочковая и желудочковая экстрасистолия.
ЭХОКГ при ГКМП:
· признаки обструкции выводного тракта левого желудочка; градиент систолического давления между ЛЖ и аортой может быть различной степени выраженности – 100 мм.рт. ст. и более;
· переднесистолическое движение передней створки МК в середине систолы и соприкосновение створки МЖП;
· среднесистолическое прикрытие аортального клапана;
· утолщение стенки левого желудочка > 13-15 мм;
· диспропорциональное утолщение межжелудочковой перегородки (увеличение соотношения ТМЖП/ТЗСЛЖ > 1,3-1,5);
· визуализация прикрытия выходного тракта левого желудочка гипертрофированной МЖП;
· уменьшение полости левого желудочка, увеличение полости левого предсердия, переднесистолическое движение створок митрального клапана и митрально-септальный контакт;
· митральная регургитация различной степени выраженности;
· раннее или среднесистолическое прикрытие аортальных створок, субаортальный градиент давления, превышающий 20 мм рт. ст. и увеличивающийся до 30 мм рт. ст. и более припровокационных пробах.
Нормальная эхокардиографическая картина не исключает диагноз кардиомиопатии [11].
ЭХОКГ при ДКМП:
· выраженная дилатация полостей сердца, особенно левого желудочка и левого предсердия, при незначительном увеличении толщины их стенок;
· значительное увеличение конечного диастолического объема левого желудочка;
· выраженная гипокинезия задней стенки левого желудочка и межжелудочковой перегородки, значительное (ниже 30-40%) уменьшение фракции выброса;
Показания для консультации узких специалистов (в зависимости от сопутствующей патологии):
· консультация кардиохирурга – для определения тактики хирургического лечения;
· консультация невролога – для исключения сопутствующей неврологической патологии;
· консультация генетика – для исключения генетических заболеваний и синдромов;
· консультация аритмолога – при жизнеугрожающих аритмиях;
· консультация нейрохирурга – при церебральных осложнениях.
Лабораторная диагностика
Дифференциальный диагноз
Лечение
· стабилизация гемодинамики;
· выработка базисной поддерживающей терапии;
Тактика лечения [21-32]:
Немедикаментозное лечение:
· Диетотерапия. Число приемов пищи необходимо увеличить до 5 в день. Рекомендованные продукты (с высоким содержанием калия и кальция): картофель, абрикосы, курага, творог, молоко. Продукты, которые следует исключить: мясные и рыбные бульоны, жирные блюда, копчености, крепкий чай, кофе и шоколад. Продукты, которые следует ограничить (вызывающие брожение): бобовые, капуста, черный хлеб и др.
· Потребление жидкости. Определяется величиной диуреза (потребление не более выделенного накануне объема). Ограничение жидкости начинают с НК IIА. Подросток с НК IIБ-III не должен употреблять более 800 мл/сутки. Питание у грудных детей должно быть более частым (на 1-2 кормления больше, чем у здоровых детей) и меньшими объемами. Назначение лечебных смесей имеет существенное значение, поскольку расстройства пищеварения, вызывают выраженное беспокойство ребенка, приводят к усилению одышки, тахикардии, цианоза, появлению гипоксических приступов и приступов пароксизмальной тахикардии.(IА)
· Режим физической активности. Исключение физической нагрузки нежелательно, так как способствует детренированности и уменьшению адаптационных механизмов сердечно-сосудистой системы. Строгий постельный режим (с приподнятым изголовьем) назначают детям с НК IIБ-III ст. При острых миокардитах строгий постельный режим назначают при сердечной недостаточности IIА и даже I стадии. Длительно держать больных на постельном режиме не рекомендуется даже при тяжелых проявлениях НК из-за повышенного риска флеботромбозов, гипотрофии мышц с потерей калия. При отсутствии отеков, осложнений и хорошем самочувствии ребенок с НК IIБ стадии может самостоятельно играть в кровати, а в ряде случаев (при стабильности состояния) ходить в столовую, туалет. При НК IIА стадии чаще назначают облегченно-постельный режим. С уменьшением тяжести НК до I стадии ребенка можно переводить на комнатный режим. Большое значение имеют лечебная гимнастика и массаж. Умеренные физические тренировки способствуют снижению уровня нейрогормонов, повышению чувствительности к медикаментозному лечению и переносимости нагрузок, улучшению качества жизни. У грудных детей снижение физической активности возможно за счет прекращения кормления грудью и перевода на кормление сцеженным грудным молоком из бутылочки или при необходимости на частично-зондовое либо на полное зондовое питание.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Основные лекарственные средства:
Лечение ГКМП:
Препаратами выбора являются β-адреноблокаторы и антагонисты кальция, которые назначаются при наличии обструкции выводных трактов желудочков, ишемических изменений на ЭКГ, кардиалгиях, аритмия в покое, физических нагрузках.
β-адреноблокаторы. Выбор препарата и подбор дозы осуществляется в условиях стационара.
| ЛС | Средняя суточная доза | Кратность |
| Метопролол сукцинат (УД – С)[7] | 6 мг/кг/сут | |
| Карведилол (УД – С)[7] | 0,4 мг/кг/доза | 2 р/с |
| Пропранолол (УД – С)[7] | 2–4 мг/кг/сут | 2 р/с |
Антагонисты кальция. Назначаются при непереносимости β-адреноблокаторов у больных с необструктивной формой ГКМП или у пациентов с бронхиальной астмой.
Выбор препарата и подбор дозы осуществляется в условиях стационара.
Препараты из данной группы назначаются пациентам с необструктивной формой кардиомиопатии.
Выбор препарата и подбор дозы осуществляется в условиях стационара.
Лечение ДКМП:
Лечение ДКМП комплексное и направлено на коррекцию и профилактику ХСН, нарушений ритма и тромбоэмболий: антикоагулянты и антитромботические препараты.
Блокаторы рецепторов ангиотензина II (БРА II). Рекомендованы при СН, когда иАПФ плохо переносятся (кашель), либо в дополнение к ним, или если симптоматика СН сохраняется на фоне оптимальных возрастных доз иАПФ, диуретиков и БАБ (за исключением тех случаев, когда пациенту назначен антагонист альдостерона). Выбор препарата и дозы осуществляется в условиях стационара.
Медикаментозное лечение, оказываемое на стационарном уровне:
Основные лекарственные средства.
Лечение ГКП:
Препараты выбора : β-адреноблокаторы и антагонисты кальция.
1. β-адреноблокаторы (класс рекомендаций I, уровень доказательности А). Необходимо оценивать исходное ЧСС, ударный и минутный объемы и динамику этих показателей в процессе лечения, а также целесообразно титрование дозы β-адреноблокаторов с постепенным достижением целевой. При этом проводимая терапия не должна существенно снижать контролируемые показатели. Замедление ЧСС, наблюдаемое при использовании даже обычных доз β-адреноблокаторов, может сопровождаться уменьшением минутного объема крови, вариабельности сердечного ритма, прогрессированием ишемии миокарда, синкопальными состояниями.
При возникновении брадикардии следует уменьшать дозу или прекратить прием препаратов, урежающих ЧСС, при необходимости возможно временное снижение дозы β-адреноблокаторов или их полнаяотмена в случае крайней необходимости. По достижении стабильного состояния нужно возобновить лечение и продолжить титрование дозы β-адреноблокаторов.
Тактика титрования доз БАБ при СН у детей: контроль величины диуреза, динамики массы тела больного, уровня АД и ЧСС, фракции выброса левого желудочка по данным ЭхоКГ в первые 2 недели лечения; при нарастании симптомов СН увеличить дозу диуретиков и/или временно снизить дозу БАБ; при возникновении брадикардии уменьшить дозу или прекратить прием препаратов, урежающих частоту сердечных сокращений; по достижении стабильного состояния больного продолжить титрование доз до целевых терапевтических.
2. Антагонисты кальция. Применяются при непереносимости β-адреноблокаторов у больных с необструктивной формой ГКМП или у пациентов с бронхиальной астмой. Производные фенилалкиламинов (верапамил), (класс рекомендаций I, уровень доказательности А). Данная группа препаратов обладает выраженными вазодилататорными свойствами и должна применяться с крайней осторожностью у пациентов с обструктивной ГКМП (при соответствующем мониторинге).Дозу необходимо подбирать индивидуально. Верапамил в дозах: до 4 лет внутрь по 0,02 г (20 мг) 2—3 раза в день; до 14 лет — по 0,04 (40 мг) 2—3 раза в день. Внутривенно вводят в возрасте от 1 года до 5 лет по 0,002—0,003 г (2—3 мг), от 6 до 14 лет — по 0,025—0,05 г (25—50 мг). Детям до 1 года в дозе 0,1–0,2 мкг/кг (обычно однократная доза составляет 0,75–2 мг).
3. Ингибиторы АПФ (иАПФ) (уровень доказательности – В) назначаются для лечения сердечной недостаточности с минимальных доз препаратов методом медленного титрования и увеличивать дозы до поддерживающих уровней или максимальных, переносимых пациентом уровней (оценивать по уровню АД, ЧСС, величины фракции выброса (ФВ), конечно-систолического и конечно-диастолического объемов) особенно в течение первых трех месяцев терапии; контролировать уровень АД, функцию почек и содержание электролитов в крови через 1-2 недели после каждого последующего увеличения дозы; при существенном ухудшении функции почек приостановить прием иАПФ; избегать назначения калийсберегающих диуретиков в начале лечения и нестероидных противовоспалительных препаратов, т.к. они снижают эффективность иАПФ и диуретиков. Наиболее часто применяемые иАПФ в лечении необструктивной формы ГКМП представлены в таблице.
| Препараты | Средние суточные дозы | Кратность приема в сутки |
| Каптоприл | — новорожденные: 0,05-0,1 мг/кг перорально (макимально 2 мг/кг/сутки) — дети: 0,1-0,5 мг/кг (максимально 6 мг/кг/сутки) — подростки: 12,5-25 мг | 1-3 |
2-3
2-3
— дети: 0,1-0,2 мг/кг/сутки (максимально 0,5 мг/кг/сутки)
-подростки: 5-40 мг в сутки перорально
Лечение ДКМП: Лечение ДКМП комплексное и направлено на коррекцию и
профилактику ХСН, нарушений ритма и тромбоэмболий: антикоагулянты и
антитромботические препараты.
Другие виды лечения: нет
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях: нет.
Хирургическое вмешательство, оказываемое в стационарных условиях:
Показаниями к хирургической коррекции ГКМП являются :
1) отсутствие клинического эффекта от активной медикаментозной терапии у
симптомных больных с выраженной асимметричной гипертрофией МЖП и
субаортальным градиентом давления в покое, равным 50
мм рт. ст. и более;
2) выраженной латентная обструкция и наличие значительных клинических
проявлений.
Показаниями к хирургической коррекции ДКМП являются:
· тяжелая сердечная недостаточность IV функционального класса по NYHA;
· выраженность сопутствующих аритмического и тромбоэмболического синдромов;
· отсутствие эффекта от всех длительно проводимых современных методов интенсивной медикаментозной терапии;
· неблагоприятный прогноз на ближайший год жизни.
Хирургическая коррекция сердечной недостаточности:
· физиологическая двухкамерная электрокардиостимуляция (ЭКС) сердца в DDD-режиме;
· ресинхронизации работы сердца (РРС), заключающийся в имплантации трехкамерного электрокардиостимулятора, который может быть оснащен функцией кардиовертера-дефибриллятора.
Паллиативные операции кардиомиопластики и вентрикулопластики являются как бы мостом к последующей радикальной операции по трансплантации сердца (у больных, ожидающих донорское сердце) или проводятся больным, которым радикальная операция трансплантации противопоказана в силу ряда причин (наличие тяжелых сопутствующих заболеваний, почечной или печеночной недостаточности, неконтролируемых инфекций и т.д.)
Механические устройства поддержки кровообращения:
Имплантация механического желудочка сердца.
Основными направлениями использования устройств длительного вспомогательного кровообращения является:
· миокардиальная дисфункция, как мост к восстановлению или, как мост к трансплантации сердца;
· критические нарушения функции почек, печени, легких в результате хронических заболеваний.
Противопоказания к имплантации систем длительной поддержки кровообращения:
· недостаточность аортального клапана (2 и более степень);
· механический клапан в аортальной позиции;
· нарушение свертывающей системы крови;
· неизвестный неврологический статус;
· наличие злокачественных новообразований;
· активная системная инфекция;
· острый респираторный дистресс синдром;
· тяжелая легочная гипертензия;
· злокачественные аритмии и др.
Во всех случаях решение принимается индивидуально для каждого пациента с тщательной оценкой пользы и возможных осложнений.
Экстракорпоральная мембранная оксигенация (ЭКМО).
При ЭКМО наиболее важным является постоянный мониторинг за левопредсердным давлением. Неадекватно высокая преднагрузка левых отделов сердца может привести к развитию митральной регургитации, отека легких и легочному кровотечению, а также уменьшить эффективность ЭКМО в отношении восстановления насосной функции сердца.
Хирургические и электрофизиологические методы: митральная и трикуспидальная аннулопластка в сочетании с методиками сближения папиллярных мышц (I,B) и ресинхронизации сердца (I, А) в послеоперационном периоде, позволяют добиться результатов в восстановлении систолической и диастолической функции левого и правого желудочков сердца, однако данные процедуры у больных с тяжелой левожелудочковой дисфункцией обладают высоким интраоперационным риском.
Трансплантация сердца является радикальным, наиболее апробированным и эффективным методом хирургической коррекции ДКМП в случаях тяжелой сердечной недостаточности, рефрактерной к проводимой медикаментозной терапии.
Индикаторы эффективности лечения:
· увеличение продолжительности жизни;
· уменьшение степени обструкции выносящего тракта ЛЖ;
· отсутствие жизнеугрожающих нарушений ритма, синкопе, стенокардии;
· предотвращение развития сердечной недостаточности;
· повышение качества жизни – удовлетворительная переносимость бытовых физических нагрузок.
Препараты (действующие вещества), применяющиеся при лечении
| Амиодарон (Amiodarone) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Варфарин (Warfarin) |
| Верапамил (Verapamil) |
| Гепарин натрия (Heparin sodium) |
| Гидрохлоротиазид (Hydrochlorothiazide) |
| Дигоксин (Digoxin) |
| Ирбесартан (Irbesartan) |
| Каптоприл (Captopril) |
| Карведилол (Carvedilol) |
| Лизиноприл (Lisinopril) |
| Лозартан (Losartan) |
| Метопролол (Metoprolol) |
| Пропранолол (Propranolol) |
| Рамиприл (Ramipril) |
| Соталол (Sotalol) |
| Спиронолактон (Spironolactone) |
| Фозиноприл (Fosinopril) |
| Фуросемид (Furosemide) |
| Эналаприл (Enalapril) |
| Эноксапарин натрия (Enoxaparin sodium) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации** [ 8, 9, 10].
Показания для плановой госпитализации:
· первичная госпитализация для постановки диагноза;
· клинически значимое ухудшение симптомов ХСН;
· симптомы сердечно-сосудистой (НК IIB-III ст.) и дыхательной недостаточности, не требующие экстренной и неотложной госпитализации, нуждающиеся в обследовании или дифференциальной диагностике, проведение которых невозможно на амбулаторном этапе;
Показания для экстренной госпитализации:
· остановка кровообращения (асистолия или фибрилляция желудочков);
· жизнеугрожаемые нарушения ритма и проводимости сердца;
· цереброваскулярные осложнения (ишемические инсульты).
Профилактика
Профилактические мероприятия [20]:
· Обследование близких родственников (генетический анализ – определение наличия в организме генов – носителей наследственной информации – ответственных за возникновение гипертрофической кардиомиопатии)
· Профилактика и полноценное лечение болезней, способных привести к развитию кардиомиопатии.
· Ультразвуковое исследование сердца один раз в год.
· Суточное мониторирование ЭКГ
· Профилактика тромбозов и тромбоэмболий
Дальнейшее ведение (после стационара) – формирование и укрепление комплаенса.
| Медицинские осмотры | |
| Средний медицинский работник | 4 раза (плановая) |
| Педиатр, ВОП | 2 раза (плановая).По показаниям может частота наблюдения увеличиваться. При появлении признаков прогрессирования решение вопроса о госпитализации. При отсутствии эффективности лечения в течение 1 мес. направление к врачу кардиологу. |
| Консультация специалистов | |
| Кардиолог | По показаниям.1 раз в год (плановая) при отсутствии эффективности лечения на уровне ПМСП |
| Кардиохирург | По показаниям. 1 раз в год (плановая) при отсутствии эффективности лечения на уровне ПМСП. |
| Лабораторные и диагностические исследования | |
| ОАК | 4 раза в год (в течение 2-3 дней) |
| ЭКГ, ЭхоКГ | 2 раза в год (в течение 1 недели) |
| Рентгенография органов грудной клетки | 2 раза в год (в течение 1 недели) |
Критерии эффективности диспансеризации и перевода с одной диспансерной группы в другую:
· улучшение качества жизни и стабилизация клинических, лабораторных, инструментальных показателей;
· предупреждение внезапной смерти.
Второй этап «РеабилитацияIIА» по профилю «Кардиология и кардиохирургия» (дети) – в отделении медицинской реабилитации (МР) многопрофильных стационаров, республиканских центрах (РЦ), санаториях, согласно клиническим протоколам по реабилитации в соответствии с международными критериями- СН II-III ФК (NYHA).
Информация
Источники и литература
Информация
Разработчики:
1) Тукбекова Бибигуль Толеубаевна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский Государственный Медицинский университет», заведующая кафедрой «Детские болезни №2», Председатель ОО «Ассоциация Педиатров и специалистов педиатрического профиля Карагандинской области».
2) Абдрахманов Куангали Бапашевич – доктор медицинских наук, профессор, РГП на ПХВ «Западно-Казахстанский государственный медицинский университет имени Марата Оспанова» заведующий кафедрой «Детские болезни №2».
3) Такирова Айгуль Тулеухановна – РГП на ПХВ «Карагандинский государственный медицинский университет» ассистент кафедры «Общая врачебная практика №3 и сестринского дела».
4) Литвинова Лия Равильевна – АО «Национальный научный кардиохирургический центр» клинический фармаколог.
Конфликт интересов: отсутствует.
Рецензенты: Абдрахманова Сагира Токсанбаевна – доктор медицинских наук, профессор, АО «Медицинский университет Астана» заведующая кафедрой «Детские болезни №2».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.