кольцевидное расположение хориона что такое
Хорион: Разновидности, Локализация
Для того чтобы ребенок нормально развивался в утробе матери, необходимо очень много условий. Состояние пуповины, хориона, а затем и плаценты влияет на то, как себя чувствует эмбрион. Он должен получать кислород и питание от организма женщины. Только при таких условиях возможна нормальная беременность. В статье мы поговорим о том, что такое локализация хориона и какой она бывает.
Когда в организме женщины зарождается новая жизнь, то наступает период больших перестроек. В первую очередь, меняется гормональный фон. Затем матка откликается на столь значимое событие, ведь именно она станет той самой утробой.
Перед тем, как разбираться, что такое локализация хориона, следует сказать пару слов о зачатии. После того, как яйцеклетка вышла из фолликула вследствие овуляции, она может быть оплодотворена, если у женщины был половой контакт. Когда соединяются мужская и женская гаметы начинается активное деление клеток и образуется плодное яйцо. Оно стремится в матку, проходя по трубам. И внедряется в ее стенки. Внешняя оболочка этого самого яйца получила название хорион. Кроме того, у плодного яйца есть еще и амнион — внутренняя оболочка. Это еще одна важная составляющая.
Хорион граничит непосредственно со стенками матки. Он в самом начале гестации вместе с плодом начинает свое развитие. Когда заканчивается первый триместр, данный орган трансформируется в плаценту. Именно с ее помощью эмбрион надежно закрепляется в матке.
Без хориона плод погибает.
Разновидности
Давайте узнаем, как меняется хорион и каким он может быть. Хорион меняется в зависимости от срока гестации.
Локализация
Очень важна локализация хориона. Что это такое? Это расположение плода в матке. В каком месте произойдет имплантация, там и продолжится рост и развитие эмбриона. Увидеть хорион можно лишь при проведении ультразвукового исследования. Специалист на всех скринингах обязательно уделяет внимание хориону, а затем и плаценте. Некоторые врачи два этих понятия не различают.
Варианты его расположения могут быть разные. Об этом мы расскажем ниже.
Сегодня медицина не имеет ответов на вопрос, почему плодное яйцо прикрепляется в том или ином месте детородного органа.
Сейчас мы рассмотрим места прикрепления плодного яйца и как это может повлиять на дальнейший ход беременности.
Задняя стенка
По задней стенке если локализуется хорион, это значит, что пациентка пришла на УЗИ в первом триместре. Очень часто именно такое расположение фиксируют врачи ультразвуковой диагностики. Врач обязательно должен указать его строение.
Передняя стенка
При прикреплении плода по передней стенке матки тоже не стоит волноваться, но отслоение хориона все же нужно контролировать. Важно слушать врача и соблюдать его рекомендации. Отметим, что с течением времени, хорион может изменить свое положение. Так что регулярные обследования позволяют проследить сей процесс.
Боковая стенка
При таком расположении хорион находится сбоку, но зачастую все равно говорят о заднем или переднем положении.
Предлежание хориона
Преимущественная локализация хориона по передней стенке считается отклонением. В таком случае, не обойтись без контроля специалистов. Если хорион закрывает зев внутренний, то это нарушает развитие плода, а также впоследствии будут проблемы при родоразрешении.
Вышеизложенное означает, что плодное яйцо находится очень близко к выходу из матки.
Как мы уже говорили, миграция довольно вероятна. И уже к третьему акушерскому скринингу ситуация образуется.
Если же движений никаких нет, тогда врач будет принимать довольно радикальное решение. При полном перекрытии плацентой входа в матку показано кесарево сечение. Операция плановая в зависимости от срока гестации и состояния беременной женщины. Естественные роды разрешены в том случае, если между шейкой и плацентой расстояние равно 5 см.
Что такое преимущественная локализация хориона, мы рассказали. И что делать в таком случае, тоже должно быть понятно. Обязателен контроль врача и ультразвуковое исследование накануне родов.
Мерами предосторожности в такой ситуации нельзя пренебрегать. Иначе может начаться отслоение плаценты, сопровождающееся кровотечением из половых путей. Доктор обязательно сообщит пациентке, что ей показан покой. Нельзя заниматься никакими упражнениями даже для беременных. О поднятии тяжести речи быть не может. Иногда женщине запрещают даже чихать, потому что от таких резких движений может начаться отслоение плаценты.
Помимо отказа от физических упражнений следует воздержаться от половых контактов. При сокращениях матки не исключена отслойка плаценты. Если хорион поднимется выше, тогда ограничения можно будет снимать.
Терапия предлежания
Преимущественная локализация хориона — дно матки, если есть угроза, требует лечения.
Назначают обычно препараты, которые расслабляют мышцы матки и не дают ей сокращаться. К таким средствам относят Папаверин, Дюфастон, Но-Шпу. Лекарства обычно выписывают на первых сроках беременности. На более поздних стадиях используется комплекс витамина В6 с магнием, а также популярен препарат Гинипрал.
Никогда нельзя заниматься самолечением во время беременности! Только врач должен выписать лечение, если оно требуется.
Не всегда нужна терапия. Иногда предлагают носить бандаж, который будет поддерживать живот.
Заключение
Локализация хориона — важный параметр при прохождении ультразвуковых скринингов. Специалист обязательно укажет его особенности, нет ли отслойки. Для того чтобы беременность разрешилась в срок, обязательно следует слушать доктора. Сегодня у женщин с такими проблемами, как предлежание плаценты, намного больше шансов родить здорового доношенного ребенка.
Плацента: все, что о ней нужно знать каждой будущей маме (2021-01-20 14:31:13)
Плацента: все, что о ней нужно знать каждой будущей маме
ВО ВРЕМЯ БЕРЕМЕННОСТИ МАЛЫШ КРЕПКО-НАКРЕПКО СВЯЗАН С МАТЕРИНСКИМ ОРГАНИЗМОМ. ЭТО НЕОБХОДИМО ДЛЯ ПРАВИЛЬНОГО И ГАРМОНИЧНОГО РАЗВИТИЯ БУДУЩЕГО ЧЕЛОВЕЧКА. ОДНИМ ИЗ ОРГАНОВ, КОТОРЫЙ ОБЕСПЕЧИВАЕТ ПОДОБНУЮ СВЯЗЬ, ЯВЛЯЕТСЯ ПЛАЦЕНТА, ИЛИ, КАК ГОВОРЯТ В НАРОДЕ, ДЕТСКОЕ МЕСТО.
Что это такое?
Этот удивительный орган формируется и функционирует только во время беременности, сразу же после рождения малыша детское место покидает материнский организм. С латыни «плацента» переводится как «лепешка». Такое название дано плаценте за ее внешний вид, ведь внешне она напоминает большую круглую лепешку или диск, к центру которого крепится пуповина.
Плацента, или детское место, начинает формироваться практически с момента прикрепления яйцеклетки к стенке матки, или, как говорят доктора, с момента имплантации яйцеклетки в полость матки. Сначала, с 9 дня после зачатия и до 13-16 недели беременности, развивается предшественник плаценты — ворсинчатый хорион. Клетки трофобласта, которые окружают зародыш, интенсивно делятся, и вокруг эмбриона образуется ветвистая оболочка из ворсин. В каждую подобную ворсинку врастают сосуды зародыша.
На сроке 16 недель хорион превращается в плаценту, которая имеет 2 поверхности: одна обращена к малышу и называется плодовой, другая, которая называется материнской, в сторону внутренней стенки матки. К плодовой стороне крепится пуповина будущего человечка, а внутри ее ворсин протекает кровь малыша. Снаружи эти ворсины омываются кровью матери. Материнская сторона плаценты разделена на 15-20 долек, отделенных друг от друга перегородками.
Таким образом, в плаценте присутствуют 2 системы кровеносных сосудов — малыша и мамы. И именно здесь происходит постоянный обмен веществ между мамой и ее будущим ребенком. При этом кровь матери и ребенка нигде не смешивается, так как две сосудистые системы разделены плацентарным барьером — особой мембраной, которая пропускает одни вещества и препятствует проникновению других. Полноценно трудиться плацентарный барьер начинает к 15-16 неделям.
Для чего нужна плацента?
Как мы уже говорили, в плаценте происходит постоянный обмен веществ между будущей мамой и ее ребенком. Из крови женщины поступают кислород и питательные вещества, а малыш «возвращает» продукты обмена и углекислый газ, которые надо выводить из организма.
Плацента также защищает малыша от неблагоприятного воздействия: плацентарный барьер задерживает содержащиеся в материнской крови бактерии, некоторые вирусы, антитела мамы, вырабатывающиеся при резус-конфликте, но беспрепятственно пропускает кислород, питательные вещества и защитные белки матери к ребенку. Но защитная функция плаценты избирательна. Одни и те же вещества по-разному преодолевают барьер в сторону крохи и в сторону матери. Например, фтор прекрасно проходит от мамы к малышу, но совершенно не проникает в обратном направлении. Бром проникает к малышу намного быстрее, чем обратно.
Кроме того, детское место играет роль железы внутренней секреции, вырабатывая гормоны, которые поддерживают беременность, готовят грудь к лактации, а организм мамы — к успешным родам.
Кстати
Эмбрион в животе у мамы не дышит, но происходит газообмен: женщина делает вдох, кислород достигает плаценты и через пуповину передается плоду. На обратном пути выводится углекислый газ. Получается, что будущая мама дышит за двоих — именно поэтому ей нужно чаще бывать на свежем воздухе, избегать стрессов, отказаться от вредных привычек.
На что обращает внимание доктор?
Делая УЗИ на разных сроках беременности, доктор внимательно следит за состоянием плаценты. Для него важны:
1. Место расположения и прикрепления плаценты, а также ее приращение
При нормально протекающей беременности плацента чаще всего располагается в слизистой оболочке передней или задней стенки матки. На ранних сроках беременности детское место нередко доходит до выхода из матки. И тогда женщина слышит термин «низкое прикрепление плаценты».
Ворсины хориона (предшественника плаценты) в процессе образования детского места «прорастают» в слизистую оболочки матки — эндометрий. В очень редких случаях бывает, что ворсины прорастают в мышечный слой или в толщу стенки матки. В таком случае говорят о приращении плаценты, которое чревато кровотечением после рождения ребенка. Если подобное происходит, приходится делать операцию — удалять плаценту вместе с маткой.
Если ворсины хориона проросли не столь глубоко, говорят о плотном прикреплении плаценты. Оно обычно встречается при низком расположении плаценты или ее предлежании. Увы, распознать приращение или плотное прикрепление плаценты можно только во время родов. В последнем случае врач, принимающий роды, будет отделять плаценту вручную.
2. Степень зрелости плаценты
Плацента растет и развивается вместе с ребенком. С помощью УЗИ доктор определяет степень ее зрелости — строение на определенном сроке беременности. Это нужно, чтобы понять, хватает ли ребенку питательных веществ и как плацента справляется со своими задачами.
Стремительное старение плаценты может быть и результатом перенесенных во время беременности инфекционных заболеваний (например, внутриматочной инфекции) или вредных привычек, например, курения. Также подобная ситуация возникает, если у женщины есть хронические заболевания, как сахарный диабет, или беременность осложняется резус-конфликтом.
В очень редких случаях речь может идти о позднем созревании плаценты. Иногда это может косвенно указывать на врожденные пороки развития плода.
3. Толщина плаценты и ее размеры
Толщину можно определить после 20 недели беременности. Если беременность протекает нормально, этот параметр до 36 недели все время увеличивается. На 7-й неделе она будет составлять 10-11 мм, на 36-й — максимум 35 мм. После этого рост плаценты останавливается и ее толщина не только не меняется, но может даже уменьшаться. Последнее будет первым симптомом старения. На 40-й неделе стареющая плацента является показанием к стимуляции еще не наступивших родов.
О тонкой плаценте говорят, если в III триместре толщина менее 20 мм. Подобная ситуация характерна для преэклампсии (повышение артериального давления, отеки и белок в моче). При этом есть угроза прерывания беременности и гипотрофии плода (отставание в росте). Когда при резус-конфликте возникает гемолитическая болезнь плода (организм резус-отрицательной мамы вырабатывает антитела к резус-положительным эритроцитам ребенка, и последние разрушаются) о нарушениях свидетельствует толстая плацента (толщина 50 мм и более). Похожие симптомы бывают и при сахарном диабете. Обе ситуации требуют лечения.
Размеры плаценты тоже могут не дотягивать до нормы или ее превышать. В первом случае при нормальной толщине меньше нормы оказывается площадь плаценты. Это может следствием генетических нарушений (таких, как синдром Дауна), преэклампсии и других осложнений. Из-за того, что маленькая плацента не может полноценно снабжать малыша кислородом и питательными веществами и выводить продукты обмена из организма, ребенок отстает в росте и весе. Подобное осложнение называется плацентарной недостаточностью. Те же последствия имеет и гиперплазия (увеличение размеров) плаценты. Своевременное лечение позволяет скорректировать развитие малыша.
Последовый период родов
Как только рождается малыш и акушерка отрезает пуповину, плацента заканчивает свою работу. В течение 30 минут она выходит наружу вместе с плодными оболочками. В этом случае говорят, что рождается послед. Доктор прежде всего внимательно осматривает плаценту, измеряет и взвешивает. Все данные записываются в историю родов. Благодаря этому врачи получают ценную информацию о том, как проходила беременность и каково самочувствие ребенка. Если показатели отличаются от нормы, об этом сообщают педиатру.
Главное — плацента и плодные оболочки должны полностью покинуть организм женщины. Если после тщательного осмотра плаценты у врачей по этому поводу возникают сомнения, проводится ручной осмотр полости матки. Ведь оставшиеся в матке частички плаценты могут стать причиной кровотечения или воспалительного процесса. Это обследование и удаление неотделившихся частиц проводятся под наркозом.
После этого плацента врачей уже не интересует. Ее либо уничтожают, либо используют в научных или лечебных целях.
УФНС России по Московской области приглашает организации и индивидуальных предпринимателей 26 ноября 2021 года в 11.00 принять участие в онлайн-конференции по теме: «Налог на прибыль. Льготы федеральные и региональные»
Сохранить любой ценой: причины прерывания беременности
По данным Википедии, самопроизвольным абортом заканчиваются 15-20 % клинически установленных случаев беременности. Эти цифры являются нижней оценочной границей, так как во многих случаях выкидыш происходит на ранних стадиях — до того, как женщина поймет, что она забеременела. Ведь часто клинические признаки выкидыша ошибочно принимают за обильные месячные или за их задержку.
Каковы причины прерывания беременности на разных сроках? Как подготовиться к беременности после неудачного опыта, завершившегося выкидышем? На эти вопросы ответил врач акушер-гинеколог высшей категории МЦ «Bullfinch» АЛЕКСАНДР ГИЛЬ.
— Александр Вадимович, большинство выкидышей случается в начале беременности, и многие женщины недоумевают: отчего это могло произойти?
— Главная причина выкидышей на сроке до 6 недель — это естественный отбор. Идет закладка беременности с врожденными пороками эмбриона, который уже не жизнеспособен — таким образом, осуществляется естественный отбор, в который мы не можем вмешаться.
Вы никогда не узнаете точную причину выкидыша на этом сроке, даже если после абразии (выскабливания слизистой оболочки матки), содержимое отправят на исследование. Как правило, приходит ответ: «беременность на малом сроке» и больше ничего.
Есть еще одна причина прерывания беременности, особенно если она не первая, — резус-конфликт (когда у женщины кровь резус-отрицательная, а мужчины — резус-положительная). Но в нашей стране применяется эффективная профилактика резус-конфликта, так что неприятностей можно избежать на этапе планирования беременности.
В структуре раннего прерывания беременности никто не исключает инфекции и проблемы, связанные с гормонами. На сроке 6-8 недель перспективные беременности часто прерываются в связи с нехваткой гормонов. При нормальной беременности у женщины в одном из яичников есть так называемое желтое тело, которое вырабатывает эндогенный прогестерон.
К сожалению, функционирование желтого тела заканчивается примерно к 7 неделям беременности, и если изначально не хватало эндогенного прогестерона, беременность перестает развиваться: происходит отслойка плодного яйца и наступает так называемая замершая беременность.
В некоторых случаях при отслойке плодного яйца, беременность можно сохранить, главное: обратиться вовремя к специалисту. Если по результатам УЗИ-исследования врач видит, что эмбрион ещё живой, беременным женщинам назначают экзогенный прогестерон в таблетках или в свечах. Также существует этот гормон в виде инъекций, — используется, чтобы быстрее насытить организм и предотвратить выкидыш.
— Согласитесь, когда женщина забеременела, она не может подозревать, что у неё в организме не хватает прогестерона. Что должно её насторожить? Какие признаки на это указывают?
— Любые выделения от скудных тёмно-коричневых до более обильных кровянистых — плохой признак. Стоит, не медля, обратиться к гинекологу.
При появлении мажущих кровянистых выделений показано ультразвуковое исследование, анализ крови на прогестерон.
Хочу сказать, что нехватка прогестерона может быть причиной выкидыша до 15 недель. В 15-16 недель окончательно формируется плацента, которая будет выделять (продуцировать) этот гормон.
— Александр Вадимович, а какие проблемы могут возникнуть с плацентой во время беременности?
— На ранних сроках хорион (несформировавшаяся плацента) может перекрывать внутренний зев, может быть краевое его расположение — это большой риск прерывания беременности. В таком случае женщину кладут в больницу и наблюдают до 16 недель — к этому сроку хорион, как правило, поднимается. Но остается процент беременных, у которых плацента перекрывает зев матки — это называется «центральное расположение плаценты». Для сохранения беременности такие женщины, как правило, все время должны находиться в клинике и под наблюдением.
— Какова тактика лечения инфекций, появившихся на фоне беременности?
— Инфекции могут появиться даже у тех женщин, которые до беременности тщательно обследовались. Нередко такая проблема возникает из-за кровянистых выделений — это благоприятная среда для развития инфекций.
Эктопия (эрозия) шейки матки — это тоже инфекция, которая является явной угрозой для беременности. Поэтому так важно перед зачатием пройти кольпоскопию и пролечиться от эктопии, если её обнаружат.
Инфекция восходящим путём может проникать внутриутробно и негативным образом отражаться на здоровье плода. Есть такое осложнение, как внутриутробная пневмония плода, которая лечится очень плохо и занимает большой процент в структуре младенческой смертности.
И мы лечим инфекции по возможности любым способом, который прописан в протоколе. Есть такая тактика, которая заключается в приёме антибиотиков. Бояться их не нужно, так как врач назначит только разрешенные для беременных лекарства. Иногда приходится использовать те препараты, польза от которых больше, чем риск появления побочных реакций.
— Какие угрозы могут повлиять на беременность в середине срока?
— Среди многих причин, которые приводят к самопроизвольным выкидышам — истмико-цервикальная недостаточность. Это состояние, при котором перешеек и шейка матки не справляются с возрастающей нагрузкой (растущий плод, околоплодные воды), начинают раскрываться — и ребенок рождается преждевременно.
Есть показания для профилактики этого состояния — наложение кругового подслизистого шва на шейку матки. Самый лучший срок — 16-17 недель. Можно сделать данную процедуру и после 20 недель, но эффект будет меньше.
В середине беременности у женщины может произойти отслойка плаценты. В части случаев беременность можно сохранить при помощи препаратов, влияющих на свёртываемость крови. Но нередко врачи вынуждены прибегать к операции малое кесарево сечение. Как правило, роды до 22 недель заканчиваются гибелью плода, и здесь уже идет речь о спасении жизни матери.
Я призываю женщин в положении воздержаться от перелётов на самолете. В моей врачебной практике было несколько случаев, когда отслойка плаценты у пациенток случилась во время полета. Кто вам окажет квалифицированную помощь в таком случае? Советую не рисковать.
В Беларуси, как и в других европейских странах, роды начинаются со срока 22 недель, но они считаются преждевременными. Врачи делают всё возможное, чтобы любыми способами сохранить перспективную беременность. Главное, всегда быть под наблюдением у специалиста и соблюдать все его рекомендации.
— Александр Вадимович, самовольное прерывание желаемой беременности — всегда большая психологическая травма для женщины. Пережить такое повторно никому не хочется. Каковы особенности подготовки к следующей беременности после выкидыша?
— Прежде, чем задумываться о повторной беременности, женщинам, которые испытывают душевные муки, целесообразно пройти курс психотерапии. Это очень важно, потому как проблемы психического характера могут быть очень серьезными, особенно у женщин после неудачного экстракорпорального оплодотворения (ЭКО).
Главное правило: не беременеть после выкидыша 6 месяцев. Предохраняться в это время лучше всего оральными контрацептивами, которые назначит врач. Это нужно для того, чтобы восстановить нормальную детородную функцию.
Набор обследований для женщин, у которых был выкидыш, назначается индивидуально. Но общие рекомендации такие:
1. Диагностика инфекций, передающихся половым путем: микоплазмоз, уреаплазмоз, хламидиоз, вирус простого герпеса, папилломавирус человека (ВПЧ).
Также нужно обследоваться на те инфекции, которые были возможной причиной выкидыша при предыдущей беременности.
2. Анализ на половые гормоны — если назначит врач.
3. Гормоны щитовидной железы (ТТГ, Т4 свободный, АТПО), УЗИ щитовидной железы, консультация эндокринолога.
4. По необходимости, консультация терапевта и других специалистов, анализ крови на сахар, на сифилис, ВИЧ.
5. УЗИ брюшной полости и почек. При беременности многие хронические заболевания обостряются, в т.ч. и заболевания почек. Нужно пролечиться до зачатия.
6. Кольпоскопия (осмотр шейки матки под микроскопом).
7. Анализ спермограммы партнера.
Обследование у врача-генетика показано, если при планировании беременности женщине 36 лет, а мужчине 45 лет и выше. Также данного доктора нужно посетить паре, у которой были подряд две неразвивающиеся беременности на раннем сроке.
— Когда женщина забеременела после выкидыша, должна ли она более тщательно наблюдаться у врача?
— Конечно, ведь эта женщина уже входит в группу риска по какой-то определенной группе (невынашивание, инфицирование, преждевременная отслойка и т.д.).
Врачи рекомендуют в такой ситуации женщинам вести более размеренный и спокойный образ жизни, т.е. беречься. Важно оградить беременную от переживаний, не давать ей впечатляться «страшилками» по поводу беременности. Надо четко настроиться, что в этот раз всё будет хорошо.
Еще один совет из практики. Многие женщины, едва забеременев, спешат подтвердить это на УЗИ. Конечно, нет прямых доказательств того, что подобное исследование приносит вред плоду, однако нет и обратных доказательств, что оно абсолютно безвредно. Раз вы так желаете эту беременность, рисковать не стоит и грамотный доктор обязательно предостережет женщину от того, чтобы делать УЗИ на раннем сроке без особых к тому показаний.
Определить беременность и её перспективность можно при помощи анализа крови на ХГЧ (хорионический гонадотропин человека), а проще — гормон беременности. Это абсолютно безвредно для беременности. Целесообразно сдать кровь в начале задержки, через неделю — ещё раз. Если прибавка по ХГЧ нормальная, значит, беременность перспективная, не внематочная — и показаний к УЗИ нет.
Первый раз на УЗИ-диагностику женщина должна прийти на сроке беременности — 11-12 недель.
Интервью давал врач акушер-гинеколог высшей гкатегории/врач УЗИ МЦ «Bullfinch» Гиль Александр Вадимович
Кольцевидная плацента
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Кольцевидная плацента (лат. placenta membranacea, или placenta diffusa) является очень редкой аномалией развития плаценты, при которой все или почти все плодные оболочки остаются покрытыми ворсинами хориона, так как не происходит дифференциации хориона на chorion leave и chorion frondosum [1]. Частота данной патологии 1:20 000-40 000 родов [2]. Хорион начинает формироваться с 7-9-го дня развития плодного яйца. Кольцевидным он остается до 7-8 нед беременности, далее в норме происходит его разделение на гладкий и ветвистый. Кольцевидная плацента характеризуется чрезмерно большой площадью прикрепления [3], при этом ее толщина даже в конце беременности может не превышать 10 мм.
Данная аномалия часто сопровождается приращением или плотным прикреплением плаценты, а также предлежанием сосудов пуповины [4].
Течение беременности осложняется повторными кровотечениями [5], поздними самопроизвольными выкидышами, преждевременными родами, задержкой внутриутробного развития и гибелью плода [6]. А родоразрешение часто осложняется послеродовым кровотечением и задержкой плацентарной ткани в полости матки [1].
Материал и методы
Представляем два случая диагностики кольцевидной плаценты и один случай кольцевидного хориона. Ультразвуковые исследования проводились на сканерах SonoAce-9900 c использованием объемного датчика 3D 4-8ET/40/84 и SonoAce-X8 c использованием объемного датчика 4-8 МГц и Voluson E8.
Результаты
Клиническое наблюдение 1
Беременная Д., 32 года. Настоящая беременность четвертая. Первая и вторая закончились самопроизвольными выкидышами при сроках 7-8 нед. Третья беременность закончилась срочными родами, без особенностей. Настоящая беременность протекала с неоднократной госпитализацией в стационар по поводу угрожающего выкидыша, сопровождающегося кровянистыми выделениями из половых путей в 8-9 и 12-14 нед, и угрожающего позднего выкидыша, краевого предлежания плаценты в 21-22 нед. Из анамнеза известны следующие данные о проведенных ультразвуковых исследованиях.
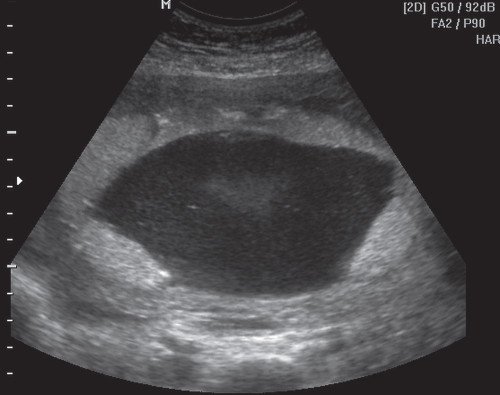
Рис. 1. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку.
Рис. 2. Мультипланарный режим трехмерной реконструкции. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку. Стрелка указывает на перегородку в полости матки.
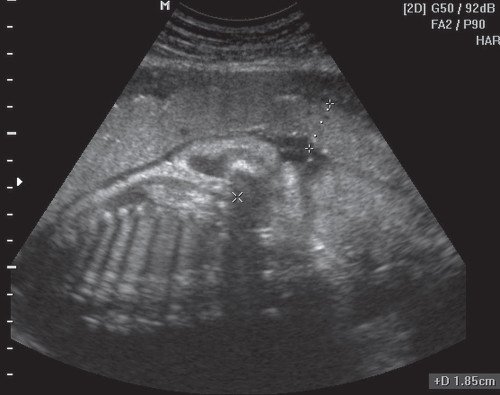
Рис. 3. Плацента в месте прикрепления пуповины.
На следующий день проведено экстренное кесарево сечение по поводу преждевременной отслойки низкорасположенной плаценты. Операция сопровождалась повышенной кровопотерей, что потребовало проведения хирургической деваскуляризации восходящих ветвей а.uterinae с обеих сторон. Ребенок массой 2500 г, длиной 45 см с оценкой по шкале Апгар 6/8 баллов через час взят на ИВЛ. На третьи сутки был переведен в отделение для недоношенных.
Клиническое наблюдение 2
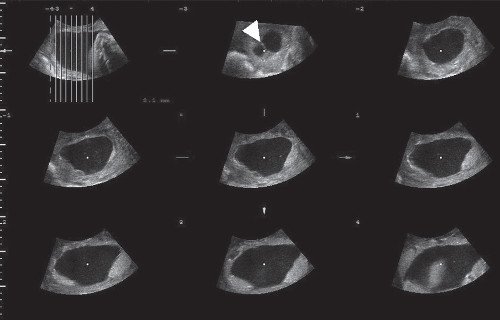
Рис. 4. Плацента выстилает переднюю, правую и левую боковые стенки матки с переходом на заднюю стенку.
Рис. 5. Плацента в месте прикрепления пуповины.
В дальнейшем, со слов женщины, при сроке беременности 28 нед началось повторное кровотечение и произошли преждевременные роды. Ребенок умер в первые сутки.
Клиническое наблюдение 3
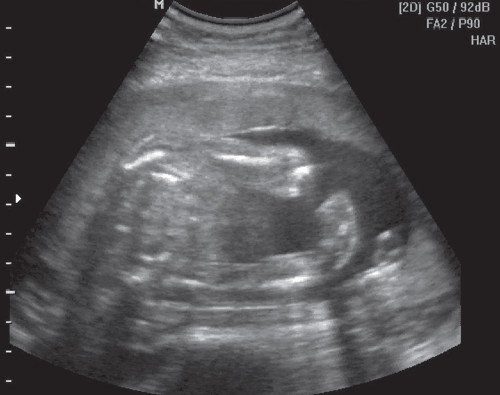
Рис. 6. Хорион выстилает все стенки матки.
Рис. 7. Режим трехмерной реконструкции. Хорион выстилает все стенки матки.
Обсуждение
Впервые столкнувшись с кольцевидной плацентой, мы обратились к данным литературы. Полученной информации оказалось очень мало, и была она достаточно противоречива. В первых двух случаях течение беременности сопровождалось повторными кровотечениями, что привело к преждевременным родам и гибели ребенка в первые сутки в одном из них. В акушерской литературе, в разделах о причинах кровотечений во время беременности и преждевременных родов, нет ни слова о кольцевидной плаценте. C.G. Kaplan в своей книге «Color Atlas of Gross Placental Pathology» уделяет данной патологии всего несколько строк, считая, что кольцевидная плацента не имеет клинического значения [7]. Мы искали в MEDLINE, используя PabMed, среди всех англоязычных статей, опубликованных до 2015 г., следующие термины: placenta membranacea, placenta diffusa. Было найдено всего 20 ссылок на статьи, упоминающие данную патологию. Во всех статьях, описывающих случаи диагностики кольцевидной плаценты, говорилось о различных осложнениях, сопровождавших данную аномалию развития.
Дородовые и послеродовые кровотечения осложняли течение беременности в 83 и 50 % случаев соответственно [2]. Согласно данным литературы [1], беременность закончилась гистерэктомией в 28 % наблюдений кольцевидной плаценты, а по данным авторов [8], 30 % случаев плаценты membranacea сопровождались различными аномалиями прикрепления плаценты, вплоть до плацента percreta.
Из первого наблюдения видно, что большинство специалистов ультразвуковой пренатальной диагностики не были готовы к встрече с кольцевидной плацентой, несмотря на то, что в современной ультразвуковой литературе есть описание данной патологии [9, 10]. Пациентка неоднократно проходила ультразвуковое исследование в различных учреждениях, у разных врачей. Обращалось внимание лишь на расположение плаценты относительно внутреннего зева, а то, что она выстилала почти всю полость матки, оставалось без внимания, так же как и ошибочно измерялась толщина плаценты. Акушеры-гинекологи тоже не были знакомы с этой аномалией развития плаценты и ее возможными осложнениями.
Во втором наблюдении кольцевидная плацента была диагностирована в 21-22 нед беременности. Но в этой ситуации сама пациентка отнеслась к своему диагнозу без должного понимания, что, возможно, и привело к гибели плода.
Третье наблюдение мы привели с целью показать возможность диагностики кольцевидной плаценты уже при первом ультразвуковом исследовании. Как говорилось выше, кольцевидным хорион остается в норме до 7-8 нед беременности. В нашем случае произошла задержка дифференциации хориона: он и в 11-12 нед оставался кольцевидным. Беременность протекала без осложнений.
Заключение
Раннее выявление факторов риска акушерских кровотечений является жизненно важным для улучшения показателей материнской смертности и заболеваемости. Эти случаи подчеркивают необходимость для медицинского персонала, в частности врачей ультразвуковой диагностики, быть готовыми к диагностике столь редкой и необычной патологии, каковой является кольцевидная плацента.
Литература
УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.