компремирован это в медицине что
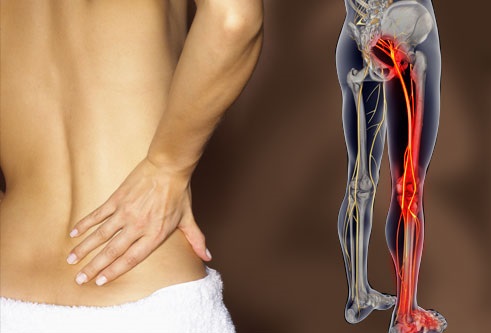
Корешковый синдром поясничного отдела
Причины
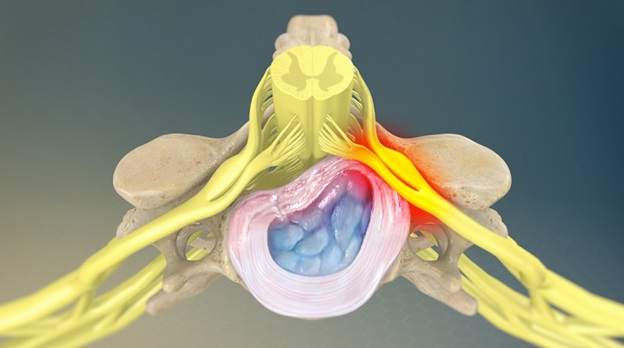
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
Симптомы
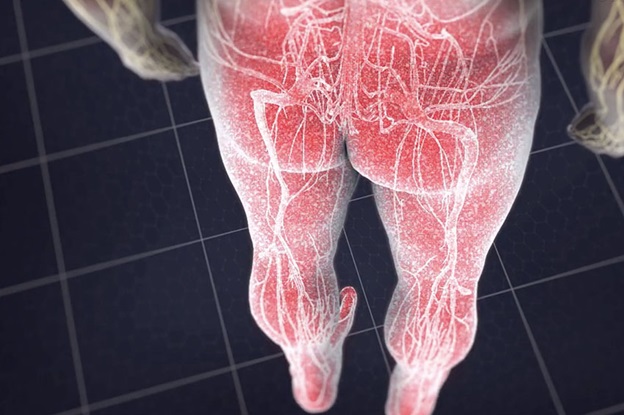
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
Паттерны боли
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
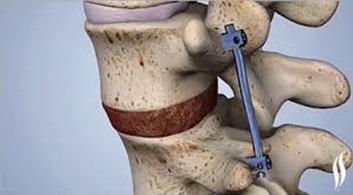
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Компрессия корешков причины, симптомы, методы лечения и профилактики
Компрессия корешков — патологическое состояние, вызванное сдавливанием, растяжением и раздражением спинномозговых корешков и спинномозговых нервов. Это не болезнь, а симптом широкого круга дегенеративно-дистрофических заболеваний. Для корешкового синдрома характерна боль, мышечная слабость, нарушение чувствительности в зоне иннервации. Диагностику и лечение проводит невролог.
Причины компрессии корешков
К непосредственным причинам повреждения спинальных корешков относят:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Ноября 2021 года
Содержание статьи
Симптомы компрессии корешков
Раннее проявление корешкового синдрома — жгучая боль в месте сдавливания. Боль может возникать в разных местах. Это шея, верхние и нижние конечности, пальцы, поясница, при сдавлении корешков в зоне грудного отдела позвоночника — межреберье, надбоковая, паховая зона. Чаще боль интенсивная, односторонняя, распространяется по ходу пораженного нерва.
Другие признаки компрессии корешков — снижение чувствительности в иннервируемой зоне, мышечная слабость, ощущения покалывания или ползания мурашек, нарушение подвижности.
Как диагностировать
Причина компрессии корешков устанавливается по результатам компьютерной томографии и рентгенографии позвоночника. В клиниках ЦМРТ для диагностики компрессии корешков используют следующие методы:
Зачем и как долго необходимо носить компрессионный трикотаж после инвазивного лечения хронических заболеваний вен?
Компрессионная терапия является неотъемлемым компонентом лечения хронических заболеваний вен (ХЗВ), а также важным вспомогательным средством при выполнении инвазивных манипуляций, в частности комбинированной флебэктомии, эндовазальной лазерной и радиочастотной облитерации вен, склеротерапии. В то же время, необходимость, а также сроки применения компрессионной терапии после инвазивного вмешательства на венозной системе не до конца ясны как пациентам, так и некоторым практикующим врачам. Мы в своей практике сталкиваемся с широким спектром разнообразных рекомендаций в отношении того, каким образом и как долго использовать компрессионную терапию после вмешательства. При этом преписания варьируют от применения бинтов на протяжении 1-2 дней после манипуляции до условно пожизненного ношения компрессионного трикотажа. Поэтому мы решили осветить вопрос применения адъювантного компрессионного лечения после выполненного вмешательства на венозной системе с позиций доказательной медицины.
Выбор характера компрессионного воздействия и продолжительности его использования определяется двумя основными факторами: видом вмешательства и сохранением объективных и субъективных признаков венозной недостаточности.
Основным показанием к пролонгированному использованию эластичной компрессии является сохранение объективных признаков венозной недостаточности после выполненной операции (клинические классы ХЗВ по СЕАР С3 и далее). К сожалению, хирургическая ликвидация рефлюкса крови не всегда приводит к полноценному исчезновению признаков венозной недостаточности. Поэтому, если у пациента после операции сохраняются преходящие или постоянные отеки нижних конечностей, трофические нарушения, в особенности зажившая трофическая язва, то в этом случае необходима эластичная компрессия трикотажем 2-3 класса (23-32 и 34-46 мм рт. ст. ) на протяжении всего периода сохранения симптомов (например, ортостатические отеки, связанные с особенностями труда) или условно-пожизненно (при зажившей трофической язве).
В том случае, когда вмешательство выполняется при легких формах ХЗВ (С1-2) или приводит к полной ликвидации объективных признаков венозной недостаточности (при ХЗВ С3), в постоянном применении компрессионного трикотажа нет никакой доказанной необходимости. В такой ситуации компрессия оказывает лишь дополнительные положительные эффекты, улучшая эстетические и функциональные результаты инвазивного лечения, а также предотвращая развитие осложнений.
Компрессия после флебэктомии
В необходимости эластичной компрессии после выполнения полноценного хирургического лечения нет никаких сомнений. В данной ситуации она обеспечивает остановку кровотечения в зоне разрушенных подкожных вен, что предотвращает образование обширных внутрикожных кровоизлияний и гематом, снижает интенсивность болевого синдрома, а также является средством для профилактики тромбоза глубоких вен.
На сегодняшний день существуют три основных разновидности компрессии после флебэктомии:
Компрессия после эндовазального лечения
На сегодняшний день представления о механизмах действия эндовазальной лазерной и радиочастотной облитерации подкожных вен исключают необходимость использования компрессионной терапии. Проведенные исследования показали, что при изолированном вмешательстве на стволе БПВ или МПВ (без одномоментной флебэктомии или склеротерапии) применение эластичной компрессии не влияет на интенсивность болевого синдрома, эффективность и безопасность проведения процедуры ( 2013). В то же время, при сочетании ЭВЛК с минифлебэктомией интенсивность болевого синдрома оказывается выше у пациентов, продолжающих использовать компрессионный трикотаж на протяжении 3-х и более суток после процедуры по сравнению с теми, кто прекращает ношение трикотажа (Мазайшвили 2012).
Таким образом, изолированное применение современных эндовазальных методик само по себе не требует использования эластичной компрессии. Потребность в трикотаже и срок его использования определяются другими инвазивными вмешательствами, выполняемыми одновременно с ЭВЛК или РЧО (минифлебэктомия, склеротерапия), а также наличием объективных признаков венозной недостаточности, которые нуждаются в лечении (отек, трофические нарушения и пр. ).
Компрессия после склеротерапии
Таким образом, после склеротерапии ретикулярных вен и телангиоэктазий мы рекомендуем использование трикотажа с давленым 23-32 мм рт. ст. круглосуточно на протяжении 3-х дней и далее ежедневно до 1 месяца.
После склеротерапии варикозных притоков, перфорантных вен или подкожных стволов мы рекомендуем круглосуточную компрессию на протяжении 7 дней и далее ежедневную на протяжении 2-х месяцев.
К сожалению, данные рекомендации имеют наименьшую доказательную силу и в большей степени основаны на личном опыте.
Статья добавлена 9 ноября 2015 г.
Компримирование
Компримирование — технология промышленной обработки и подготовки газа (сжатие).
Компримирование — повышение давления газа с помощью компрессора. Компримирование — одна из основных операций при транспортировке углеводородных газов по магистральным трубопроводам, закачке их в нефтегазоносные структуры для поддержания пластового давления (с целью увеличения нефтеконденсатоотдачи), в процессе заполнения подземных хранилищ газа и при сжижении газов. Компримирование газа также производится на автомобильных газонаполнительных компрессорных станциях для получения газомоторного топлива. Компримирование осуществляется в одну или несколько ступеней, тип и мощность компрессора определяются в зависимости от количества компримируемого газа и требуемой степени повышения давления (степени сжатия). Компримирование сопровождается повышением температуры газа и, как правило, требует последующего его охлаждения.
 | Это заготовка статьи о технике. Вы можете помочь проекту, исправив и дополнив её. Это примечание по возможности следует заменить более точным. |
См. также
Полезное
Смотреть что такое «Компримирование» в других словарях:
компримирование — сжатие Словарь русских синонимов. компримирование сущ., кол во синонимов: 1 • сжатие (41) Словарь синонимов ASIS. В.Н. Тришин. 2013 … Словарь синонимов
Компримирование — (от франц. comprimer сжимать, сдавливать * a. gas compression; н. Gaskomprimieren, Gasverdichten; ф. compression du gaz; и. compresion de gas, condensacion de gas) повышение давления газа c помощью компрессора. K. одна из осн. операций… … Геологическая энциклопедия
Компримирование — повышение давления газа с помощью компрессора. Компримирование одна из основных операций при транспортировке углеводородных газов по магистральным трубопроводам, закачке их в нефтегазоносные структуры для поддержания пластового давления (с целью… … Нефтегазовая микроэнциклопедия
компримирование (природного газа) — Повышение давления природного газа с использованием компрессора. [ГОСТ Р 53521 2009] Тематики переработка природного газа Обобщающие термины технологические процессы первичной переработки природного газа … Справочник технического переводчика
компримирование (природного газа) — 57 компримирование (природного газа): Повышение давления природного газа с использованием компрессора. Источник: ГОСТ Р 53521 2009: Переработка природного газа. Термины и определения оригинал документа … Словарь-справочник терминов нормативно-технической документации
компримування — компримирование gas compression *Komprimieren, Verdichten, Gaskomprimieren, Gasverdichten – підвищення тиску газу з допомогою компресора. К. – одна з основних операцій при транспортуванні вуглеводневих газів по магістральних трубопроводах, їх… … Гірничий енциклопедичний словник
Газоперерабатывающий завод — (ГПЗ) (a. gas processing plant; н. Gasverarbeitungswerk; ф. usine а traitement du gaz; и. planta de elaboration de gas) пром. предприятие, производящее из природных и попутных нефт. газов технически чистые индивидуальные углеводороды и их … Геологическая энциклопедия
Рекуперация (обработка сырья) — У этого термина существуют и другие значения, см. Рекуперация. Рекуперация процесс улавливания и возвращения в рабочий цикл сырьевых материалов и полупродуктов. Содержание 1 Основные сведения 2 Применяемое оборудование … Википедия
сжатие — стягивание, сокращение, свертывание, урезание, свертка, сплющивание, стискивание, архивирование, усадка, пожимание, контракция, коллапс, сдавление, сплющенность, сжатость, уплотнение, архивация, сдвигание, съеживание, спазм, прессовка, стеснение … Словарь синонимов
Газоперерабатывающий завод ГПЗ — ► gas refinery Промышленное предприятие, производящее из природных и попутных нефтяных газов технически чистые индивидуальные углеводороды и их смеси, сжиженные газы, гелий, серу и сажу. На ГПЗ осуществляются очистка газа от сернистых соединений… … Нефтегазовая микроэнциклопедия
Рак мочевого пузыря
Рак мочевого пузыря (РМП) — это злокачественное новообразование мочевого пузыря, развивающееся из эпителия (слизистого слоя) органа. Имеющее высокую тенденцию к росту и рецидивам, в ряде случаев инвалидизирующее заболевание, способное сократить жизнь пациента.
Рак мочевого пузыря
Причины
Рак мочевого пузыря – полиэтиологическое заболевание. Значительное число случаев связано с влиянием канцерогенных веществ, выделяемых с мочой, на уротелий (внутренний слой мочевого пузыря).
Наиболее изученными и значимыми факторами развития рак мочевого пузыря являются
Курение
Курение табака является наиболее значимым фактором риска для РМП. Табачный дым содержит ароматические амины и полициклические ароматические углеводороды, которые выводятся почками. Вероятность развития РМП у курящих мужчин выше на 50–60 %, а у женщин на 20–30 % по сравнению с некурящими. Имеется прямая связь между риском развития заболевания, количеством выкуриваемых сигарет, длительностью курения, видом табачной продукции. Продолжительность воздержания после прекращения курения пропорционально сокращает риск развития заболевания.
Профессиональные и бытовые вредности
Взаимосвязь профессиональных вредностей с РМП известна более 100 лет. Было выявлена связь, что у рабочих красильных и резиновых предприятий смертность от РМП в 30 раз выше, чем в популяции. Большинство канцерогенов –ароматические амины и их производные. В настоящее время установлено около 40 потенциально опасных производств: красильные, резиновые, каучуковые, нефтяные, алюминиевые, текстильные, с использованием смол, пластмасс и т.д. Имеются данные о повышенном риске развития РМП среди водителей автотранспорта. Отмечено повышение риска развития заболевания при потреблении воды с высоким содержанием мышьяка, побочными продуктами хлорирования, полученными при взаимодействии хлора с органическими веществами, содержащимися в воде, которые могут быть канцерогенами. Нет убедительных данных о достоверном влиянии различных продуктов питания
Лекарственные вещества
На возникновение РМП способны влиять следующие лекарственные вещества:
Радиация
Радиация увеличивает риск развития РМП у пациентов, перенесших облучение области таза по поводу рака цервикального канала, яичников, предстательной железы, в 1,5–4 раза и пропорционально величине дозы облучения. Наибольший риск развития заболевания выявлен у пациентов, перенесших облучение 5–10 лет назад.
Шистосоматоз
Эндемичные районы: Ближний Восток, Юго-Восточная Азия, Северная Африка. Среди заболевших шистосоматозом РМП развивается чаще, чем в популяции. У мужчин риск развития заболевания повышается в 3,9 раза, у женщин —в 5,7 раз. Характерно развитие плоскоклеточного рака [5]. 11
Хронический цистит
Риск развития РМП повышается у пациентов с хроническим циститом, с камнями мочевого пузыря, явлениями уростаза. Для пациентов с длительно стоящими в мочевом пузыре катетерами характерно повышение риска развития аденокарциномы мочевого пузыря
Распространенность.
РМП – наиболее часто встречаемая злокачественная опухоль мочевыводящих путей и по распространенности занимает 7-е место в структуре онкопатологии у мужчин и 17-е место у женщин. В структуре онкологической заболеваемости населения России РМП занимает 9-е место среди мужчин и 16-е –среди женщин. Показатель заболеваемости на 100 тыс. населения составил 13,2 для мужчин и 2,3 для женщин. Отмечается тенденция увеличения заболеваемости для обоих полов за последние 10 лет составил 28,3 %. Стандартизованный показатель смертности для мужчин и женщин составил 4,7 и 0,5 соответственно По возрастному составу преобладают пациенты старше 60 лет, в России они составляют 78,4 %. РМП встречается у мужчин чаще, чем у женщин (соотношение 3:1), что связано с бόльшим распространением среди мужчин курения и профессий, связанных с канцерогенными веществами,увеличивающими риск развития заболевания.
Симптомы
Клинические проявления заболевания зависят от стадии РМП. Начальные стадии чаще всего протекают бессимптомно либо сходны с симптомами других заболеваний мочевыделительной системы, такими как цистит, простатит, мочекаменная болезнь и т.д. Окрашивание мочи кровью является самым распространенным проявлением РМП. Учащенное и болезненное мочеиспускание с наличием повелительных позывов, тазовая боль – все это может указывать наличие рака мочевого пузыря. Появление боли в поясничной области, боль в костях, слабость, быстрая утомляемость, резкая потеря массы тела, могут свидетельствовать о распространенном раке мочевого пузыря
Диагностика
Цистоскопия может быть проведена как амбулаторная процедура. С помощью гибкого цистоскопа с трансуретральным введением местного анестетика достигается лучшая переносимость, особенно у мужчин. Для предупреждения пропуска опухоли должен быть выполнен тщательный осмотр всего эпителия, выстилающего полость МП.
Использование флюоресцентной цистоскопии позволяет более точно проводить исследование и более четко определять границы измененных участков, особенно при CIS ( плоский рак)
Флюоресцентная цистоскопия проводится в фиолетовом свете после внутрипузырной экспозиции фотосенсибилизатора (аминолевулиновая кислота).
Альтернативным вариантом может быть узкоспектральная визуализация NBI (narrow band imaging, ), не требующая введения сенсибилизаторов.
Лечение
На сегоднящний день эффективное лечение рака мочевого пузыря у большинства пациентов включает в себя сочетание хирургического и лекарственного лечения.
Хирургичекое лечение рака мочевого пузыря
Трансуретральная резекция (ТУР)
Эта операция проводится с помощью инструмента, который вводят через уретру, что не было разрезов на брюшной стенке. Вам сделают либо общий наркоз (для того, чтобы уснуть, используются лекарства), либо регионарную анестезию (онемение нижней части тела). Тонкий жесткий цистоскоп, называемый резектоскопом, вводится в мочевой пузырь через уретру. Резектоскоп на конце имеет проволочную петлю, которая используется для удаления любых измененных тканей или опухолей. Удаленная ткань отправляется в лабораторию для тестирования. После удаления опухоли можно предпринять дополнительные шаги, чтобы попытаться полностью уничтожить рак. Например, ткань в том месте, где была опухоль, может быть обожжена. Это называется фульгурацией. Удаление опухоли также можно производить с использование энергии лареза, через резектоскоп.
Побочные эффекты (ТУР) обычно незначительные и длятся не долго. После ТУР у вас может возникнуть кровотечение, боль при мочеиспускании. Обычно вы можете пойти домой в тот же день или на следующий день после операции, а вернуться к своим обычным занятиям можно в течение недели или двух. Даже если ТУР мочевого пузыря полностью удаляет опухоль, рак мочевого пузыря часто возвращается (рецидивирует) в других частях мочевого пузыря. Это можно лечить с помощью повторной ТУР. Но если ТУР необходимо повторять много раз, мочевой пузырь может покрыться рубцами и не сможет вмещать нормальное количество мочи. Это может привести к побочным эффектам, таким как частое мочеиспускание или даже недержание мочи (потеря контроля над мочеиспусканием).У пациентов с длительным анамнезом рецидивирующих неинвазивных опухолей низкой степени злокачественности (медленнорастущие опухоли, которые часто рецидивируют) хирург может выполнить фульгурацию в амбулаторных условиях. Часто это можно сделать с помощью местной анестезии (обезболивающего) в кабинете врача. Это безопасно, но может быть немного неудобно.
Радикальная цистэктомия в сочетании системной до или послеоперационной химиотерапией
При инвазивном раке мочевого пузыря( распространение опухоли на мышечную слой) может потребоваться удаление всего или части мочевого пузыря, или при мышечно неинвазивных опухолях с тотальным поражением мочевого пузыря.
Эта операция называется цистэктомией. В большинстве случаев перед цистэктомией назначают химиотерапию.
Если рак проник в мышечный слой стенки мочевого пузыря, единичный не больших размеров, его иногда можно удалить вместе с частью стенки мочевого пузыря, не удаляя полностью мочевой пузырь. Такая операция подходит очень ограниченному кругу пациентов. Основным преимуществом этой операции является то, что человек сохраняет мочевой пузырь и не нуждается в реконструктивной операции. При этом типе хирургии основная проблема заключается в том, что рак мочевого пузыря может рецидивировать(рецидивировать) в другой части стенки мочевого пузыря.
Если рак больше или находится в более чем одной части мочевого пузыря, потребуется радикальная цистэктомия. Эта операция удаляет весь мочевой пузырь и близлежащие лимфатические узлы. У мужчин также удаляются простата и семенные пузырьки. У женщин также удаляются яичники, маточные трубы, матка, шейку матки и небольшую часть влагалища. В большинстве случаев цистэктомия выполняется лапароскопичеки. После операции вам нужно будет остаться в больнице примерно на неделю. Обычно вы можете вернуться к своей обычной деятельности через несколько недель. Важно, чтобы цистэктомию проводил хирург, имеющий опыт лечения рака мочевого пузыря. Если операция не будет проведена должным образом, вероятность рецидива рака выше.
Реконструктивная хирургия после радикальной цистэктомии
Если весь мочевой пузырь удален, вам понадобится другой способ накопления мочи и ее выведение из организма.
Может быть выполнено несколько видов реконструктивной хирургии, с использованием различных отделов желудочно-кишечного тракта ( чаще всего используется подвздошная кишка). Эти операции делятся на с контролируемым мочеиспусканием( ортотопичекий мочевовой пузырь, гетеротопический мочевой пузырь-сухая уростома) и не с контролируемым мочеиспусканием( влажная уростома)
Лекарственное лечение рака мочевого пузыря
Внутрипузырная химиотерапия
Внутрипузырная химиотерапия используется для мышечно-неинвазивного рака, потому что лекарства, вводимые таким образом, в основном влияют на клетки, выстилающие внутреннюю часть мочевого пузыря. Они практически не влияют на другие клетки.
Виды внутрипузырной терапии:
Внутрипузырная иммунотерапия
Внутрипузырная химиотерапия
Для этого лечения химиотерапевтические препараты вводятся прямо в мочевой пузырь через катетер. Эти препараты убивают активно растущие раковые клетки. Внутрипузырная химиотерапия чаще всего используется, когда внутрипузырная иммунотерапия противопоказана, или риск рецидива не высокий. Редко используется дольше 1 года. Препараты используемые для внутрипузырной химиотерапии митомицин, гемцитабин, валрубицин.
Системная химиотерапия
Лучевая терапия рака мочевого пузыря
Лучевая терапия может применяться: В рамках лечения некоторых видов рака мочевого пузыря на ранней стадии после операции, при которой не удаляется весь мочевой пузырь (например, ТУР мочевого пузыря) В качестве основного лечения для людей на ранних стадиях, которые не смогут перенести операцию или химиотерапию. Чтобы избежать цистэктомию (операции по удалению мочевого пузыря). Как часть лечения запущенного рака мочевого пузыря (рак, распространившийся за пределы мочевого пузыря) Для предотвращения или лечения симптомов, вызванных распространенным
раком мочевого пузыря ( уменьшение боли). Лучевая терапия часто назначается вместе с химиотерапией, чтобы повысить эффективность. Это называется химиолучевая терапия.
Иммунотерапия
Таргетная терапия рака мочевого пузыря
Это новый вид лечения рака мочевого пузыря. Целевые препараты действуют иначе, чем другие виды лечения, такие как химиотерапия (химиотерапия). Они могут работать в некоторых случаях, когда другие методы лечения не работают. Таргетные препараты также часто имеют различные побочные эффекты. Ингибитор FGFR Рецепторы фактора роста фибробластов (FGFR) представляют собой группу белков на клетках рака мочевого пузыря, которые могут помочь им расти. При некоторых формах рака мочевого пузыря клетки имеют изменения в генах FGFR (которые контролируют, сколько белков FGFR производится). Лекарства, нацеленные на клетки с изменениями гена FGFR (называемые ингибиторами FGFR), могут помочь некоторым людям с раком мочевого пузыря. Эрдафитиниб (Балверса) Этот ингибитор FGFR можно использовать для лечения местно-распространенного или метастатического рака мочевого пузыря, который имеет определенные изменения в гене FGFR2 или FGFR3 и продолжает расти, несмотря на лечение химиотерапией.
Важно помнить, что лечении рака мочевого пузыря пузыря зависит от стадии, степени дифференцировки рака, и размеров опухоли.
Наблюдение
У некоторых пациентов рак мочевого пузыря после лечение может полностью исчезнуть. Окончание лечения может быть стрессовым, и волнующим. Возможно, вы почувствуете облегчение от завершения лечения, но вам будет сложно не беспокоится о возвращении болезни. Это очень распространено среди онкологических больных. Жизнь после рака мочевого пузыря означает возвращение к некоторым привычным вещам, а также принятие новых решений.
К сожалению, некоторый пациенты не смогут избавится от рака мочевого пузыря полностью, а иногда болезнь может развиваться в другой части тела. Некоторые пациенты могут получать регулярное лечение химиотерапией, иммунотерапией или другими видами лечения, чтобы попытаться держать рак под контролем. Научиться жить с неизлечимым раком может быть сложно и очень напряженно.
После лечения ваши врачи по-прежнему будут внимательно следить за вами. Люди, у которых был рак мочевого пузыря, имеют высокий риск развития повторного рака мочевого пузыря, поэтому очень важно посещать все контрольные приемы.
Во время контрольных посещений ваши врачи, будут задавать вопросы о любых проблемах, с которыми вы сталкиваетесь, и проведут осмотры, лабораторные и инструментальные исследования, тесты для выявления признаков рака или побочных эффектов лечения.
Ваш график контрольных исследований будет зависеть от стадии и степени агрессивности рака, лечения которое вам проведено, и других факторов. Обязательно следуйте советам врача по поводу последующих контрольных исследований.
Контрольное обследование включает в себя:
Если ваш мочевой пузырь не удалялся, регулярные цистоскопические исследования также будут проводиться каждые 3 месяца в течение как минимум первых 2 лет, для того чтобы определить, вернулся ли рак, других тестов способных заменить цистоскопию пока не существуют
Если у вас удален мочевой пузырь и моча отводится через сегмент кишечника, вас проверит на наличие признаков инфекции и изменений в состоянии почек. Для этого могут использоваться анализы мочи, крови и рентген. Уровень витамин B12 будет проверяться не реже одного раза в год, потому что отведение мочи через кишечник может повлиять на всасывание витамина B12
Хранение медицинской документации
Даже после лечения очень важно сохранить медицинскую документации. Анализы и визиты к врачу стоят очень дорого, и даже если никто не хочет думать о возвращении рака, это может случиться.
В какой-то момент после лечения от рака вы можете оказаться на приеме нового врача, который ничего не знает о вашей истории болезни. Наличие копий раннее медицинских справок, поможет врачу лучше разобраться в течении болезни.
Важно знать, что регулярные контрольные осмотры очень важны!
Люди, у которых был рак мочевого пузыря, все еще могут заболеть другими видами рака. Фактически, люди, пережившие рак мочевого пузыря, подвергаются более высокому риску заболеть другими видами рака. Своевременное выявление рецидива опухоли может существенно улучшить результаты лечения, уменьшить проявления болезни, и сохранить резервы организма для проведения лечения.