компремирована что это в медицине
Компримирование
Компримирование — технология промышленной обработки и подготовки газа (сжатие).
Компримирование — повышение давления газа с помощью компрессора. Компримирование — одна из основных операций при транспортировке углеводородных газов по магистральным трубопроводам, закачке их в нефтегазоносные структуры для поддержания пластового давления (с целью увеличения нефтеконденсатоотдачи), в процессе заполнения подземных хранилищ газа и при сжижении газов. Компримирование газа также производится на автомобильных газонаполнительных компрессорных станциях для получения газомоторного топлива. Компримирование осуществляется в одну или несколько ступеней, тип и мощность компрессора определяются в зависимости от количества компримируемого газа и требуемой степени повышения давления (степени сжатия). Компримирование сопровождается повышением температуры газа и, как правило, требует последующего его охлаждения.
 | Это заготовка статьи о технике. Вы можете помочь проекту, исправив и дополнив её. Это примечание по возможности следует заменить более точным. |
См. также
Полезное
Смотреть что такое «Компримирование» в других словарях:
компримирование — сжатие Словарь русских синонимов. компримирование сущ., кол во синонимов: 1 • сжатие (41) Словарь синонимов ASIS. В.Н. Тришин. 2013 … Словарь синонимов
Компримирование — (от франц. comprimer сжимать, сдавливать * a. gas compression; н. Gaskomprimieren, Gasverdichten; ф. compression du gaz; и. compresion de gas, condensacion de gas) повышение давления газа c помощью компрессора. K. одна из осн. операций… … Геологическая энциклопедия
Компримирование — повышение давления газа с помощью компрессора. Компримирование одна из основных операций при транспортировке углеводородных газов по магистральным трубопроводам, закачке их в нефтегазоносные структуры для поддержания пластового давления (с целью… … Нефтегазовая микроэнциклопедия
компримирование (природного газа) — Повышение давления природного газа с использованием компрессора. [ГОСТ Р 53521 2009] Тематики переработка природного газа Обобщающие термины технологические процессы первичной переработки природного газа … Справочник технического переводчика
компримирование (природного газа) — 57 компримирование (природного газа): Повышение давления природного газа с использованием компрессора. Источник: ГОСТ Р 53521 2009: Переработка природного газа. Термины и определения оригинал документа … Словарь-справочник терминов нормативно-технической документации
компримування — компримирование gas compression *Komprimieren, Verdichten, Gaskomprimieren, Gasverdichten – підвищення тиску газу з допомогою компресора. К. – одна з основних операцій при транспортуванні вуглеводневих газів по магістральних трубопроводах, їх… … Гірничий енциклопедичний словник
Газоперерабатывающий завод — (ГПЗ) (a. gas processing plant; н. Gasverarbeitungswerk; ф. usine а traitement du gaz; и. planta de elaboration de gas) пром. предприятие, производящее из природных и попутных нефт. газов технически чистые индивидуальные углеводороды и их … Геологическая энциклопедия
Рекуперация (обработка сырья) — У этого термина существуют и другие значения, см. Рекуперация. Рекуперация процесс улавливания и возвращения в рабочий цикл сырьевых материалов и полупродуктов. Содержание 1 Основные сведения 2 Применяемое оборудование … Википедия
сжатие — стягивание, сокращение, свертывание, урезание, свертка, сплющивание, стискивание, архивирование, усадка, пожимание, контракция, коллапс, сдавление, сплющенность, сжатость, уплотнение, архивация, сдвигание, съеживание, спазм, прессовка, стеснение … Словарь синонимов
Газоперерабатывающий завод ГПЗ — ► gas refinery Промышленное предприятие, производящее из природных и попутных нефтяных газов технически чистые индивидуальные углеводороды и их смеси, сжиженные газы, гелий, серу и сажу. На ГПЗ осуществляются очистка газа от сернистых соединений… … Нефтегазовая микроэнциклопедия
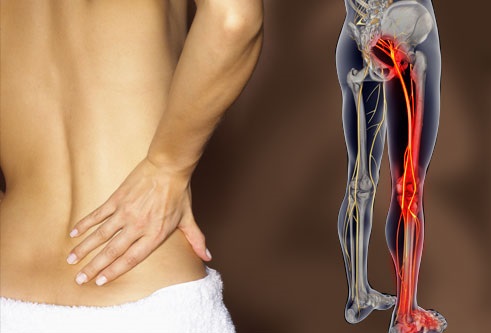
Компремирована что это в медицине
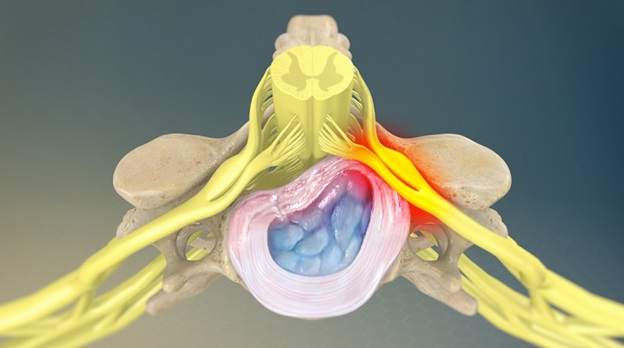
В настоящее время сужение позвоночного канала, вызываемое такими образованиями, как грыжи дисков и секвестры, обычно не относятся к стенозу. Стенозом называют длительный хронический процесс, ведущий к сужению позвоночного канала. Обычно этот процесс обусловлен наличием плотных, пропитанных солями кальция грыж дисков, связок, остеофитов, а также гипертрофией межпозвонковых суставов, за счет хронического травмирования, воспаления. При стенозе позвоночного или корешкового канала вместимость костно-фиброзного футляра позвоночника не соответствует содержащимся в нём нервно-сосудистым образованиям, таким образом нарастает хроническая ситуация сдавления, нарушения крово- и ликворообращения, наблюдается механическое воздействие на нервные структуры, что проявляется своеобразной клинической картиной.
Стеноз диагностируют, по данным различных авторов, у 5–65,2% больных с длительно существующими дегенеративными процессами в поясничном отделе позвоночника. С этой точки зрения можно стеноз рассматривать как одну из конечных стадий дегенеративно-дистрофических процессов в позвоночнике.
По анатомическим критериям различают:
По этиологии различают:
Причины возникновения приобретенного стеноза различны. Основными причинами являются: оссифицированные грыжи межпозвонковых дисков; деформирующий спондилоартроз с гипертрофией межпозвонковых суставов и образованием краевых остеофитов (костные разрастания) вокруг диска; гипертрофия и оссификация задней продольной связки (наиболее часто над выпавшим секвестром межпозвонкового диска; гипертрофия и оссификация желтой связки, болезнь Форестье (диффузный идиопатический гиперостоз ревматоидной природы); болезнь Бехтерева (анкилозирующий спондилоартроз); спондилолистез дегенеративно-дистрофического генеза (чаще LIII и LIV позвонков); ятрогенный стеноз (образование субарахноидальных спаек после введения медикаментов или контрастного вещества в просвет позвоночного канала, «стальной стеноз», развивающийся вследствие внедрения металлических конструкций в просвет позвоночного или радикулярного канала; «постламинэктомическая фиброзная мембрана»).
Остеохондроз, осложнённый грыжей диска, по мере его прогрессирования приводит к развитию сегментарного стеноза позвоночного и корешкового каналов. В стадии нестабильности позвоночника (позвонки сползают по отношению друг к другу) стеноз является динамическим. Если исходные размеры канала достаточные, то рестабилизация (восстановления правильного расположения) позвоночного сегмента ликвидирует клинические проявления. Множественное поражение дисков, суставов и связок при первичном остеоартрозе у лиц пожилого возраста приводит к полисегментарному стенозу. Спондилоартроз и боковые грыжи дисков обуславливают избирательное стенозирование корешкового канала. При спондилоартрозе и первичном остеоартрозе поражение возникает, как правило, на нескольких уровнях. Если между зонами стеноза расположены участки нормального позвоночного канала, формируется прерывистый стеноз. Поясничный стеноз наиболее часто отмечается на уровне позвонков LII–LIV.
Современная концепция развития поясничного стеноза у большинства больных с дегенеративными процессами объясняет его как результат сегментарной нестабильности. Дегенерация межпозвонкового диска приводит к нестабильности позвоночного двигательного сегмента, затем — к повреждению или перерастяжению суставных капсул. Нестабильность межпозвонкового диска и суставных капсул приводит к полной нестабильности позвоночного сегмента, которая проявляется постоянными движениями между двумя позвонками, превосходящими физиологические пределы. Это ведет к перерастяжению связок, которые в норме ограничивают движения (суставных капсул, задней продольной связки, желтых связок). Ограничение такого перерастяжения происходит за счет оссификации и гипертрофии связок, образования остефитов в местах их прикрепления, гипертрофии суставов. Оссифицированные и гипертрофированные связки, гипертрофированные суставы внедряются в позвоночный канал и межпозвонковые отверстия. Возникает их сужению. Сужение «костного кольца» канала ведет к гемодинамическим нарушениям (ишемии корешков конского хвоста, локальной венозной и ликворной гипертензии). Компрессия корешков конского хвоста спинного мозга проявляется рефлекторными нарушениями, морфологическими изменениями нервной ткани и неврологическим дефицитом.
Стеноз позвоночного канала классифицируют с учетом его клинических проявлений. Выделяют такие виды стеноза:
По темпу развития неврологических проявлений различают:
Неврологические проявления стеноза могут быть преходящими, умеренными и выраженными, а также с нарушением проводимости спинного мозга или корешков конского хвоста спинного мозга.
Неврологические проявления стеноза позвоночного канала зависят от стадии развития заболевания. В начальной стадии они характеризуются преобладанием субъективных симптомов в виде боли, парестезий, преходящих двигательных нарушений. Неврологические признаки поражения нервной системы слабо выражены либо отсутствуют. Их обнаруживают, как правило, лишь в поздней стадии заболевания в связи с развитием компрессионно-ишемической радикуломиелопатии или даже синдрома поперечного поражения спинного мозга.
Первое место по частоте, специфичности и диагностической значимости занимает синдром неврогенной перемежающейся хромоты, отмечающийся у большинства больных независимо от локализации стеноза. Основным патогенетическим механизмом этого синдрома, кроме уменьшения объёма позвоночного канала и чисто механического сдавления, является временная ишемия спинного мозга или его корешков, развивающаяся вследствие ангиоспазма, венозной и ликворной гипертензии в позвоночном или корешковом канале. Ишемия усиливается в вертикальном положении (в положении стоя во время ходьбы). Причиной одного из основных проявлений стеноза — обострения симптоматики при движении — является возникающая при ходьбе сегментарная ротация, приводящая к ещё большему сужению стенозированного канала и ухудшению кровоснабжения спинного мозга и его элементов. Появление симптомов характерно в положении стоя, при ходьбе и разгибании позвоночника, а также уменьшение их выраженности при сгибании позвоночника и наклоне вперёд, в положении сидя на корточках.
Наиболее распространённой жалобой больных с поясничным стенозом является постоянная боль в пояснице, которая отдает в одну или обе нижние конечности. Люмбоишиалгия имеет прогрессирующе, ремиттирующее течение. Боль сопровождается дизестезиями (неприятные разнообразные болевые ощущения), чувством жара или холода в конечностях. У некоторых больных возникает стреляющая боль в нижних конечностях, отмечается кратковременная слабость в них. В дальнейшем присоединяется синдром одно- или двусторонней нейрогенной перемежающейся хромоты. Вначале боль при ходьбе возникает только в одной ноге (стадия односторонней перемежающейся хромоты). Диффузный характер боли и отсутствие объективных симптомов повреждения корешков позволяют расценивать это состояние как перемежающуюся ишиалгию или люмбоишиалгию. В развёрнутой стадии заболевания симптомы перемежающейся хромоты становятся двусторонними и часто асимметричными. Нарастают тяжесть и продолжительность приступа, присоединяется постуральная слабость в ногах, пациенты не могут стоять прямо — ортостатический или постуральный вариант “перемежающейся хромоты конского хвоста”. Иногда интенсивность болей столь велика, что заставляет больного не только остановиться, но и лечь. Для купирования хромоты больному необходимо принять специфическую позу с наклоном туловища вперёд и лёгким сгибанием нижних конечностей в тазобедренных суставах. Постуральный компонент боли обусловлен изменением анатомических параметров позвоночного канала при движении. При разгибании позвоночника уменьшается площадь и сагиттальный размер канала. Размер межпозвонкового отверстия уменьшается на 15%. При сгибании увеличивается площадь и сагиттальный размер позвоночного канала. Размер межпозвонкового отверстия увеличивается на 12% по сравнению с нейтральным положением поясничного отдела позвоночника.
Наличие постоянных двигательных, рефлекторных или чувствительных нарушений свидетельствует о развитии синдрома компрессии конского хвоста. По мере прогрессирования заболевания появляются асимметричная гипотрофия мышц, снижение рефлексов, чувствительности, гипестезия полирадикулярного или псевдополиневритического типа. В поздней стадии заболевания возникают нарушения функции тазовых органов — нейропатический мочевой пузырь (недержание мочи или задержки мочеиспусканя, наличие остаточного объема мочи), недержание кала. Недержание мочи особенно выражено при ходьбе, после длительного пребывания на ногах или при физической нагрузке. Изредка оно может быть моносимптомом.
Латеральные стенозы проявляются болевым корешковым синдромом. В большинстве случаев боль имеет чёткую локализацию и ограничена зоной корешковой иннервации. В дальнейшем присоединяются чувствительные расстройства по корешковому типу. Нередко боль и нарушение чувствительности сочетаются с парезами определённых групп мышц и снижением или выпадением рефлексов. По мере прогрессирования заболевания нарастают признаки монорадикулярного дефицита.
Множественный стеноз корешковых каналов закономерно приводит к своеобразному синдрому перемежающейся хромоты в сочетании с болезненными судорогами в больших группах мышц, в которых, как правило, наблюдаются фасцикулярные подёргивания, особенно после небольшой физической нагрузки. Болезненные судороги — своеобразные, но малоизвестные проявления стеноза позвоночного канала. Их относят к пароксизмальным нарушениям функций периферических нервов и спинного мозга. Судороги, захватывающие отдельные группы мышц (например, икроножные, подколенные, приводящие мышцы бедра, четырёхглавые и ягодичные мышцы) при поясничном стенозе могут быть одно- или двусторонними, чаще тонического или тонико-клонического характера. Реже отмечаются миоклонии.
Для диагностики стеноза применяют следующий алгоритм обследования больных:
Выраженность неврологических нарушений по данным электронейромиографии, скорости проведения импульсов по нервам нижних конечностей.
Сцинтиграфию применяют для диагностики активного воспалительного процесса в суставах при спондилоартрозе, болезни Бехтерева, Форестье и аутоиммунных артритах.
При выборе тактики лечения целесообразно пользоваться следующим алгоритмом. При относительном стенозе и невыраженной неврологической симптоматике применяют консервативное лечение. Назначают нестероидные противовоспалительные препараты, дегидратирующие, средства, сосудистые препараты. Возможно также применение биостимуляторов.
При относительном стенозе и выраженной неврологической симптоматике, как правило, показано оперативное вмешательство.
При абсолютном стенозе обязательно проводят оперативное вмешательство. При решении вопроса проведения оперативного вмешательства учитывают наличие таких проявлений, как боль в нижних конечностях и двигательные нарушения при ходьбе.
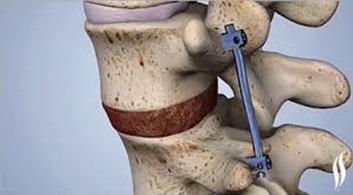
Моносегментарный стеноз требует проведения ламинэктомии и фасетэктомии на уровне поражённого сегмента. Больным с односторонними неврологическими проявлениями может быть произведена щадящая декомпрессия с обязательной резекцией медиальной части дугоотросчатых суставов и удалением дополнительных мягкотканных компремирующих компонентов (протрузий и грыж межпозвонковых дисков, гипертрофированной жёлтой связки, оссифицированной задней продольной связки и т.д.). Латеральные стенозы и обусловленные ими корешковые синдромы устраняют путём фасетэктомии, фораминотомии.
Таким образом, в настоящее время в хирургическом лечении стеноза поясничного отдела позвоночника применяют следующие вмешательства:
Хирургическая тактика и выбор оперативного вмешательства
При латеральном стенозе, в основном вызванном гипертрофическим артрозом межпозвонкового сустава, показана «прицельная» задняя декомпрессия латерального рецесуса (интерламинэктомия, медиальная фасетэктомия). Такие операции были проведены 21% больных со стенозом.
При комбинированном стенозе показана «прицельная» передняя и задняя декомпрессия латерального рецесуса (интерламинэктомия, медиальная фасетэктомия, дискэктомия, остеофитэктомия), которая была проведена нами 42% больным. В основном это были стенозы, развивающиеся вследствие гипертрофического артроза межпозвонкового сустава (в сочетании с оссифицированными грыжами и остеофитами, оссификацией задней продольной связки).
Больным с центральным стенозом позвоночного канала на нескольких уровнях при наличии явлений прогрессирующей радикулопатии средней или тяжелой степени показана декомпрессионная ламинэктомия (F.M. Phillips и соавт., 2002). Такую операцию применяют в 20% случаев. В основном это стенозы с оссификацией задней продольной связки центрально на многих уровнях.
Больным с центральным стенозом позвоночного канала на нескольких уровнях в сочетании со стенозом латеральных рецесусов показана декомпрессионная ламинэктомия в сочетании с медиальной фасетэктомией. Эту операцию применяют в 11% случаев. В основном это стенозы с оссификацией задней продольной связки центрально на многих уровнях в сочетании с многоуровневым гипертрофическим артрозом межпозвонковых суставов, где невозможно выполнить интерламинэктомию и медиальную фасетэктомию всех пораженных суставов из за их большого количества.
Декомпрессия дурального мешка и корешков в сочетании с фиксацией позвонков показана больным с поясничным стенозом и нестабильностью. Стабилизирующие вмешательства при стенозе позвоночного канала производят гораздо чаще.
Корешковый синдром поясничного отдела
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
Паттерны боли
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Зачем и как долго необходимо носить компрессионный трикотаж после инвазивного лечения хронических заболеваний вен?
Компрессионная терапия является неотъемлемым компонентом лечения хронических заболеваний вен (ХЗВ), а также важным вспомогательным средством при выполнении инвазивных манипуляций, в частности комбинированной флебэктомии, эндовазальной лазерной и радиочастотной облитерации вен, склеротерапии. В то же время, необходимость, а также сроки применения компрессионной терапии после инвазивного вмешательства на венозной системе не до конца ясны как пациентам, так и некоторым практикующим врачам. Мы в своей практике сталкиваемся с широким спектром разнообразных рекомендаций в отношении того, каким образом и как долго использовать компрессионную терапию после вмешательства. При этом преписания варьируют от применения бинтов на протяжении 1-2 дней после манипуляции до условно пожизненного ношения компрессионного трикотажа. Поэтому мы решили осветить вопрос применения адъювантного компрессионного лечения после выполненного вмешательства на венозной системе с позиций доказательной медицины.
Выбор характера компрессионного воздействия и продолжительности его использования определяется двумя основными факторами: видом вмешательства и сохранением объективных и субъективных признаков венозной недостаточности.
Основным показанием к пролонгированному использованию эластичной компрессии является сохранение объективных признаков венозной недостаточности после выполненной операции (клинические классы ХЗВ по СЕАР С3 и далее). К сожалению, хирургическая ликвидация рефлюкса крови не всегда приводит к полноценному исчезновению признаков венозной недостаточности. Поэтому, если у пациента после операции сохраняются преходящие или постоянные отеки нижних конечностей, трофические нарушения, в особенности зажившая трофическая язва, то в этом случае необходима эластичная компрессия трикотажем 2-3 класса (23-32 и 34-46 мм рт. ст. ) на протяжении всего периода сохранения симптомов (например, ортостатические отеки, связанные с особенностями труда) или условно-пожизненно (при зажившей трофической язве).
В том случае, когда вмешательство выполняется при легких формах ХЗВ (С1-2) или приводит к полной ликвидации объективных признаков венозной недостаточности (при ХЗВ С3), в постоянном применении компрессионного трикотажа нет никакой доказанной необходимости. В такой ситуации компрессия оказывает лишь дополнительные положительные эффекты, улучшая эстетические и функциональные результаты инвазивного лечения, а также предотвращая развитие осложнений.
Компрессия после флебэктомии
В необходимости эластичной компрессии после выполнения полноценного хирургического лечения нет никаких сомнений. В данной ситуации она обеспечивает остановку кровотечения в зоне разрушенных подкожных вен, что предотвращает образование обширных внутрикожных кровоизлияний и гематом, снижает интенсивность болевого синдрома, а также является средством для профилактики тромбоза глубоких вен.
На сегодняшний день существуют три основных разновидности компрессии после флебэктомии:
Компрессия после эндовазального лечения
На сегодняшний день представления о механизмах действия эндовазальной лазерной и радиочастотной облитерации подкожных вен исключают необходимость использования компрессионной терапии. Проведенные исследования показали, что при изолированном вмешательстве на стволе БПВ или МПВ (без одномоментной флебэктомии или склеротерапии) применение эластичной компрессии не влияет на интенсивность болевого синдрома, эффективность и безопасность проведения процедуры ( 2013). В то же время, при сочетании ЭВЛК с минифлебэктомией интенсивность болевого синдрома оказывается выше у пациентов, продолжающих использовать компрессионный трикотаж на протяжении 3-х и более суток после процедуры по сравнению с теми, кто прекращает ношение трикотажа (Мазайшвили 2012).
Таким образом, изолированное применение современных эндовазальных методик само по себе не требует использования эластичной компрессии. Потребность в трикотаже и срок его использования определяются другими инвазивными вмешательствами, выполняемыми одновременно с ЭВЛК или РЧО (минифлебэктомия, склеротерапия), а также наличием объективных признаков венозной недостаточности, которые нуждаются в лечении (отек, трофические нарушения и пр. ).
Компрессия после склеротерапии
Таким образом, после склеротерапии ретикулярных вен и телангиоэктазий мы рекомендуем использование трикотажа с давленым 23-32 мм рт. ст. круглосуточно на протяжении 3-х дней и далее ежедневно до 1 месяца.
После склеротерапии варикозных притоков, перфорантных вен или подкожных стволов мы рекомендуем круглосуточную компрессию на протяжении 7 дней и далее ежедневную на протяжении 2-х месяцев.
К сожалению, данные рекомендации имеют наименьшую доказательную силу и в большей степени основаны на личном опыте.
Статья добавлена 9 ноября 2015 г.