коронарные нарушения что это такое
Коронарная недостаточность
Коронарная недостаточность – что это такое
Также коронарная недостаточность сердца может протекать в:
Причины коронарной недостаточности
Коронарная недостаточность может возникнуть в результате двух причин, приводящих к нарушению нормального движения крови по артериям:
Изменение тонуса артерий
Спазм сосудистой стенки и уменьшение тонуса артерий могут являться следствием повышенного выброса адреналина. Так, например, при сильном стрессе, который многие описывают фразой «сердце сжалось в груди», наблюдается временная нехватка кислорода. Она легко компенсируется повышенной частотой сердечных сокращений. В результате кровоток возрастает, приток кислорода значительно увеличивается, настроение и самочувствие человека могут даже на время улучшиться.
В кратковременной стрессовой ситуации нет ничего страшного. Напротив, она может рассматриваться в качестве тренировки, позволяющей уменьшить чувствительность коронарных сосудов к спазму (профилактика ишемической болезни сердца).
Однако, если стресс затягивается, наступает фаза декомпенсации. Это значит, что клетки мышечной ткани расходуют весь запас энергии. Сердце начинает биться медленнее, уровень углекислого газа повышается, а тонус артерий снижается. Замедляется и кровоток в коронарных артериях.
Как результат, обмен в сердечной мышце нарушается. Отдельные ее части могут даже омертветь (некроз). Образовавшиеся некротические очаги известны под распространенным названием «инфаркт миокарда».
Уменьшение просвета артерий
Просвет коронарных артерий уменьшается по причине нарушения нормального состояния их внутренней оболочки или из-за перекрытия кровотока образовавшимся тромбом (атеросклеротическая бляшка, кровяной сгусток). Возникновению патологии способствуют следующие факторы:
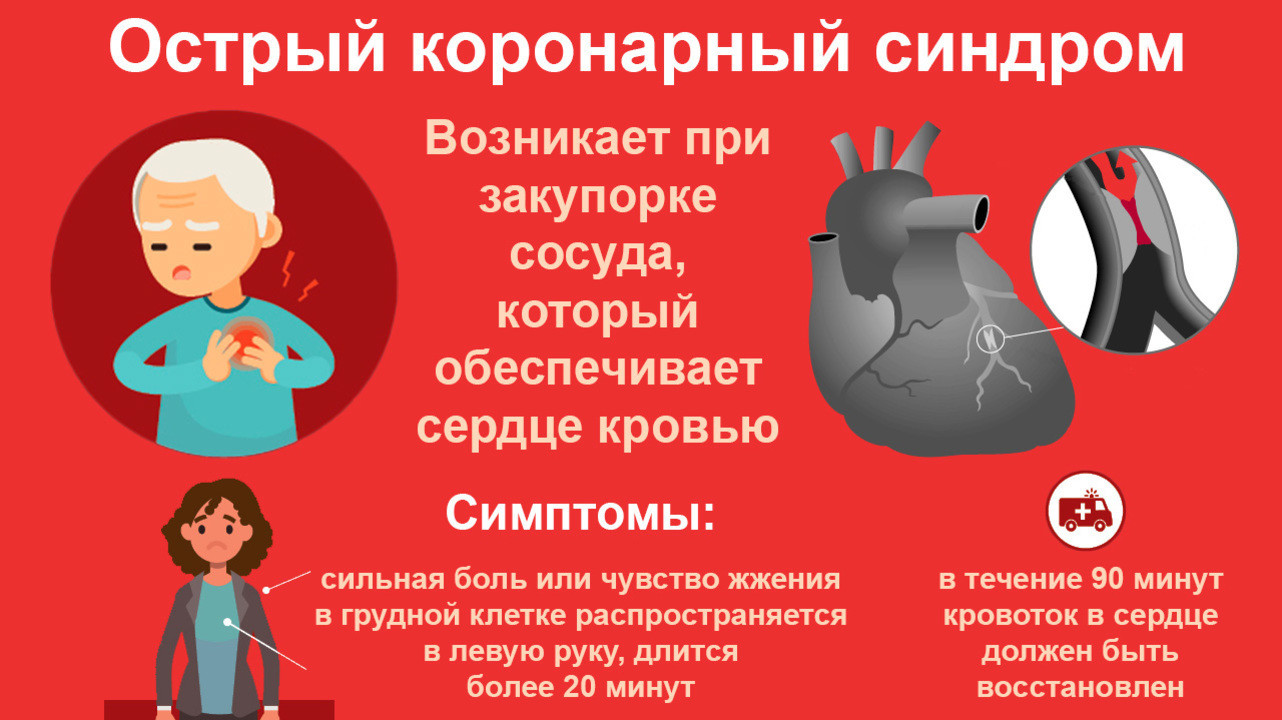
Симптомы хронической и острой коронарной недостаточности сердца
Среди главных признаков синдрома коронарной недостаточности:
Симптоматика усугубляется после выполнения физической работы, переедания, подъема по лестнице, эмоциональных переживаний (паника, испуг). Также она может обостряться в стадии покоя.
У некоторых больных коронарной недостаточностью возникают:
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика коронарной сердечной недостаточности
В большинстве случаев уже при визуальном осмотре больного врач может заподозрить развитие острой коронарной недостаточности. Но для подтверждения диагноза необходимо не только учесть совокупность клинических признаков, обусловленных коронарной недостаточностью, но и провести диагностическое обследование, которое включает в себя:
Лечение коронарной недостаточности
До приезда бригады скорой медицинской помощи больному необходимо оказать первую помощь:
Пациентов с коронарной сердечной недостаточностью обязательно госпитализируют, так как риск внезапной смерти при данном заболевании всегда высок.
Лечение коронарной недостаточности в условиях стационара
Во время лечения острой коронарной недостаточности в больнице обычно проводятся:
Лечение хронической коронарной недостаточности
При лечении хронической формы коронарной недостаточности, если состояние больного резко ухудшится, могут использоваться все вышеописанные методы и операции. При хорошем самочувствии пациента обычно проводятся процедуры:
Опасность коронарной недостаточности
Коронарная недостаточность может привести к двум угрожающим жизни состояниям:
Учитывая симптомы заболевания, врачи могут определить, насколько высок риск внезапной коронарной смерти (наступает в течение шести часов с момента начала сердечного приступа).
Высокий риск летального исхода – если присутствует любой из следующих признаков:
Средний риск внезапной смерти при коронарной недостаточности ставится, если наблюдает любой из симптомов:
Низкий риск внезапной смерти можно предположить при следующей симптоматике:
Группа риска по развитию сердечной коронарной недостаточности
Наиболее часто сердечная коронарная недостаточность диагностируется у людей:
При сочетании нескольких факторов риска вероятность образования тромбов значительно повышается. Это значит, что исключить на 100% в будущем у больного наступление внезапной коронарной смерти нельзя.
Профилактика коронарной недостаточности сердца
Чтобы минимизировать риск возникновения коронарной сердечной недостаточности, необходимо:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Коронарная недостаточность
Коронарная недостаточность
Самые тяжелые заболевания сердца обусловлены структурными дефектами и недостаточным кровоснабжением миокарда. Так, коронарная недостаточность является наиболее распространенной причиной развития ишемической болезни сердца и инфаркта миокарда. Большинство форм патологии характеризуется прогрессирующим течением и длительным развитием. Несвоевременное лечение чревато формированием необратимых изменений в сердце.
Что такое коронарная недостаточность?
В медицинской литературе коронарной недостаточностью называют любое состояние, при котором возникает частичное или полное нарушение кровотока в сосудах сердца. Постепенное ухудшение доставки питательных веществ и кислорода к клеткам сердца становится причиной развития ишемической болезни. К основным причинам болезни относят атеросклеротические изменения сосудов и воспалительные процессы.
Коронарные артерии являются частью большого круга кровообращения, берущего свое начало от левого желудочка сердца. Эти кровеносные сосуды непрерывно обеспечивают мышечные клетки органа компонентами, необходимыми для поддержания насосной функции. Даже кратковременная блокировка кровотока в коронарных артериях может стать причиной инфаркта миокарда и остановки сердца. В большинстве случаев сужение просвета в сосудах сердца прогрессирует в течение длительного времени, поэтому необратимые изменения в миокарде возникают не сразу. Внезапная коронарная недостаточность является достаточно редкой формой болезни.
Врачебная практика показывает, что коронарная недостаточность может развиваться даже в течение нескольких лет. В первые годы, как правило, преобладает бессимптомное течение, поскольку клетки миокарда все еще получают достаточное количество кислорода и питательных веществ. Выраженные симптомы и тяжелые осложнения являются признаком поздней стадии заболевания. Также по мере прогрессирования болезни коронарных артерий значительно увеличивается риск возникновения инфаркта миокарда.
Причины возникновения
Точную причину возникновения болезни не всегда удается выяснить. Предполагается, что коронарная недостаточность формируется под влиянием множества патологических факторов. Особое значение имеет образ жизни пациента, поскольку атеросклероз является возможным последствием неправильного питания и наличия вредных привычек.
Основные причины и факторы риска:
Зачастую коронарная недостаточность является осложнением первичных патологий сердечно-сосудистой системы.
Симптомы и признаки
Симптоматика зависит от причины возникновения патологии и степени нарушения кровоснабжения миокарда. Изначально симптомы могут проявляться только во время физических нагрузок, когда высокая сердечная активность требует большего притока крови к миокарду. По мере уменьшения просвета коронарных артерий клиническая картина ухудшается, и симптомы возникают даже в покое. Другие заболевания сердца и сосудов могут отягощать симптоматику коронарной недостаточности.
У женщин нередко возникают менее типичные признаки сердечного приступа на фоне коронарной недостаточности. Болевые ощущения могут возникать не только в загрудинной области, но и в шее, нижней челюсти и пояснице. В редких случаях инфаркт не проявляет себя какими-либо симптомами.
Методы диагностики
Проблемами кровоснабжения сердца занимаются кардиологи и кардиохирурги. Во время приема врач спросит пациента о жалобах, изучит анамнез на предмет факторов риска и проведет физическое обследование. Метод аускультации позволяет обнаружить непостоянное сердцебиение, часто возникающее на фоне ишемической болезни сердца.
Дополнительные методы исследования:
Применение сразу нескольких методов обследования облегчает постановку окончательного диагноза. Ранняя коронарная недостаточность, симптомы которой часто не выражены, также легко обнаруживается с помощью различных ЭКГ-тестов и сканирования.
Способы лечения и профилактика
Лечение должно быть направлено на улучшение кровотока в коронарных артериях и предотвращение опасных последствий заболевания. Коронарная недостаточность сердца на поздних стадиях может стать причиной расстройства ритма сокращений миокарда, инфаркта и сердечной недостаточности, поэтому своевременное лечение положительно влияет на прогноз.
Таким образом, основной целью оперативного вмешательства является восстановление естественной анатомии коронарных артерий или создание обходного кровоснабжения сердца. Совмещение медикаментозных и хирургических способов лечения показывает наибольшую эффективность.
Следует учесть, что коронарная недостаточность, причины которой части связаны с первичными болезнями сосудов, поддается профилактике. Отказ от вредных привычек и жирной пищи, умеренные физические нагрузки и уменьшение массы тела являются главными способами предотвращения развития болезни. Раннее обращение к врачу при любых сердечно-сосудистых недугах помогает выявить недостаточность кровотока в сердце на стадии обратимых изменений.
Острая коронарная недостаточность
Одной из наиболее распространенных причин внезапной смерти является острый коронарный синдром, также известный как острая коронарная недостаточность. Поскольку именно это состояние приводит к инфаркту миокарда, мы хотим подробнее рассказать о том, почему оно может возникать и как его предотвратить.
Что это такое
Острая коронарная недостаточность (ОКН) – это нарушение работы сердечно-сосудистой системы, при котором сердечная мышца из-за нарушения кровоснабжения не получает достаточного количества кислорода.
Это состояние вызвано нарушением кровотока в венечных (коронарных) артериях. В профильной медицинской литературе чаще встречается определение «ОКС» (острый коронарный синдром), однако оба определения корректны. Сам термин «острый коронарный синдром» используется только как предварительный диагноз в момент поступления пациента в стационар, поскольку без диагностических исследований разграничить нестабильную стенокардию и инфаркт миокарда не представляется возможным.
При ОКН нарушается не только снабжение миокарда (сердечной мышцы) биологически необходимыми веществами и кислородом, но и отток накопившихся продуктов окисления. Это чревато ухудшением питания тканей миокарда и их отмиранием, что в конечном итоге может привести к тяжелым нарушениям ритма вплоть до остановки сердца.
Причины
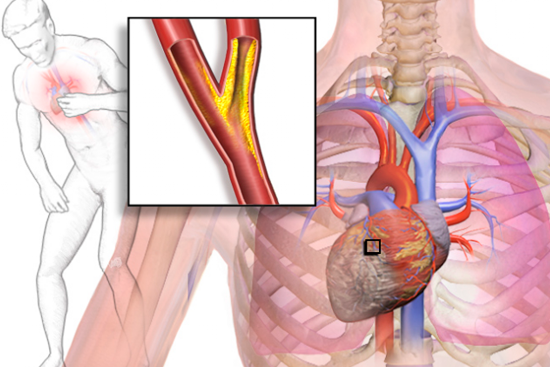
Главная причина развития ОКН – ухудшение пропускной способности коронарных сосудов (артерий, по которым кровь поступает к сердечной мышце). К этому приводит как спазм, так и сужение просвета сосуда тромбом или холестериновой бляшкой.
Еще одной причиной может стать разрушение атеросклеротической бляшки. Чем это может быть чревато? На первый взгляд, нет бляшки – нет проблемы. На практике все намного сложнее. Во-первых, бляшка не самоустраняется, а подвергается эрозии. Во-вторых, на поверхности разрыва образуется тромб, который и приводит к окклюзии (нарушению проходимости) артерии.
По данным исследования MILIS (Multicentre Investigation of the Limitation of Infarct Size) от 1990 года, существует несколько факторов, способных спровоцировать развитие ОКН:
Последний фактор из этого списка можно назвать наиболее весомым, поскольку стресс провоцирует ответ симпатоадреналовой системы. Механизм простой: при стрессе надпочечники вырабатывают адреналин, который учащает сердечные сокращения, но при этом одновременно сужает сосуды, в том числе и коронарные.
Следует также отметить, что в половине случаев ОКН развивается на фоне полного благополучия, когда ни один из перечисленных факторов не оказывает своего влияния.
Существует также теория, согласно которой к ОКН может привести инфекция, вызываемая хламидиями и хеликобактером. Воспалительная реакция, которая развивается как следствие инфекции, провоцирует воспаление атеросклеротической бляшки и ее повреждения. А так как нарушение целостности атеросклеротической бляшки приводит к образованию тромба, в современной клинической практике инфекционная теория получила достаточно широкое распространение.
Классификация
Базовая классификация ОКН выделяет две формы этой патологии:
1. Абсолютная. Возникает как следствие так называемых коронарогенных факторов, к числу которых относят стенозирующий атеросклероз, спазм и тромбоз коронарных артерий.
2. Относительная. Обусловлена действием некоронарогенных факторов: учащение сердечных сокращений и повышенная сократимость миокарда.
Проще говоря, абсолютная коронарная недостаточность – это следствие сужения просвета сосудов, отвечающих за кровоснабжение сердца, а относительная коронарная недостаточность – следствие повышенной потребности сердечной мышцы в кислороде, которую не в состоянии обеспечить даже здоровый кровоток.
Существует также классификация, основанная на изменениях, наблюдаемых при ЭКГ:
1. ОКН с подъемом сегмента ST:
1.1. Острый инфаркт миокарда (ОИМ) с зубцом Q
1.2. ОИМ без зубца Q
2. ОКН без подъема сегмента ST:
2.1. Нестабильная стенокардия
2.3. ОИМ без зубца Q
Симптомы
К типичным проявлениям ОКН относят:
Если острая боль за грудиной не проходит в течение нескольких минут, необходимо вызвать скорую помощь. За человеком нужно присматривать все время до приезда скорой. Если человеку трудно стоять, то можно посадить его с согнутыми коленями на пол, а голову и плечи нужно чем-то поддержать. Например, можно опереться на кресло.
Внезапная сердечная смерть
В большинстве случаев причиной становится именно ишемия, то есть местное нарушение кровоснабжения миокарда. А ведут к ишемии именно те причины, о которых мы уже говорили выше – сужение просвета коронарных сосудов вследствие спазма или образования атеросклеротических бляшек и тромбов. В группе риска состоят преимущественно мужчины среднего возраста, склонные к вредным привычкам (алкоголизм, курение) и пренебрегающие правилами здорового питания.
Можно ли избежать внезапной сердечной смерти? Да, но для этого необходимо будет нормализовать режим питания и отказаться от вредных привычек. В рационе должно быть как можно меньше животных жиров (жирные сорта мяса, сливочное масло, майонез и т.д.), а количество клетчатки следует увеличить.
От физических нагрузок отказываться нельзя. Напротив, они даже необходимы, но в умеренных количествах. Лучше всего подойдут аэробные тренировки – бег трусцой, ходьба на большие расстояния, плавание. Интенсивность нужно наращивать постепенно, не допускать перегрузок, которые вызывают ощутимое ухудшение самочувствия.
Как определить коронарную недостаточность?
Диагностические мероприятия начинаются с осмотра пациента и сбора жалоб. Помимо описанных в предыдущем разделе симптомов, врач обращает внимание на изменения, которые могут возникнуть при физикальном исследовании:
1. Пальпация. Врач прощупывает область сердца, определяя его сокращения. При ОКН верхушечный толчок может смещаться.
2. Перкуссия. Этот метод основан на простукивании: в проекции границ сердца звук будет более высоким. Обычно при ОКН расширяется левая граница сердца.
3. Аускультация. При помощи стетофонендоскопа врач выслушивает шумы, которые возникают при работе сердца как следствие нарушения кровотока. Для ОКН характерны систолические шумы в области верхушки сердца.
4. Измерение артериального давления. При ОКН давление повышается, однако если инфаркт уже произошел, оно может быть понижено.
Для ОКН характерен аритмичный учащенный пульс (от 90 ударов в минуту и выше). В качестве дополнительного диагностического критерия используется реакция пациента на подъязычный прием нитроглицерина: при ОКН эта мера позволяет ослабить и даже полностью устранить боли в области сердца. Если нитроглицерин не помогает снизить болевые ощущения, значит они возникли не в результате ОКН.
Для уточнения диагноза врач может назначить следующие исследования:
1. Общий анализ крови. При ОКН обычно изменений нет, однако если уже был инфаркт, отмечаются лейкоцитоз и повышенная СОЭ.
2. Биохимический анализ крови. Определяются такие биомаркеры некроза миокарда, как тропонин, МВ-фракция креатинфосфокиназы и миоглобин.
3. Коагулограмма. При помощи специальных тестов определяется показатели свертываемости крови. Исследование назначают для того, чтобы проверить вероятность закупорки сосуда тромбом.
4. ЭКГ. На электрокардиограмме врач видит, какие участки мышечной ткани сердца проводят импульсы лучше, а какие – хуже, что дает представление о расположении участков поражения. Также на ЭКГ определяется частота и ритмичность сердечных сокращений.
5. Эхокардиография. По сути, этот метод представляет собой УЗИ сердца и позволяет специалисту видеть, какие участки сердца отстают при работе из-за нехватки кислорода.
6. Коронарная ангиография. Малоинвазивный метод исследования, позволяющий исследовать состояние и степень сужения коронарных сосудов за счет введения контрастного вещества.
7. МРТ. Этот метод позволяет получить детальное трехмерное изображение сосудов и миокарда. При помощи МРТ определяются участки ишемии и некроза миокарда, а также атеросклеротические бляшки и тромбы в сосудах.
Первая помощь при обострении
Для начала необходимо обеспечить больному покой и доступ свежего воздуха. Положение – сидя или полулежа с опущенными ногами. Далее — нитроглицерин (1 таблетка под язык) и ацетилсалициловая кислота (1-2 таблетки, которые следует разжевать и запить стаканом воды). Затем необходимо вызвать скорую помощь.
В течение времени, которое пройдет до прибытия, следует наблюдать за самочувствием больного. При необходимости прием нитроглицерина и ацетилсалициловой кислоты можно повторить через 10-20 минут. По прибытии больного в стационар врач назначает комплекс диагностических исследований. На основании их результата определяется дальнейшая тактика лечения.
Заключение
Острая коронарная недостаточность, или острый коронарный синдром – это предварительный диагноз, который используется для обозначения состояния пациента до получения результатов диагностических исследований. ОКН сопровождается болью в области сердца, одышкой и повышенным потоотделением. Это состояние обусловлено спазмом или сужением просвета коронарных сосудов, в результате чего нарушается кровоснабжение сердечной мышцы. ОКН – жизнеугрожающее состояние, которое приводит к развитию инфаркта и нестабильной стенокардии.
Острый коронарный синдром, патофизиология и лечение

Ишемическая болезнь сердца (ИБС) — несоответствие между величиной коронарного кровотока (Qкор) и уровнем потребления миокардом кислорода (ПМО2), вследствие атеросклеротического стеноза, спазма или тромботической окклюзии коронарных артерий, приводящее к о
Ишемическая болезнь сердца (ИБС) — несоответствие между величиной коронарного кровотока (Qкор) и уровнем потребления миокардом кислорода (ПМО2), вследствие атеросклеротического стеноза, спазма или тромботической окклюзии коронарных артерий, приводящее к острой или хронической ишемии миокарда, его дисфункции, некрозу с развитием кардиосклероза (рис. 1).

.gif)
.gif)
.gif)
.jpg)