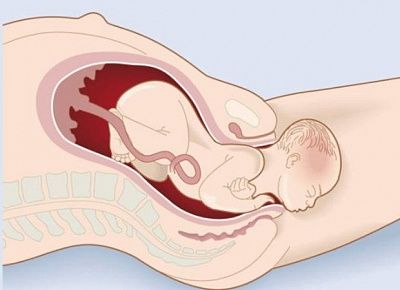
короткая шейка матки при беременности 32 недели к чему готовиться
Шейка матки во время беременности: какие могут быть изменения?
После зачатия ребенка в организме женщины начинают происходить множественные изменения, цель которых – сделать его вынашивание и рождение наиболее вероятными. Они проявляются на всех уровнях, начиная от анатомии половых органов и заканчивая обменом веществ и гормональным фоном. Одним из важных аспектов являются изменения шейки матки во время беременности. Не знающая о них женщина часто может принять происходящие с ней нормальные процессы за патологические и наоборот.
Шейка матки: строение и функции
Этот орган представляет собой нижний сегмент матки, через который проходит узкий цервикальный канал, соединяющий маточную полость и влагалище. Длина шейки в норме составляет 3-4 см, ее внешняя часть вдается в вагину и в местах соединения с ее стенками образует вагинальные своды, служащие своеобразным резервуаром для спермы. Влагалищный сегмент имеет куполообразную форму и покрыт многослойным плоским эпителием розового цвета. Цервикальный канал, напротив, выстлан цилиндрическим эпителием, имеющим более яркий оттенок. Окраска влагалищного сегмента шейки матки является одним из критериев ее здоровья.
В репродуктивной системе женщины этот орган выполняет сразу несколько важных функций:
Состояние шейки матки – важный диагностический показатель, позволяющий определить наличие беременности или различных патологий женской репродуктивной системы. Для этого гинеколог оценивает такие ее характеристики, как цвет, размер и консистенция влагалищной части, диаметр цервикального канала, положение относительно других половых органов (самой матки, влагалища и т. д.).
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Патологические изменения шейки матки
Таковыми изменениями являются все, выходящие за рамки принятой физиологической нормы. К наиболее распространенным из них относятся:
Также к аномальным и патологическим изменениям относятся травмы шейки матки, ее воспаления, инфекции, образования кист в железах цервикального канала и т. д. Если они напрямую не угрожают самой матери и ее плоду, не осложняют течение беременности, то их лечение откладывается до родоразрешения. Выжидательная тактика используется потому, что в период вынашивания организм матери особенно восприимчив к различным воздействиям, в том числе хирургическим и медикаментозным.
Выявление заболеваний шейки матки
Для определения наличия или отсутствия патологических изменений врач проводит скрининговое исследование шейки матки, включающее:
Также в рамках скринингового исследования может назначаться гистроскопия – визуальный осмотр шейки матки с помощью тонкого и гибкого инструмента, оснащенного камерой или оптической системой (гистроскопа). Он вводится непосредственно во влагалище и цервикальный канал, позволяет оценить цвет и толщину их слизистых, установить наличие полипов и других новообразований, размер шеечного просвета и т. д.
Совокупность этих методов дает врачам возможность определить общее состояние организма женщины и ее репродуктивной системы, своевременно выявить возможные патологии и осложнения. Тем самым повышается вероятность их успешного лечения, в том числе щадящими консервативными методами.
29-32 недели беременности
29-я неделя
Малыш
На 29 неделе беременности у малыша продолжает накапливаться жир под кожей, складочки и морщинки разглаживаются, и, как следствие, кожа становится более гладкой. Тело еще полностью покрыто пушковыми волосами, количество которых на данном этапе резко уменьшается. Зато на голове рост волос активизируется. 
Будущая мама
Женщины на 29 неделе своей беременности все так же испытывают дискомфорт, поскольку матка продолжает интенсивно расти. Особенно это ощущают органы, которые расположены с ней по соседству – мочевой пузырь, желудок, а также нижний отдел толстого кишечника. В процессе роста матки они смещаются и занимают довольно неудобное положение, которое может повлиять на их работу в дальнейшем. Именно поэтому на данном сроке женщины часто жалуются на ощущение тяжести после приема пищи, страдают от изжоги. Изжога возникает как последствие забрасывания в пищевод содержимого желудка и проявляется неприятным привкусом во рту, а также жжением внутри. В период беременности мышцы, которые отделяют пищевод от желудка, поддаются сильному воздействию гормонов и расслабляются. Это и создает подобную ситуацию. Перестроенное положение желудка только ухудшает сложившуюся ситуацию. Полностью избавиться от этого состояния невозможно. Конечно, после родов эта проблема решится сама собой, но, чтобы хоть как-то помочь себе, женщине следует питаться часто, но небольшими порциями. При этом важно тщательно пережевывать пищу. Такие простые правила помогут снизить риск появления изжоги после приема пищи.
Кроме того, на 29 неделе будущие мамы отмечают учащенное мочеиспускание, которое в большинстве случаев будет сопровождать их до самых родов. Частые позывы возникают из-за быстро прогрессирующего давления на мочевой пузырь. Нередки в этот период и ложные позывы. Это ситуации, когда мочевой пузырь еще не наполнен, но мозг уже послал сигнал о необходимости мочеиспускания. В таких случаях мочеиспускание вовсе не происходит или же проходит в минимальном количестве. Во время беременности частое и абсолютно безболезненное мочеиспускание не является признаком какого-то заболевания. Однако если к этому процессу присоединяются такие симптомы, как боль, появления мутной мочи, следует немедленно сообщить об этом своему лечащему врачу, который сможет установить причину этих изменений и исключить или же подтвердить пиелонефрит.
30-я неделя
Малыш
30 неделя характеризуется интенсивным ростом массы мышц малыша. Он активно тренирует мускулатуру конечностей, совершает частые движения, ведь во время родов все группы мышц рук, ног, грудной клетки, а также спинки должны быть подготовлены. Во втором периоде родов или же при непосредственном рождении ребенка происходит активное сокращение матки, мышц брюшной стенки. Ребенок самостоятельно совершает движения. В этом ему помогает высокий тонус мускулатуры тела, который существенно облегчает продвижение по родовым путям, а также позволяет совершать поступательные движения. Также на этой неделе продолжается подготовка внутренних органов плода для внеутробной жизни. Грудная клетка малыша активно тренируется, расширяется и сжимается. Такие движения очень похожи на дыхательные. Легкие омываются околоплодной жидкостью, продолжается интенсивная выработка сурфактанта. Данное вещество обеспечивает нормальное легочное дыхание. Также можно отметить развитие альвеол. Эти пузырьки тканей легких необходимы для газообмена, ведь для выживания плода очень важно быть готовым к самостоятельному дыханию во время рождения. Стоит отметить, что роды на тридцатой неделе, которые обусловлены какими-либо причинами, дают высокие шансы на самостоятельное дыхание новорожденного, ведь легочная ткань уже зрелая и вполне готова выполнять свои функции.
Плод активно глотает амниотическую жидкость, тем самым сокращая органы ЖКТ и стимулируя работу печени, а также поджелудочной железы. Печень в организме любого человека выполняет важную функцию, очищая кровь, и уже на данном сроке беременности готова к полноценному функционированию. Формирование долек печени к тридцатой неделе практически завершено.
Околоплодные воды постоянно поступают и стимулируют почки к интенсивному функционированию: выработке мочи из жидкой части вод. Суточная норма мочи на данном сроке у ребенка может достигать 0,5 л.
Активная работа наблюдается и у поджелудочной железы, которая вырабатывает гормоны и ферменты из амниотической жидкости. Одним из самых важных является инсулин. В потенциале поджелудочная железа уже на этом сроке готова к полноценной работе и сможет снабдить организм новорожденного всем необходимым.
Таким образом, на тридцатой неделе внутренние органы плода смогут обеспечить его жизнедеятельность в случае родов. Хотя развитие их активно продолжается до самых родов.
Рост малыша равен 37-38 см, а масса тела составляет около 1 300-1 400 г.
Будущая мама
У будущей мамы на тридцатой неделе может проявиться активное набухание груди, а также выделение молозива. Этот секрет молочной железы – «первичное молоко» – довольно густой, имеет белый или же желтоватый оттенок. Выделение молозива может произойти на разном сроке, все очень индивидуально, но чаще всего это случается после 30-й недели беременности. Если вы обнаружили у себя такие выделения, то это означает, что ваш организм активно готовится к предстоящей лактации. В первые несколько дней после рождения ребенка молозиво из организма женщины будет выделяться очень активно вплоть до появления грудного молока.
Плод во время беременности сам стимулирует выработку молозива. Его надпочечники продуцируют специальный гормон, который при взаимодействии с гормонами плаценты активирует выработку пролактина. Пролактин является гормоном гипофиза матери, который отвечает за выработку молока после родов.
На 30 неделе беременности женщина получает листок временной нетрудоспособности, а также проходит процедуру оформления декретного отпуска, продолжительность которого составляет всего 140 дней.
31-я неделя
Малыш
На 31 неделе своей внутриутробной жизни плод весит 1 500-1 600 г и имеет рост 39-40 см. Этот срок характеризуется продолжением развития нервной системы. Головной мозг растет с высокой интенсивностью, извилины углубляются, увеличивается площадь поверхности коры. Мозг, а также его отделы, благодаря нервным связям функционируют как одно целое. У малыша периоды сна и активности уже четко сменяются. Сон, как и прежде, занимает большую часть времени. Стоит отметить, что ребенок во время сна закрывает глаза, а в период активности открывает. Веки развиты настолько хорошо, что плод уже может на данном этапе моргать, распахивать и закрывать глаза, жмуриться и даже прищуриваться. Попадание на живот яркого света заставляет малыша зажмуриваться, что свидетельствует о хорошем уровне развития его нервной системы.
Будущая мама
На начальных этапах гестоз может протекать вообще бессимптомно, поэтому беременная женщина может вовсе не заметить изменений, чувствовать себя прекрасно. Именно поэтому важно постоянно посещать врача, который сможет уже по анализам определить наличие позднего токсикоза. Гестоз является одной из главных причин осложнений как у матери, так и у ее ребенка. Он может спровоцировать задержку развития плода, гипоксию, негативно повлиять на работу почек, системы сосудов и сердца, а также печень женщины.
Гестоз в легкой степени проявляется в виде отеков. Его можно откорректировать с помощью нормализации водно-солевого обмена. Врач может назначить беременной специальные диеты, а также препараты, которые помогут справиться с этим состоянием.
Гестоз в средней или же тяжелой степени (нефропатия, преэклампсия и эклампсия) требует срочной госпитализации. В условиях стационара проводится интенсивная терапия. Нефропатия у будущей мамы проявляется не только в виде отеков, но и повышенным давлением, а также появлением в моче белка, который обнаруживается при сдаче анализов.
Активное прогрессирование гестоза может вызвать тяжелую степень нефропатии, которая плавно перетекает в преэклампсию. Данное состояние проявляется не только отеками, высоким давлением, белком в моче, но и нарушениями кровообращения в мозге. Женщины отмечают частые головокружения, болевые ощущения, а также тошноту, рвоту, изменение рефлексов.
Гестоз на самой тяжелой стадии (эклампсия) характеризуется проявлением судорожных припадков, которые могут стать причиной комы. Именно поэтому для беременной важно обнаружить признаки гестоза еще на ранних стадиях, чтобы избежать нарастания симптомов, которые в дальнейшем могут привести к необратимым последствиям.
32-я неделя
Малыш
Данная неделя беременности – это важный этап в развитии иммунитета плода, в крови которого происходит резкое увеличение собственных иммуноглобулинов. Эти вещества защищают ребенка от инфицирования. На момент родов уровень иммуноглобулинов сильно возрастет под воздействием проникновения в организм ребенка иммуноглобулинов матери. Последние недели беременности характеризуются отменной проницаемостью плацентарного барьера, поэтому защитные клетки из организма матери легко переходят в кровь малыша.
На данной неделе беременности ребенок весит около 1 700-1 800 г, а длина его тела составляет 41-42 см. Стоит также отметить, что его черты лица приближаются к виду новорожденного, округляется личико, разглаживаются морщинки, волосы на голове активно подрастают. Равномерное распределение жира под кожей позволяет ребеночку сменить цвет кожи с ярко-красного на розовый.
Накопление подкожного жира очень важно для термогенеза. Этот процесс необходим для постоянного поддержания температуры тела на одном уровне. У взрослого человека эти процессы контролируются специальными центрами терморегуляции в головном мозге. На момент рождения ребенок еще не в состоянии полностью обеспечить терморегуляцию, поэтому для него так важно наличие подкожного жира для поддержания необходимой температуры тела.
Будущая мама
Третий триместр беременности может проявляться болями в области спины, лобка, а также коленных, тазобедренных суставов. Также может возникать ощущение распирания костей таза, боли. Такие явления присутствуют у многих беременных, поскольку изменяется центр тяжести, смещается позвоночник (за счет роста живота). На 32 неделе организм женщины уже активно подготавливается, вырабатывается гормон плаценты – релаксин, который отвечает за расслабление связок, делает таз податливым во время родов и обеспечивает тем самым максимально легкое и комфортное продвижение ребенка по родовым путям. Слишком большое количество этого гормона является причиной болезненных ощущений и разбалтывания связок. Именно поэтому женщинам в положении рекомендованы регулярные физические нагрузки в виде пеших прогулок, йоги, фитнеса, а также плавания. Сильные мышцы смогут удерживать позвоночник, а также позволят снизить дискомфорт в области поясницы и болевые ощущения. Врачи рекомендуют носить женщинам бандаж, спать на боку, чтобы избежать значительных нагрузок на спину. Также не будут лишними специальные приспособления (подушки, валики), которые позволят будущей маме полноценно отдохнуть ночью, занять удобную позу, которая поможет расслабить мышцы спины и ног.
Истмико-цервикальная недостаточность
Истмико-цервикальная недостаточность (ИЦН) основная причина невынашивания беременности во втором триместре.
Под истмико-цервикальной недостаточностью понимают несостоятельность круговой мускулатуры шейки матки в области внутреннего зева, что лишает плодное яйцо необходимой опоры в нижнем отделе матки.
Во время беременности ИЦН проявляется укорочением и размягчением шейки матки, раскрытием внутреннего зева. При увеличении давления на нижний сегмент матки с увеличением срока беременности плодные оболочки выпячиваются в расширенный цервикальный канал, инфицируются и разрываются. Прерывание беременности происходит после 12 недели и протекает с быстрым практически безболезненным изгнанием плода.
Различают органическую и функциональную ИЦН.
Органическая ИЦН возникает в результате травмы шейки матки (разрывы шейки в родах, травма в результате расширения во время выскабливания, конизация при лечении эрозии и др.).
Функциональная ИЦН возникает при гормональных нарушениях (гиперандрогения, гипоплазия матки, генитальный инфантилизм) и дисплазии соединительной ткани (врожденная недостаточность соединительной ткани).
Диагностика ИЦН вне беременности
Затруднена. Предположительный диагноз основывается на данных анамнеза и инструментальных методах исследования: при свободном прохождении через цервикальный канал расширителя Гегара № 6 на 18-20 день цикла, при средней ширине истмического отдела более 5 мм по данным УЗИ.
Диагностика ИЦН во время беременности.
Осмотр шейки матки в зеркалах, при влагалищном исследовании – наличие короткой и мягкой шейки матки, расположенной по проводной оси таза, расширение наружного зева.
В качестве мониторинга за состоянием шейки матки применяется трансвагинальная эхография.
При оценке шейки матки по данным ТВУЗИ учитывается, что:
Для своевременной диагностики ИЦН необходима динамическая оценка состояния шейки матки. УЗИ при подозрении на функциональный генез ИЦН проводят каждые две недели для решения вопроса о своевременной ее коррекции.
Лечение ИЦН
Основной вид терапии ИЦН во время беременности – хирургический. Хирургическая коррекция ИЦН проводится в период с 13 по 25 недели беременности. Оптимальный срок хирургического лечения – 15-19-ая недели. После наложения швов на шейку матки проводится осмотр шейки матки в зеркалах и взятие мазка каждые 2 недели. Швы снимают на 37-38 неделе беременности.
Нехирургическая коррекция предполагает использование акушерских пессариев. Обработку пессария проводят каждые 2-3 недели антисептическими растворами. Пессарии применяются только при укорочении или размягчении шейки матки, при подозрении на ИЦН, когда канал шейки матки закрыт, т.е. для профилактики его раскрытия. Возможно профилактическое применение акушерского пессария при высоком риске развития ИЦН. В плановом порядке пессарий удаляют при достижении срока беременности 37-38 недель.
Ведение беременности при истмико-цервикальной недостаточности
Все будущие мамочки желают, чтобы время ожидания появления на свет крохи проходило спокойно и не омрачалось появлением осложнений. Но к сожалению, около 15% беременных женщин сталкиваются во 2-3 триместрах с проблемой преждевременных родов или самопроизвольного аборта, причем в 40% всех случаев причиной потери беременности является неполноценность шейки матки.
Истмико-цервикальная недостаточность (ИЦН) – это патология, связанная с укорочением и открытием шейки матки, что провоцирует, в свою очередь, опущение и преждевременное вскрытие плодного пузыря. Проявляется ИЦН чаще на сроке беременности 11-27 недель.
Недостаточность шейки матки возникает по разным причинам и может быть травматической или функциональной. Травматической называют ИЦМ, которая возникает вследствие различных гинекологических процедур, приведших к образованию рубцов, из-за чего шейка матки утратила способность к полноценному сокращению.
Также ИЦМ может возникать при многоплодной беременности, на фоне высокой нагрузки на матку или при патологиях развития матки. Истмико-цервикальная недостаточность имеет бессимптомное течение. В очень редких случаях ИЦН проявляет себя кровянистыми мажущими выделениями, появлением в животе тянущих болей, то есть симптомами выкидыша. Обычно клинические признаки истмико-цервикальной недостаточности во время беременности отсутствуют.
Диагностика истмико-цервикальной недостаточности
Поскольку ИЦН имеет в основном бессимптомное течение, диагностировать такое состояние довольно сложно. К сожалению, традиционное наблюдение беременности носит во многом формальный характер и ограничивается лишь измерением веса, артериального давления и окружности живота. Поэтому нередко о несостоятельности шейки матки беременная женщина узнает, когда возникают проблемы.
Диагностировать истмико-цервикальную недостаточность можно при проведении вагинального осмотра и УЗИ шейки матки. Поэтому очень важно во время беременности регулярно посещать своего врача и проходить все назначенные доктором диагностические процедуры.
УЗИ шейки матки проводится во время обязательных и дополнительных скрининговых исследований. Как правило, первое УЗИ шейки матки проводят на сроке 11-13 недель. Врач оценивает, соответствует ли длина шейки сроку беременности, анализирует состояние зева и проверяет, нет ли нарушений, способствующих риску выкидыша.
Нормальная шейка матки на сроке беременности 11-13 недель имеет длину 35-45 мм; если исследование выявляет, что длина шейки меньше 20 мм, это говорит об истмико-цервикальной недостаточности и требует изменения тактики ведения беременности.
Как сохранить беременность при диагнозе ИЦН
Лечение ИЦН напрямую зависит от причины, вызвавшей патологию. Если развитие истмико-цервикальной недостаточности было вызвано гормональным нарушением, беременной женщине назначается специфическая медикаментозная терапия, сосредоточенная на нормализации уровня гормонов.
Также одним из консервативных методов коррекции ИЦМ является установка специального разгрузочного кольца (пессария). Такое кольцо правильно перераспределяет вес околоплодных вод и растущего плода, поддерживая шейку матки и не позволяя ей раскрываться, что дает возможность благополучно доносить беременность. В самых сложных случаях истмико-цервикальной недостаточности, требуется хирургическая коррекция.
Хирургическая коррекция ИЦН: что это означает?
Хирургическое вмешательство при истмико-цервикальной недостаточности предполагает наложение на шейку матки нескольких швов (как правило, двух) для того, чтобы шейка могла выдержать постоянно увеличивающуюся нагрузку. Проводится такая процедура на сроке 14-25 недель (до 18-20 недель).
Оперативное лечение несостоятельности шейки матки – это малотравматичная, совершенно безопасная и максимально результативная процедура. Своевременное наложение на шейку матки швов дает возможность благополучно доносить беременность и родить ребенка в положенный срок. Если вам во время беременности поставили диагноз «истмико-цервикальная недостаточность», не надо впадать в отчаяние – специалисты Клиники Современной Медицины в Москве знают об ИЦН все и умеют эффективно с ней бороться!
Показания и противопоказания для оперативной коррекции ИЦН
Основными показаниями к оперативной коррекции недостаточности шейки матки являются:
Перед операцией, которую выполняют в стационаре, будущая мама проходит обязательное обследование. Манипуляция относится к малотравматичным хирургическим методикам и не нуждается в назначении строгого постельного режима. То есть беременной женщине через несколько часов после наложения швов уже можно вставать и ходить. Строгий постельный режим нужен, если наблюдается провисание плодного пузыря.
Одной из особенностей ведения беременности с истмико-цервикальной недостаточностью является необходимость проведения еженедельного осмотра шейки матки. Швы, как правило, снимают на 37-38 неделе беременности или при возникновении таких срочных ситуаций, как:
Наложение швов при ИЦН не проводят при наличии таких патологий:
«Клиника Современной Медицины» – один из лучших медицинских центров Москвы. У нас работают грамотные, опытные доктора, использующие передовые разработки в области ведения беременности. Оперативная коррекция истмико-цервикальной недостаточности в нашей клинике выполняется щадящим, малотравматичным методом с применением анестетиков последнего поколения, безопасных для течения беременности.
Наши врачи имеют многолетний опыт работы с пациентками, которым в свое время был поставлен диагноз «истмико-цервикальная недостаточность». Все они благополучно доносили беременность и стали мамами чудесных детишек.
Ведение беременности при ИЦН
Любая патология беременности требует не только вовремя проведенной диагностики и лечения, но и обязательного соблюдения определенного режима. Исключением не является и истмико-цервикальная недостаточность. Ведение беременности с ИЦН имеет свои особенности; главное, выявить патологию как можно раньше.
Истмико-цервикальная недостаточность – это патология, которая требует регулярного наблюдения со стороны врача. Но пугаться данного диагноза не стоит. Современная медицина дает возможность решить эту проблему без вреда для здоровья женщины и ребенка; главное – своевременно выявить проблему и тщательно соблюдать все предписания гинеколога!
В нашей клинике работают замечательные специалисты, которые своевременно окажут профессиональную помощь в решении вопросов, связанных с планированием и ведением беременности с истмико-цервикальной недостаточностью. Акушеры-гинекологи Клиники Современной Медицины проводят консультации и точную диагностику всех видов ИЦН, а также осуществляют ведение беременности после лечения иствико-цервикальной недостаточности, включающее динамическую цервикометрию.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам ведения беременности. Мы готовы оказать вам услуги ведения беременности при миоме матки и ведения многоплодной беременности.