косвенные признаки гастродуоденита что это
Гастродуоденит
В отличие от гастрита, при гастродуодените помимо воспаления слизистой желудка возникает и воспаление слизистой двенадцатиперстной кишки. Заболевание характерно для детей и взрослых. Слизистая желудка со временем атрофируется, нарушается выработка желудочного сока и гормонов, снижается эффективность моторной функции.
Помимо воспалений слизистых заболевание характеризуется ДГР (дуоденогастральный рефлюкс). ДГР проявляется в забросе содержимого двенадцатиперстной кишки обратно в желудок. В этом содержимом много компонентов, которые повреждают его – желчные кислоты, соли, ферменты поджелудочной. Процесс в некоторой степени происходит и в норме. Когда он сильно выражен, возникают проблемы с ЖКТ и симптомы – отрыжка, изжога, боль в животе с невозможностью четко определить конкретное место, желтый налет на эпителии языка. Требуется комплексное лечение.
Факторы развития гастродуоденита и классификация
Заболевание вне зависимости от причин, его вызывающих, развивается по конкретному сценарию – влияние каких-либо факторов на слизистую затрагиваемых органов, воспаление, нарушение целостности. Когда слизистая повреждена, она не может продуцировать нужное количество веществ, важных для переваривания, плюс нарушается моторная функция. Гладкая мускулатура органов работает неверно, что препятствует правильности перемешивание пищи с желудочным соком. В частности, при гастродуодените моторика увеличивается.
Гастродуоденит и гастрит – наиболее частые заболевания ЖКТ, и в ряде случаев причиной их появления является неправильное питание. Его относят к числу так называемых экзогенных факторов, влияющих на пищеварительную систему извне. К неправильному питанию в гастроэнтерологическом понимании относят употребление острой, холодной, горячей пищи, копченостей, жареных блюд, консервов.
К экзогенным (первичным) факторам также относятся:
К эндогенным (вторичным) относятся следующие причины:
В зависимости от того, какими причинами был спровоцирован гастродуоденит, он проявляется разными типами отклонений и воспалений. Выделяют пять основных типов:
Существуют и особые формы заболевания, спровоцированные некоторыми неспецифическими факторами, которые мы упоминали выше. Например, радиационный гастродуоденит вызывает радиационное излучение.
Дополнительно при классификации гастритов оценивают уровень кислотности (в норме/повышена/понижена), стадии (ремиссия, острая стадия), наличие осложнений. В качестве осложнений наблюдаются кровотечение или малигнизация. Помимо этого, гастродуоденит может быть острым и хроническим.
Симптомы заболевания
Обострение гастродуоденита может возникнуть неожиданно в виде приступа, когда на голодный желудок после сна ощущаются боли в верхней части живота (приступ, а затем расслабление, как при схватках), сопровождаемые тошнотой и рвотой. Хронический гастродуоденит проявляется регулярными ноющими болями, изжогой, частыми позывами к рвоте. Симптоматика у малышей и взрослых может отличаться.
Клиническая картина зависит от стадии болезни – обострение или ремиссия. Обостренная стадия характеризуется интенсивными болями, которые могут длиться до двух недель, при ремиссии больной не ощущает никаких проблем с пищеварением, но на эндоскопическом исследовании повреждения видны. Существует и промежуточное состояние – неполная ремиссия, когда нет боли, но человека продолжают беспокоить вздутие, изжога, тяжесть.
Основаниями для предположения диагноза после осмотра становятся потеря веса, бледность кожных покровов, налет на языке и боль при пальпации. Дополнительно проверить себя можно при помощи исследования внутренней поверхности щек – на ней будут видны вмятины от зубов. У ребенка симптомы проявляются в большей степени, ему сложно их терпеть, что проявляется эмоциональными страданиями.
В целом клиническая картина при обостренном и хроническом гастродуодените выглядит аналогично картине при язве 12-перстной кишки – наблюдаются те же три основных синдрома. Рассмотрим их подробнее.
Болевой синдром возникает во время обострения и при хроническом гастродуодените. Локализация болевого ощущения зависит от возраста – у взрослых оно наблюдается в районе желудка и кишки, у детей там, где располагается солнечное сплетение или около пупка. Боли, привязанные к периодам питания, можно разделить на 3 типа:
То, какие именно боли ощущает пациент, зависит от места локализации воспаления – поздние боли наблюдаются у пациентов с локализацией в желудке, ночные и голодные с локализаций в кишечнике. С поздними болями сложно бороться, пациентам же с локализацией в кишечнике «повезло», они могут унять симптом, просто поев. Помимо питания провоцировать боль может перенапряжение или стресс.
Диспепсический синдром возникает из-за того, что пища долго находится в желудке (мышцы кишечника и желудка неправильно работают) и попадает в кишечник не в то время. К этому синдрому можно отнести изжогу, отрыжку, тошноту и рвоту, поносы + запоры по очереди, тяжесть, вздутие, горечь. У детей, а иногда и взрослых, наблюдется синдром проскальзывания, когда ребенок идет в туалет сразу после приема пищи. Если у ребенка установлена повышенная кислотность, для него характерен такой симптом как потоотделение.
И последняя группа симптомов собрана в категорию астеновегетативный синдром, сюда входят слабость, утомляемость, вялость, редкий пульс, низкое давление.
Диагностика гастродуоденита
Лечение всегда начинается с диагностических процедур. С целью диагностики используется несколько типов исследований:
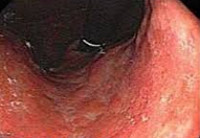
Эндоскопическое исследование позволяет оценить состояние стенок. При помощи него можно обнаружить отек, увеличение складок или напротив их сглаженность, гиперемию (очаговую или диффузную), бледность слизистой, истонченность.
Гистология может подтвердить те заключения, которые были сделаны после осмотра с эндоскопом. Она оценивает степень воспалительных и дистрофических процессов – на какой стадии находится заболевание.
Метод внутрижелудочной рН-метрии направлен на установление уровня секреции. Оценивается уровень рН в теле желудка и его антральном отделе, и разница между этими двумя показателями. Показатель в норме свидетельствует, что желудок достаточно нейтрализует кислоту в комке пищи до попадания в двенадцатиперстную кишку. В противном случае может произойти закисление. Сравниваются также показатели обоих отделов в базальной фракции (то есть обычные) и после стимуляции (вводится гистамин).
Как оценивается секреторная функция:
У детей чаще всего наблюдается нормальная или повышенная секреторная функция.
Поскольку Hp-инфекция является одной из основных причин появления гастродуоденита, проводятся исследования для ее поиска – гистология и бактериоскопия. Антродуоденальная манометрия оценивает моторные функции желудка. С этой же целью можно провести ЭГГ и УЗИ желудка, наполненного водой. Рентгеноскопия как правило используется для того, чтобы отличить гастродуоденит от других заболеваний, например, стеноза привратника или хронической дуоденальной непроходимости.
Лечение
Лечение выполняется последовательно, включает налаживание пищевой и двигательной активности и лекарственную терапию. Способ лечения гастродуоденита подбирается в зависимости от уровня кислотности. При выявлении Hp не обходится без антибиотиков. Также применяются поливитамины, седативные препараты, спазмолитики, минеральные воды. Врач учитывает особенности течения гастродуоденита и наличие других заболеваний органов пищеварения.
НИАРМЕДИК предлагает комплексное обследование и эффективное лечение в комфортных условиях без очередей и по приятным ценам. В Москве и городах Подмосковья расположено несколько филиалов, поэтому вы можете выбрать наиболее ближний и удобный. Наши преимущества:
Чтобы записаться на первичный прием, просто позвоните нам или заполните форму на сайте.
Гастродуоденит
Месяц гастроэнтерологии! СУПЕР АКЦИИ!
Диагностика ЖКТ – базовое обследование!
Гастродуоденит – комбинированное воспаление 12-ти перстной кишки и слизистой желудка. Патология характеризуется расстройствами моторики, а также секреции желудочно-кишечного тракта.
В зависимости от тяжести симптомов и систематичности их проявления гастродуоденит разделяют на хронический и острый вид. Спровоцировать развитие патологии могут многие экзогенные и эндогенные (внутренние и внешние) факторы, довольно часто нарушения в работе ЖКТ происходят из-за неправильного питания или вредных привычек.
Возможные первопричины:
В большинстве случаев гастродуоденит развивается у людей, которые ранее сталкивались с различными патологиями ЖКТ, например, гастритом или даже недлительным дисбактериозом.
Диагностика гастродуоденита.
В стандартный набор диагностических процедур для уточнения диагноза гастродуоденита обязательно включается анализ крови. Повышенный уровень лейкоцитов и СОЭ говорят о наличии воспалительного процесса в организме. Проводят также исследование желудочного сока, если диагностируется высокая кислотность, назначаются лечебные мероприятия, понижающие агрессивность среды.
Из инструментальных методов обычно отдается предпочтение фиброгастродуоденоскопии, УЗИ и рентгенологическому обследованию. Причем наиболее информативной методой является ФГДС, поскольку небольшая камера с освещением (вводят в желудок с помощью оптоволоконной трубки) позволяет доктору детально рассмотреть слизистую 12-ти перстной кишки, оболочку желудка, а также выявить эрозии и другие патологии. Кроме того, во время исследования имеется возможность взять образцы тканей на биопсию.
Виды гастродуоденита:
Доктора данного направления
Гастродуоденит: симптомы и лечение у взрослых
Признаки гастродуоденита схожи с проявлениями гастрита или язвы. У пациентов могут возникать схваткообразные боли в эпигастральной области желудка. Обычно болезненность появляется, когда пациент голоден.
Общая симптоматика гастродуоденита
Пациенты также могут ощущать слабость, быструю утомляемость и другие неспецифические недугам органов ЖКТ симптомы. У многих больных повышается температура до 37 С.
Гастродуоденит – лечение:
Лечение гастродуоденита включает в себя диету и медикаментозную терапию. Одни лишь лекарства не смогут помочь, если пациент не будет соблюдать правильный режим питания. Обычно больным назначается диета №5 по Певзнеру (если диагностируется острое течение недуга, сначала показан стол №1), согласно которой разрешается употреблять мясо курицы, кролика или говядины, можно есть крупы, молокопродукты и овощи. Строжайшее табу ставится на жареные, копченые, маринованные и пряные блюда.
Чтобы терапия была эффективной пациенту нужно избавиться от вредных привычек, кофе также не стоит употреблять. Если человек страдает хроническим гастродуоденитом, то во время обострения недуга в пищу можно употреблять только отварные продукты в измельченном виде. Прием еды должен быть дробным, ужинать разрешается за 2-3 часа до сна.
При подборе лечения медикаментами учитывается возраст пациента, результаты анализов, форма патологии и другие факторы, оказывающие влияние на лечение. Если развитие заболевания вызвали бактерии, обязательно назначаются антибиотики. Уменьшить кислотность желудочного сока помогают антациды. Если у пациента наблюдается расстройство желудка, прописываются вяжущие средства. При хроническом течении гастродуоденита прием фармакологических средств показан только в периоды обострения, во время ремиссии следует лишь придерживаться диеты.
Для диагностики и лечения гастродуоденита обращайтесь в медицинские центры «Президент-Мед» в Москве и в Видном
Вам также может быть интересно:
Хронический гастродуоденит
Хронический гастродуоденит – это сочетанное поражение слизистой оболочки пилорического отдела желудка и двенадцатиперстной кишки воспалительного характера. К симптомам этого заболевания относят диспепсические явления, неприятный запах изо рта, боли в эпигастрии, неустойчивый стул. В программу диагностики обычно включают ЭГДС, эндоскопическую биопсию с морфологическим исследованием биоптатов, ЭГГ, антродуоденальную манометрию, внутрижелудочную pH-метрию, тесты на хеликобактер. Лечение длительное, заключается в соблюдении режима дня и питания, специальной диеты, коррекции кислотности желудочного сока, проведении антихеликобактерной и симптоматической терапии.
МКБ-10
Общие сведения
По клинической картине гастрит и гастродуоденит практически не отличаются, что создает определенные диагностические трудности для гастроэнтерологов. Характерная черта патологии заключается в том, что поражение слизистой оболочки двенадцатиперстной кишки приводит к расстройству деятельности поджелудочной железы и гепатобилиарной зоны, а также к вегетативным нарушениям. Терапевтическая тактика при гастродуодените подразумевает обязательное включение в схему лечения витаминов группы В.
Причины
Все причины хронического гастродуоденита подразделяются на внутренние (эндогенные) и внешние (экзогенные).
1. К внутренним причинам относят патологию ЖКТ (повышенное кислотообразование желудка, уменьшение продукции слизи, нарушение репаративных процессов и гормональной регуляции пищеварения), а также поражение печени, поджелудочной железы и эндокринные расстройства. Вторичный хронический гастродуоденит развивается на фоне:
2. К внешним причинам хронического гастродуоденита причисляют употребление слишком острых, холодных и горячих блюд, большого количества пищи, содержащей красители, консерванты и пестициды, увлечение алкоголем, кофе и чаем. Кроме того, к факторам развития данного заболевания относится и инфицирование H.pylori.
Патогенез
В патогенезе хронического гастродуоденита ведущее значение имеет распространение воспалительного процесса, индуцированного хеликобактерной инфекцией, со слизистой желудка на двенадцатиперстную кишку. Сочетание перечисленных этиологических факторов приводит к повышению секреции соляной кислоты в желудке, нарушению двигательной и эвакуаторной функций пищеварительной трубки, снижению темпов образования бикарбонатов в поджелудочной железе.
При хроническом гастрите происходит метаплазия слизистой желудка в эпителий ДПК. В дальнейшем эти метаплазированные островки повреждаются кислым желудочным соком, что и приводит к развитию выраженного воспалительного процесса.
Развитие хронического гастродуоденита при заболеваниях сердечно-сосудистой системы обусловлено гипоксическим повреждением стенки ДПК. При хронической почечной недостаточности через слизистую оболочку кишечника выделяется большое количество азотистых шлаков, травмирующих ее.
Классификация
Классификация хронических гастродуоденитов подразумевает деление по следующим критериям:
Симптомы хронического гастродуоденита
Клиническая картина хронического гастродуоденита полиморфна, обычно включает в себя дискомфорт в эпигастральной области, чувство тяжести и распирания в желудке. Часто беспокоят спазматические, распирающие боли в эпигастральной области, возникающие через 1-1,5 часа после принятия пищи.
Нередко беспокоят диспепсические явления: тошнота, рвота, изжога, отрыжка кислотой. Стул становится неустойчивым: поносы могут чередоваться с запорами. Патогномоничным признаком хронического гастродуоденита является обложенность языка желтовато-коричневым налетом, отпечатки зубов на его боковых поверхностях; неприятный запах изо рта. Типичны вегетативные расстройства: бледность, потливость, быстрая утомляемость, раздражительность, нарушения сна. При надавливании на область эпигастрия пациенты отмечают умеренную болезненность.
Для хронического гастродуоденита характерно чередование эпизодов обострения (в осенне-весенние периоды) и ремиссии. Тяжесть состояния пациента в период обострения обычно обусловлена выраженностью и длительностью болевого синдрома, диспепсических проявлений и других симптомов заболевания. Период обострения может длиться до двух месяцев, при этом жалобы на боли сохраняются в течение примерно десяти дней, а болезненность при пальпации – до трех недель. Для неполной ремиссии характерно отсутствие жалоб при наличии эндоскопической и морфологической картины хронического гастродуоденита.
Диагностика
Для постановки правильного диагноза всем пациентам с подозрением на хронический гастродуоденит проводится консультация гастроэнтеролога и врача-эндоскописта. Госпитализации в отделение гастроэнтерологии обычно требуют только пациенты с тяжелым течением заболевания. Кратковременная госпитализация может быть необходима для обследования. Пациентам проводится:
Дифференциальная диагностика
Дифференцировать хронический гастродуоденит следует с функциональными заболеваниями (дискинезия желудка, дискинезия кишечника, диспепсия, дуодено-гастральный рефлюкс, функциональные расстройства желудка), изолированным воспалительным процессом в желудке либо двенадцатиперстной кишке (язва желудка, язвенная болезнь 12п. кишки, бульбит, хронический гастрит, хронический дуоденит) либо наоборот, более распространенным (гастроэнтерит, энтероколит).
Лечение хронического гастродуоденита
Диетотерапия
Лечение хронического гастродуоденита обычно длительное, включает в себя несколько этапов, последовательно следующих друг за другом. Начинается лечение с назначения специальной диеты. В питание включают протертые каши на мясном, овощном либо грибном бульоне; нежирные сорта мяса и рыбы; овощи и фрукты, кисломолочные продукты; хлебобулочные изделия (исключая сдобу).
Приготовление продуктов может быть разнообразным (на пару, отваривание, тушение, запекание); допускается употребление свежеотжатых соков. Разрешается даже молоко, если оно не оказывает слабительного эффекта. В питание должны быть обязательно включены продукты, богатые витаминами В1, В2, РР, С. Приемов пищи должно быть не менее пяти в сутки. Еду следует употреблять теплой, тщательно пережевывать, малыми порциями.
В остром периоде требуется соблюдение постельного режима в течение не менее семи-восьми дней. Если придерживаться диеты, это позволяет уменьшить интенсивность воспалительного процесса, болевого синдрома.
Фармакотерапия
Учитывая высокую частоту выявления хеликобактерной инфекции при хроническом гастродуодените, проводится эрадикация возбудителя по определенной схеме, которая выбирается исходя из тяжести заболевания:
Для назначения или коррекции наиболее эффективной схемы лечения может потребоваться повторная консультация гастроэнтеролога. При повышенной кислотности применяются блокаторы Н2-гистаминовых рецепторов (циметидин, ранитидин, фамотидин), ингибиторы протонной помпы (омепразол, лансопразол, пантопразол, рабепразол, эзомепразол), антациды (гидроксид алюминия, гидроксид магния, алюминия фосфат, магния карбонат), гастропротекторы (висмут, сукральфат). В комплексное лечение обязательно включают прокинетики и ферменты.
Немедикаментозная терапия
Большое значение в терапии хронического гастродуоденита имеет санаторно-курортное и бальнеологическое лечение, физиотерапевтические мероприятия, умеренные физические нагрузки и лечебная физкультура. Широко используется и фитотерапия (отвары ромашки, череды, подорожника, мяты, тысячелистника, зверобоя, валерианы).
Прогноз и профилактика
Профилактика хронического гастродуоденита включает в себя соблюдение здорового образа жизни и питания, физические нагрузки. Необходимо избегать стрессов, уделять достаточно времени отдыху и сну. Следует помнить о том, что своевременное лечение хронического гастродуоденита является отличной профилактикой язвенной болезни желудка и двенадцатиперстной кишки. Вторичная профилактика хронического гастродуоденита направлена на предупреждение рецидивирующего течения заболевания. Антирецидивное лечение проводится двухмесячными курсами в периоды вероятных обострений (осенью и весной). Назначается диета №5. Желательно лечение минеральными водами, физиотерапия, лечебная физкультура.
Если проводить лечение хронического гастродуоденита нерегулярно и не в полном объеме, заболевание приобретает тяжелое течение, значительно ухудшая качество жизни и отрицательно влияя на трудоспособность пациента.
Гастродуоденит. Язвенная болезнь желудка и двенадцатиперстной кишки
Терминология
Прежде всего, необходимо внести терминологическую ясность, поскольку понятия «язва», «эрозия», «гастрит», «гастродуоденит» и т.п. — нередко смешиваются и путаются. Речь в любом случае идет о поражении слизистых оболочек желудочно-кишечного тракта, точнее, собственно желудка и его непосредственного продолжения – двенадцатиперстной кишки, с которой желудок сообщается через сфинктер-привратник (лат. «pylorus»). Поверхностный воспалительный процесс в этой зоне носит название гастрит или гастродуоденит — второй вариант означает, что воспаление распространяется и на двенадцатиперстную кишку. Иногда изолированно диагностируют пилорит или бульбит, акцентируя преимущественную локализацию воспалительного процесса, соответственно, в привратнике или луковице двенадцатиперстной кишки. Однако все эти структуры настолько взаимосвязаны, что чаще всего процесс со временем генерализуется.
Эрозией называют стойкое поверхностное деструктивное изъязвление, часто кровоточивое, возникающее на внутренних стенках желудка и/или двенадцатиперстной кишки (или на любой другой воспаленной слизистой, если не ограничиваться тематикой статьи), — что и подразумевается диагнозом, напр., «эрозивный гастрит». Язва — следующий этап или уровень разрушительного эродирующего процесса, характеризующийся постепенным разрушением все более глубоких слоев ткани.
Существенной разницей между эрозией и язвой является то, что при адекватном лечении регенеративные процессы могут «затянуть» и восстановить эродированный участок практически без изменений в структуре и функциональном статусе ткани, тогда как более глубокая, по определению, подповерхностная язва разрушает тот или иной объем ткани необратимо – в лучшем случае, образовавшийся дефект может зарубцеваться с частичным замещением утраченной паренхимы соединительной тканью.
Язвенная болезнь желудка и двенадцатиперстной кишки — тяжелое хроническое заболевание, которое характеризуется чередованием относительных ремиссий и обострений, но в отсутствие медицинского вмешательства обнаруживает тенденцию к неуклонному (более или менее быстрому) прогрессированию.
Локализация незаживающей, воспаленной, кровоточащей язвенной поверхности в гастродуоденальной зоне многократно увеличивает ту опасность, которую несут язвы вообще. Дело в том, что здоровые поверхности желудка, привратника и двенадцатиперстной кишки защищены плотным эпителиальным слоем от разрушительного действия собственных пищеварительных секретов (желудочный сок, желчь), тогда как при разрушении этой защитной оболочки кислота буквально «разъедает и проедает» стенки все глубже, и чем более выражен гиперацидный синдром (т.е. повышенная кислотность, гиперсекреция желудка), тем этот процесс агрессивней.
В мире накоплен огромный статистический материал в отношении гастродуоденальной язвенной болезни, однако эти данные находятся в тесной зависимости от диагностических установок исследователя и характеристик выборки (региональных, возрастных, профессиональных и т.д.), от постановки вопроса и дизайна исследования. В самом общем приближении, распространенность язвенной болезни оценивается в пределах 5-11% человеческой популяции. Достоверным можно считать преобладание мужчин среди страдающих этим заболеванием. Установлено также, что в молодом возрасте преобладают дуодениты и язвы двенадцатиперстной кишки, тогда как в старших категориях чаще диагностируется преимущественно желудочная локализация изъязвления.
И хотя достигнуты значительные успехи в исследованиях и терапии этого грозного заболевания, в сокращении его распространенности, летальности, частоты хирургических вмешательств, — запущенные и осложненные варианты по-прежнему очень опасны и иногда фатальны.
Причины
Долгое время язвенная болезнь связывалась, в основном, с алиментарными (пищевыми) факторами. Однако двадцатый век кардинальным образом расширил и углубил представления об этиопатогенезе. Нездоровое питание (в самом широком смысле), а также пьянство, курение, переутомление, дефицит сна, неблагоприятная экологическая обстановка – и сегодня рассматриваются в числе наиболее значимых факторов риска, однако причины язвенной болезни сложнее и многообразней; это заболевание – из группы полиэтиологических (многопричинных). На сегодняшний день достоверно установлена роль таких факторов, как:
Влияние наследственного фактора не вызывает сомнений; его значимость оценивается, в зависимости от методологического подхода к исследованию, в статистическом интервале от 10 до 50 процентов. Определенное значение имеют также, по-видимому, группа крови, резус-фактор и другие врожденные характеристики.
Далее, язвенная болезнь не случайно стоит на втором, после артериальной гипертензии, месте в т.н. Большой Семерке психосоматических заболеваний. Взаимосвязь между физиологическими и нервно-психическими процессами (а также их нарушениями) очень тесна, давно доказана и остается объектом интенсивных исследований, вскрывающих все новые тенденции и закономерности. Разного рода стрессы, одномоментные и хронические; умственные и эмоциональные перегрузки; невротические расстройства (особенно тревожно-фобические и неврастенические) – все это неизбежно сказывается на общем состоянии организма и, в частности, на функциональном статусе органов ЖКТ.
В отношении патогенного микроорганизма Helicobacter Pylory в гастроэнтерологической науке долгое время складывалась неопределенная и даже парадоксальная ситуация. Априори считалось невозможным существование бактериальных культур, способных к активной жизнедеятельности в соляной кислоте (ее достаточно высокая концентрация в желудочном соке необходима для нормального протекания ферментативно-пищеварительных процессов). В то же время, неоднократно высказывались аргументированные множеством фактов и наблюдений гипотезы о том, что такой микроорганизм не просто существует, но может оказаться непосредственной причиной язвенной болезни. Более того, Helicobacter Pylory (досл. «привратниковая спиральная бактерия») несколько раз была обнаружена различными исследователями, но эти открытия либо не получили должного внимания, либо не были достаточно доказательными, чтобы преодолеть устоявшееся скептическое предубеждение к «бактериальной» гипотезе. Лишь к середине 1980-х годов все вопросы были окончательно сняты; представления об этиопатогенезе гастродуоденитов и язвенной болезни в очередной раз кардинально изменились. Сегодня известно, что Helicobacter Pylory присутствует в организме у 75% больных язвенной болезнью желудка и у 95% пациентов с язвенной болезнью двенадцатиперстной кишки.
Неоспоримой является также взаимозависимость всех структурных элементов желудочно-кишечного тракта, эндокринной системы, гемодинамических и биохимических факторов. Любой дисбаланс в этой сфере, наличие хронических заболеваний и очагов инфекции в какой бы то ни было системе организма, – особенно в сочетании с нездоровым образом жизни (см. выше), – создают предпосылки для активизации патогенной микрофлоры, развития гастритов и язвенной болезни со всеми ее жизнеугрожающими последствиями и осложнениями.
Следует подчеркнуть, что гастродуодениты и язвенная болезнь рассматриваются нами в одной статье лишь из соображений определенного симптоматического, этиологического и патоморфологического их сходства, а также единой локализации. В действительности прямая причинно-следственная связь (или последовательная смена фаз, стадий и состояний) между гастритом и язвенной болезнью прослеживается далеко не всегда. Напротив, гастродуоденит во многих случаях носит вторичный характер и является следствием давно протекающей язвенной болезни, либо осложняет течение других хронических заболеваний ЖКТ, либо выступает как самостоятельное заболевание без каких-либо признаков язвы.
Симптоматика
Доминирующими, наиболее типичными проявлениями служат, однако, болевой синдром (во всем спектре возможного абдоминального дискомфорта: ощущение тяжести и переполненности, рези и спазмы различной интенсивности, тянущие, тупые, ноющие боли) и столь же многообразные диспептические и дискинетические феномены (изжога, отрыжка, рефлюкс-синдром, тошнота и рвота, диарея, запоры, метеоризм, неприятный запах изо рта). На фоне обострений или осложнений нередко наблюдаются примеси слизи и крови в рвотных и/или каловых массах.
При столь серьезной патологии формируется также астено-депрессивный синдром с компонентами апатии, ипохондрии, резко сниженной работоспособности, утраты привычных интересов и т.д. Меняется и внешний вид: больные, как правило, худы и бледны, с нездоровой кожей и поредевшими тусклыми волосами (вследствие неправильного метаболизма), «погасшим» взглядом.
От преимущественной локализации (желудок, привратник или двенадцатиперстная кишка), выраженности и масштабов изъязвления, и в значительной степени – от рН желудочной среды зависит связь симптоматики с приемом пищи. В одних случаях больные лучше чувствуют себя натощак (пониженная кислотность), в других облегчение наступает только после еды (повышенная). Вообще, все клинические варианты и типы течения гастродуоденитов и язвенной болезни возможно описать только в фундаментальном многостраничном исследовании.
К наиболее тяжелым из возможных осложнений и исходов относятся: прободение язвы (с кинжальной болью, синдромом «острого живота», выбросом желудочного содержимого в брюшную полость и последующим перитонитом); желудочные кровотечения; грубые деформирующие рубцовые изменения, обусловливающие выраженную функциональную недостаточность; малигнизация (перерождение в злокачественный опухолевый процесс); хронические панкреатиты, холециститы, жировые гепатозы и др.
Диагностика
Диагностика предполагаемой язвенной болезни требует самого тщательного обследования, в том числе для дифференциации от симптоматически сходных заболеваний (язва может быть вызвана специфическими патогенами – туберкулезной палочкой, бледной трепонемой, распадающейся опухолью и т.д.). Необходима контрастная рентгенография, биопсия, ряд лабораторных анализов и, по показаниям, визуализирующих методов диагностики (КТ, МРТ, УЗИ). Однако на сегодняшний день главным, незаменимым, наиболее информативным и многофункциональным инструментом в данном случае (как и во многих других, впрочем) является фиброэзофагогастродуоденоскопия, или ФЭГДС, которую с полным основанием называют золотым стандартом современной гастроэнтерологии.
Лечение
Выбор терапевтической стратегии и конкретной схемы лечения определяется множеством факторов – прежде всего, диагностическими результатами, общим состоянием больного, клиническими и индивидуальными особенностями. В любом случае, назначается специальная диета и нормализация всех факторов, связанных с образом жизни. Широко применяются антацидные (противокислотные) препараты, в т.ч. антисекреторные Н2-блокаторы (при пониженной секреции, напротив, могут быть назначены заместительные препараты); антибиотики, к которым наиболее чувствителен данный штамм Helicobacter Pylory (по результатам бактериологического анализа); регуляторы эндокринного баланса; санаторно-курортное лечение (в частности, курсовой прием тех или иных минеральных вод). В наиболее тяжелых, острых, осложненных, жизнеугрожающих ситуациях осуществляется хирургическое вмешательство, практикуемые варианты и техники которого также очень разнообразны.
Даже при своевременном обращении за помощью и неукоснительном соблюдении всех врачебных предписаний прогноз остается лишь относительно благоприятным. Необходим перманентный профилактический и противорецидивный режим, а также диспансерное наблюдение в течение, как минимум, 3-5 лет с момента последнего успешно купированного обострения.