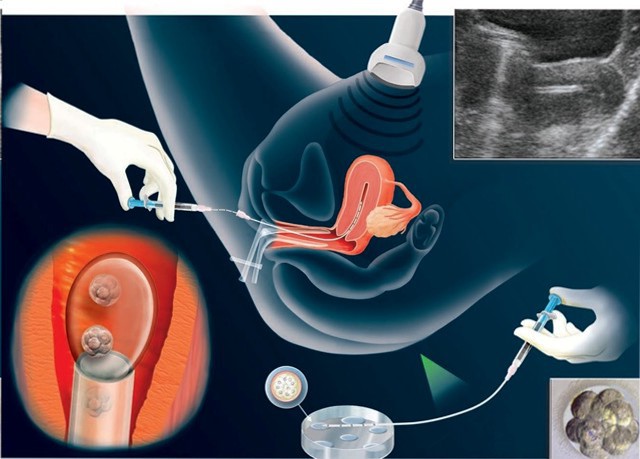
криоперенос что происходит с эмбрионами по дням
Криоперенос эмбриона – особенности
Одна из ступеней цикла ЭКО – криоперенос эмбриона. Эта процедура проводится в случае, если созрели и были оплодотворены порядка 4-6 здоровых яйцеклетки. Как правило, женщине переносят от двух до четырех яйцеклеток. Другие жизнеспособные эмбрионы врачи советуют замораживать. Бывает так, что приживаются все 4 эмбриона, а бывают случаи, когда все эмбрионы погибают. В таком случае пересаживают оставшиеся криогенные эмбрионы. Один из самых больших плюсов криопереноса – это то, что женщине не нужно делать повторную стимуляцию гормонами, а мужчине сдавать свой генетический материал.
Плюсы и минусы
Нацеливание себя на успех – один из основных советов будущим родителям. Криоперенос является дополнительным фактором успешности зачатия ребенка, и этот фактор сказывается на настроении будущих родителей. У криопереноса зародыша есть существенные плюсы. Самые важные из них это снижение риска того, что возникнет синдром гиперстимуляции яичников и их преждевременное старение. Другие плюсы криопереноса эмбриона:
Процесс криопереноса эмбриона
Что нужно делать после криопереноса
Для начала необходимо обеспечить женщине полный покой. Она ни в коем случае не должна волноваться и переживать. Необходимо соблюдать режим дня, хорошо спать и много времени проводить с друзьями и близкими, чтобы не дать себе зациклиться на своем положении.
В первые сутки после криопереноса не нужно принимать горячую ванну и душ. Нельзя поднимать тяжелые вещи и наклоняться, водить автомобиль. На период до контрольного теста на беременность лучше не заниматься сексом и избегать физических нагрузок. Лучше носить свободную одежду, питаться как можно более сбалансировано – пить овощные и фруктовые соки, есть нежирное мясо, включить в рацион крупы и злаки. Словом, лучше вести как можно более размеренный образ жизни. И, конечно же, необходимо быть под постоянным наблюдением специалиста. Врачи клиники Вспомогательных Репродуктивных Технологий помогут в этот волнительный период жизни справится с эмоциями и дадут четкие индивидуальные рекомендации. Специалисты ВРТ имеют многолетний опыт, который помог многим парам стать родителями. На любые вопросы по планированию семьи ответят внимательные сотрудники центра, а также проведут полное обследование организма будущих мамы и папы.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Подготовка к криопереносу эмбрионов: условия и тактики
В последние 30 лет криопрограммы ЭКО вызывают к себе повышенный интерес. Они дают возможность женщинам с меньшими затратами достичь беременности в нескольких циклах. Для многих пациенток это уникальный шанс остановить биологические часы и родить ребенка в позднем возрасте. Залогом успеха такого лечения является грамотная подготовка к криопереносу эмбрионов, проведенная с учетом последних достижений и рекомендаций.
Криопрограмма: что, когда, зачем
Криоперенос – это новейшая оптимизированная технология в ЭКО-лечении. Она предполагает введение в матку женщины замороженных-”размороженных” эмбрионов (собственных или донорских), полученных в предыдущем ЭКО-цикле. Это позволяет повысить кумулятивную частоту беременности, сохранив одновременно здоровье, время и деньги пациентки.
Воспользоваться криопрограммой рекомендуется в следующих случаях:
Основные условия успеха криопрограммы
Процедура криопереноса не допускает пренебрежения ни одной деталью. Здесь каждая мелочь требует внимания и обдумывания. К главным же факторам успешности метода относятся:
Последний – клинический – фактор успеха определяется профессионализмом врача-репродуктолога.
Техники подготовки эндометрия
Во время менструального цикла под воздействием меняющегося гормонального фона происходит ремоделирование эндометрия, как структурное, так и функциональное. В соответствии с этим, меняется и его восприимчивость к имплантации эмбрионов. Если все идет своим чередом, без сбоев, то имплантационное окно – состояние максимальной рецептивности слизистой матки – открывается примерно на 6-8 сутки после выброса ЛГ.
На какой день цикла делают криоперенос? Дата ключевой процедуры в ЭКО-программе должна приходиться на момент совпадения по времени развития эмбриона и эндометрия. Такая синхронизация существенно умножает шансы на беременность.
Подготовку слизистой матки проводят как в натуральном (спонтанно развивающемся) месячном цикле, так и в гормонально индуцированном. Криоперенос в естественном цикле, как и в искусственном, могут отменить по следующим причинам:
Рассмотрим особенности и преимущества каждого из методов.
Подготовка к криопереносу в естественном цикле
Эндокринологическая подготовка эндометрия в данном случае опирается на использование собственных стероидов фолликулярного пула пациентки. В этом протоколе время для переноса эмбрионов определяется либо спонтанным выбросом ЛГ, либо овуляцией, индуцированной путем введения ХГЧ.
Уровень ЛГ 1-2 раза в день контролируется исследованиями крови или мочи либо с помощью ультразвукового мониторинга. Овуляция происходит через 36-40 часов после повышения концентрации ЛГ крови. Через 21 час после этого увеличивается ЛГ мочи. Успех натурального цикла зависит от точной фиксации времени овуляции и корректной оценки восприимчивости эндометрия.
Однако регистрация времени спонтанного всплеска ЛГ является проблематичной из-за изменчивости порогового показателя данного гормона. Это приводит к 30 % риска ложноотрицательного результата.К тому же, в естественном цикле всегда есть опасность незапланированной овуляции.
Подобные проблемы осложняют процесс регулирования времени размораживания и переноса эмбрионов. Когда возникает неожиданная ранняя овуляция, цикл обычно отменяется. Как показали исследования (Fatemi H. M. и др., 2010), это происходит в 7-12 % естественных циклов.
Избежать трудностей ЛГ-наблюдений и неожиданной овуляции позволяет индукция овуляции посредством введения ХГЧ. Во время такого модифицированного натурального цикла, вместо измерения ЛГ, регулярно отслеживают приближение овуляции с помощью УЗИ-контроля.
Когда доминантный фолликул достигает 18-миллиметрового диаметра, вводят ХГЧ. Через 36-38 часов после этого наступает овуляция. В спонтанных или модифицированных натуральных циклах криоперенос выполняется через 3-5 дней после овуляции.
Схема естественного цикла:
Спонтанный или модифицированный?
В исследованиях, сравнивающих два варианта естественного цикла, не было выявлено никаких различий между этими тактиками в отношении клинической беременности и живорождения. (Weissman A. и др., 2011; Chang E. M. и др., 2011). Было доказано, что лютеиновая поддержка положительно влияет на результаты, связанные с пролонгированием беременности (Tomas C. и др., 2012).
Стоит отметить, что в модифицированном естественном цикле требуется меньшее количество лабораторных анализов для определения времени введения ХГЧ. Поэтому он более прост как для врача, так и для пациента.
Преимущество обоих вариантов заключается в отсутствии гормональной стимуляции благодаря физиологическому созреванию собственных фолликулов. Недостатком является трудность контролируемости процесса, требующая в любом случае высокой квалификации и опытности репродуктолога.
Подготовка к криопереносу в искусственном цикле
В качестве альтернативы естественному циклу часто используется метод подготовки эндометрия путем экзогенного введения препаратов эстрогена и прогестерона (иногда с агонистом GnRH). К криопереносу с заместительной гормонотерапией (ЗГТ) в искусственном цикле прибегают преимущественно в тех случаях, когда у женщин имеются проблемы с собственной овуляцией.
Последовательным введением препаратов эстрогена и прогестерона достигают имитирования эндокринного состояния слизистой матки в естественном цикле. Назначение эстрогена в начале цикла вызывает развитие эндометрия при подавлении созревания доминантного фолликула.
Когда эндометрий достигнет толщины 7-8 мм (что определяется с помощью УЗИ), к инициированию секреторных изменений подключают препараты прогестерона. Таким образом делается попытка сымитировать физиологический эстроген-прогестероновый переход к фертильной фазе цикла.
Наиболее широко используемыми формами эстрадиола являются пероральная или трансдермальная. Уровни эстрадиола в сыворотке и толщина эндометрия не различаются в обоих вариантах применения (Hancke K. и др., 2012).
Наиболее распространенными препаратами прогестерона являются натуральный или микронизированный. Первый вводится внутримышечно, второй назначают вагинально. Применение каждого из них целесообразно между 14-м и 26-м днями цикла. Время для “оттаивания” и переноса эмбрионов при искусственной подготовке эндометрия планируется в соответствии с началом поддержки прогестероном.
Схема искусственного цикла:
Экзогенная поддержка эстрогеном и прогестероном не гарантирует полного подавления гипофиза. Другими словами, остается риск преждевременного развития доминирующего фолликула. Он также может подвергнуться спонтанной лютеинизации, что приведет к раннему воздействию прогестерона на эндометрий и, следовательно, неправильным расчетам времени оттаивания и переноса.
По этим причинам в протокол лечения в искусственном цикле могут быть добавлены агонисты GnRH. Введение их на 21-23-й день снизит уровень активности гипофиза, чтобы предотвратить неконтролируемое развитие фолликулов. Необходимость в предотвращении собственной гормональной стимуляции возникает в следующих случаях:
С агонистами GnRH или без них?
Оба варианта искусственного цикла не достаточно физиологичны из-за экзогенного введения лекарственных средств. Однако они практичны и удобны в применении как для врачей, так и для пациентов. Что касается общих показателей беременности, то разницы между ними не выявлено (El-Toukhy T. и др., 2004).
Какой метод выбрать?
Нельзя не признать, что криоперенос на ЗГТ, по сравнению с натуральным циклом, является более контролируемым процессом. Это особенно важно при кистозных образованиях и сниженном овариальном резерве.
Если сравнивать результативность методов, то проведенные исследования не дают возможности ответить на вопрос, какой из них предпочтительней. В доказательство можно привести серию научных наблюдений:
Таким образом, трудно определить однозначно, какой метод лучше подходит для подготовки эндометрия. Все существующие на сегодняшний день техники оказываются одинаково успешными в отношении показателей беременности. Поэтому выбор между естественным и искусственным циклом необходимо делать на основе лабораторных анализов, рекомендаций врача и возможностей пациента.
4 причины предпочесть криоперенос “свежему” циклу
Заключение
ЭКО с криопереносом – это программа, выгодная для всех ее участников. Для женщины она является более удобной и безопасной, для семьи – более рентабельной; для репродуктолога – более контролируемой.
Грамотно выбранная тактика подготовки эндометрия создает оптимальные условия для имплантации эмбрионов и продолжительной беременности. Главный же результат криопрограммы – появление на свет малыша с нормальными перинатальными показателями.
Перенос криоконсервированных эмбрионов при ЭКО
Честкова Екатерина Олеговна

Этапы переноса эмбрионов
Описание процедуры переноса эмбрионов
Есть ряд правил, обязательных к соблюдению персоналом клиник при выполнении процедуры переноса эмбрионов:
Отобранные эмбрионы до момента переноса находятся в инкубаторе, где поддерживаются необходимые компонентно-температурные условия. В момент начала процедуры эмбриолог вскрывает упаковку стерильных катетеров. Внешний жесткий устанавливается репродуктологом в цервикальный канал шейки матки и используется в качестве направляющего для мягкого катетера с эмбрионами.
Второй шаг – загрузка эмбрионов в катетер. Эмбриолог набирает в шприц нужное для переноса количество среды, вставляет в гнездо внутреннего катетера и медленно надавливает на поршень, освобождая эмбрионы и пузырьки воздуха. После этого, не отпуская поршень, репродуктолог извлекает катетеры и передает их эмбриологу для проверки.
В 1% случае эмбрионы могут остаться в катетере. В этом случае процедура повторяется снова. При обнаружении нескольких эмбрионов – производится повторный перенос на 0,5 см ближе предыдущего. Важным условием является оперативность всех манипуляций. Долгое нахождение эмбрионов в неоптимальных условиях может привести к снижению их жизнеспособности.
Процесс подсадки эмбрионов в матку
Контроль успешности мероприятия осуществляется с помощью ультразвукового сканирования. Ориентир места впрыскивания эмбрионов – пузырьки воздуха. Выпущенные в матку одновременно с эмбрионами, они помогают им занять наиболее удачную позицию.
Женщинам, возраст которых не превышает 35 лет, сегодня подсаживают одновременно 2-3 эмбриона при первой попытке ЭКО. С одной стороны такое количество увеличивает шанс трансплантации, но в то же время связано с риском нежелательного многоплодия. Мировая репродуктивная медицина количество эмбрионов в одной подсадке стремятся сократить до одного, но для этого не все разработки и исследования в данной области медицины завершены.
Эмбрионы переносятся в полость матки при внешней гормональной поддержке. После данной процедуры применяются прогестеронные препараты, которые усиливают секреторную функцию эндометрия (внутренней оболочки матки), что в свою очередь увеличивает шансы удачной трансплантации эмбриона. Прогестерон также способствует плотному стягиванию цервикального канала, а это в значительной мере снижает вероятность выкидыша. При удачной трансплантации эмбриона прием прогестерона продлевают вплоть до 14-15 недели. Затем естественную выработку этого важного гормона возьмет на себя плацента. В это время берется анализ на хорионический гонадотропин, являющийся стимулятором выработки прогестерона.
Симптомы после переноса эмбрионов при ЭКО
Целью программы ЭКО является беременность. Не удивительно, что женщины, в матку которых были подсажены эмбрионы, с первых дней пытаются на уровне ощущений обнаружить у себя какие-либо изменения, подтверждающие успех трансплантации. Но объективно верной симптоматики в данном случае не существует. Ни тошнота, ни головокружение, ни перепады настроения, ни различный дискомфорт внизу живота не могут со стопроцентной гарантией указывать на наличие беременности. Более того, нет никакого смысла с первых дней делать экспресс-тесты мочи в ожидании увидеть две полоски. Только на 14-ый день после переноса такой тест может указать на беременность, но абсолютная точность и в этом случае не гарантируется. До этого дня точность таких тестов остается на уровне случайности. Причем отклонения могут быть как в одну, так и в другую сторону.
Для женщин, которые прошли процедуру переноса эмбриона в рамках протокола ЭКО, первые две недели являются самыми напряженными. Желание забеременеть настолько велико, что многие из них все это время не могут думать ни о чем ином, как о результатах. Слишком высокий градус нервного напряжения может лишить женщину сна, а даже вызвать нервные расстройства. Такое состояние является стрессом для организма, резко ухудшающем условия для успешной трансплантации. Именно поэтому, женщинам в первые две недели лучше не зацикливаться на ожидании результата, а максимально отвлечься интересными занятиями. Так можно увеличить шансы забеременеть.
Самочувствие и ощущения после подсадки эмбрионов

В то же время пациентки могут жаловаться на боли внизу живота, спонтанное возникновение тошноты и рвотных позывов, расстройства сна, перепады настроения, увеличение молочных желез и усиление их чувствительности, общая слабость, выделения, головокружение.
Наличие вышеперечисленных эффектов допускается после переноса эмбриона в матку. Они не являются верными признаками беременности, но и не служат тревожными сигналами, такими как сильные боли внизу живота и пояснице, головная боль, отеки под глазами, вздутие кишечника. Эти симптомы, если они не вызваны ясными причинами, не связанными с ЭКО, могут указывать на гиперстимуляцию яичников, требующую принятия безотлагательных мер.
Умеренные тянущие боли внизу живота допускаются и возникают у женщин после процедуры подсадки довольно часто. Связано это с тем, что при переносе эмбриона специальный гибкий катетер мог незначительно повредить слизистую оболочку шейки матки.
Процесс трансплантации эмбриона у некоторых женщин может сопровождаться ноющими болями в области лобка. Нередко в это время наблюдаются светло-розовые выделения из влагалища, которые женщины могу принять за менструацию в начальной стадии.
Гормональный баланс после переноса эмбриона меняется. В связи с этим естественные выделения влагалища могут изменить свою нормальную консистенцию, сгустившись или изменив цвет. Причиной изменений выделяющейся слизи также могут быть микротравмы, сделанные в процессе переноса. Но эти выделения не должны иметь запаха, который является признаком нарушения микрофлоры влагалища.
Примерно треть женщин, оплодотворенных по технологии ЭКО, отмечают увеличение выделений и изменение их консистенции в период с 6 по 12 день. Но изменения эти незначительные. Если выделения стали слишком обильными и приобрели нехарактерный запах, то следует сказать об этом врачу.
Как вести себя после переноса
Врачебные рекомендации женщинам после эмбрионального переноса
Женщинам после процедуры переноса эмбриона следует придерживаться следующих правил:
От половой жизни паре следует воздержаться на начальном этапе во избежание физических перегрузок женщины. После подтверждения наступления беременности сексом можно заниматься в обычном режиме.
Развитие эмбриона после ЭКО по дням
Эмбриологический лист отражает все этапы работы, которые эмбриолог провел с клетками и эмбрионами пациента. В него заносится информация с момента получения ооцитов и спермы до момента переноса или криоконсервации эмбрионов, а именно оценка полученных ооцитов в день пункции, данные спермограммы, метод оплодотворения, оценка оплодотворения и этапы развития каждого эмбриона до 6-го дня. По сути, это все, что происходит с вашими клетками и эмбрионами в лаборатории. Эта информация помогает эмбриологам контролировать программу ЭКО, а также в случае неудачной попытки правильно подготовить пациента к следующей: внести необходимые изменения в протокол.
Насколько подробная информация занесена в эмбриологический лист хорошо говорит о контроле качества в лаборатории. Чем больше информации занесено, тем лучше и качественнее эмбриологи могут провести статистический анализ данных, исключить ошибки на ранних этапах и в последующем улучшить протоколы процедур. История развития каждого эмбриона позволяет выбрать лучший эмбрион.
Что происходит в «0 день»?
В этот день у женщины на пункции получают яйцеклетки, которые окружены гранулезными клетками (кумулюсом). Из-за плотного слоя гранулезных клеток качество и зрелость яйцеклеток сразу определить точно невозможно, их не видно. Мужчины сдают сперму, и по показателям спермограммы эмбриолог принимает решение о методе оплодотворения: ЭКО, ИКСИ или ИМСИ. В зависимости от метода оплодотворения яйцеклетки либо очищаются от гранулезных клеток (ИКСИ, ИМСИ, ПИКСИ), либо нет (ЭКО). После чистки проводится точная оценка состояния ооцита.
Ооциты могут быть зрелыми (MII), незрелыми (MI и GV) или дегенеративными (Deg).


В зрелых, готовых к оплодотворению ооцитах определяется первое полярное тельце. В эмбриологическом протоколе зрелый ооцит обозначают MII. В ядрах зрелых ооцитов 23 хромосомы, в незрелых — 46 хромосом, поэтому их использование неэффективно. При нарушениях процессов созревания ооцита в фолликуле или при неправильно введенном триггере (ХГЧ) при стимуляции существует большая вероятность получения незрелых клеток, обозначаемых — MI и GV. Возможна и полная дегенерация ооцита (Deg).
При проведении ИКСИ или ИМСИ в каждую зрелую клетку эмбриолог вводит один сперматозоид. При ЭКО к неочищенным клеткам добавляют обработанные специальными растворами сперматозоиды. Затем оплодотворенные яйцеклетки ставят в инкубатор.

Что происходит в «1 день»?
Через 18-20 часов после добавления сперматозоидов или ИКСИ (1-е сутки) оценивают произошло оплодотворение или нет. Если оплодотворение прошло нормально образуются два пронуклеуса. Это предшественники ядер будущих клеток-бластомеров, на которые начинает делиться оплодотворенная яйцеклетка. При правильном оплодотворении оба пронуклеуса четко различимы, их обозначают 2pN.
Если пронуклеусов не видно, то скорее всего оплодотворение не случилось (0pN). Иногда мы наблюдаем 1 пронуклеус (1 pN), в этом случае оплодотворение произошло, но за такими эмбрионами нужно пристально наблюдать, как правило, они имеют сниженный потенциал развития. Если мы наблюдаем 3 и более пронуклеусов, то оплодотворение произошло неправильно. «Неправильно» оплодотворенные ооциты не пригодны для дальнейшей работы и утилизируются.

Что происходит на «2 день»?

Что происходит на «3 день»?
Эмбрионы продолжают делиться. Оценка качества эмбрионов проводится через 72-74 часа после оплодотворения. В идеале дробление эмбриона должно быть симметричным (получаются бластомеры одинакового размера) и равномерным (все бластомеры претерпевают деление).
Для третьего дня культивирования перспективными считаются эмбрионы с восьмью и более бластомерами (8А, 8В, 9А, 9В, 10А, 10В).


Что происходит на «4 день»?

Что происходит на «5 и 6 день»?
На пятые-шестые сутки, в идеале через 120 часов и более после оплодотворения эмбрион образует бластоцисту. Это стадия развития эмбриона, эмбрион на этой стадии похож на полый шар, внутри которого к стенке прикрепляется плотный комок клеток (внутриклеточная масса), стенки большого шара называют трофэктодермой. Впоследствии трофэктодерма участвует в образовании плаценты, а внутриклеточная масса — в образовании плода.
Оценка качества бластоцист учитывает ее размер, который отражается цифрами от 1 до 5; состояние внутренней клеточной массы (ВКМ) (от «A» до «С») (первая заглавная буква) и окружающих ее клеток – трофэктодермы (от «A» до «C»)(вторая заглавная буква).
Лучшими для переноса будут бластоцисты размера от 3 до 6, имеющие многоклеточную ВКМ и трофэктодерму – 5AA, 5AB, 5BB, 4AA, 4AB, 4BB, 3AA, 3AB, 3BB, 6AA, 6AB, 6BB.






Когда делают перенос (обозначение ET)?
Перенос можно делать в любой день развития. Вероятность беременности выше при переносе на 5 день развития. Для успешной имплантации бластоцисте необходимо выйти из окружающей ее блестящей оболочки и закрепиться в эндометрии. Эмбриолог может помочь бластоцисте выйти из оболочки, сделав отверстие. Данная процедура называется хетчинг. Ее проводят непосредственно перед переносом.
Когда эмбрионы замораживают?
Обычно замораживают эмбрионы на 5-6 день развития, когда они достигают стадии бластоцисты. Таким образом, эмбрионы живут в лаборатории максимум 7 дней. В итоге, на эмбриологическом листе можно увидеть таблицу, в которой каждая манипуляция фиксируется. Судьбу и развитие каждого эмбриона можно проследить. Такое возможно, если в лаборатории не используется групповое культивирование эмбрионов, а каждый эмбрион занимает свою каплю со средой.