культя легкого что это
Бронхиальный свищ
Бронхиальный свищ – это патология бронхиального дерева, характеризующаяся наличием патологического сообщения бронха с внешней средой, полостью плевры или просветом внутренних органов. Клиническая картина определяется взаимоотношениями бронха с другими анатомическими структурами. Общими признаками являются одышка, цианоз, кашель с выделением содержимого дренируемых органов (гноя, пищевых масс, примеси желчи и пр.). Диагноз бронхиального свища подтверждается данными рентгенодиагностики (рентгенографии легких, фистулографии, бронхографии, КТ), эндоскопии (бронхоскопии, ЭГДС), плевральной пункции с манометрией. Тактика в отношении бронхиальных свищей может быть консервативной или хирургической.
МКБ-10
Общие сведения
Бронхиальный свищ – фистула, обусловливающая аномальное сообщение бронха с какой-либо полостью, органом или поверхностью кожи. Бронхиальные свищи являются одной из наиболее сложных проблем пульмонологии и торакальной хирургии, поскольку трудно поддаются консервативному лечению, поддерживают хронические гнойные процессы, существенно отягощают послеоперационный прогноз. Частота формирования бронхиальных свищей тесно связана с их этиологией. Так, врожденные пищеводно-трахеальные и пищеводно-бронхиальные сообщения встречаются у 0,03% новорождённых. В структуре приобретенных бронхиальных свищей преобладают послеоперационные дефекты – на их долю приходится 2-30% осложнений резекции легкого.
Причины
Формирование врожденных бронхиальных свищей происходит внутриутробно. Возникновение бронхопищеводных и трахеопищеводных свищей обусловлено неполным разделением дыхательной и пищеварительной систем на определенном этапе эмбриогенеза под влиянием различных факторов, воздействующих на плод (авитаминоза, внутриутробных инфекций, травм, радиации и пр.). В большинстве случаев при таком пороке развития имеется свищевой ход между главным бронхом (обычно правым) и пищеводом. Этиология приобретенных бронхиальных свищей может быть различной:
Патогенез
Вначале бронхиальный свищ представляет собой патологическое сообщение, стенки которого выстланы некротическими массами. По мере отторжения нежизнеспособных тканей формируется канал, покрытый грануляционной или эпителиальной тканью. Этот канал может соединять бронх с грудной стенкой, плевральной полостью, близлежащими органами, обусловливая специфическую клиническую картину. Со временем стенки свищевого хода становятся ригидными, препятствуя самостоятельному закрытию дефекта. Любой инфекционный процесс в бронхиальном дереве, полости плевры, легочной ткани поддерживает течение бронхиального свища.
Классификация
Кроме деления на врожденные и приобретенные, бронхиальные свищи подразделяются на единичные (62%) и множественные (38%, в т. ч. «решетчатое легкое»). С учетом этиологического фактора они могут иметь посттравматическое, постинфекционное, послеоперационное происхождение. В зависимости от уровня локализации различают свищи главных, долевых, сегментарных, субсегментарных бронхов и альвеолярные фистулы. В клинической практике наибольшую ценность представляет анатомическая классификация, в рамках которой выделяют:
Наружные (торакобронхиальные) свищи
Внутренние свищи
Симптомы бронхиальных свищей
Критериями, определяющими симптоматику бронхиальных свищей, выступают их анатомические особенности, диаметр, сроки образования дефекта, наличие или отсутствие инфекционного процесса. К числу общих симптомов, сопровождающих развитие патологии, относятся признаки интоксикации (лихорадка с ознобами, слабость, разбитость, головная боль, плохой аппетит) и дыхательной недостаточности (цианоз, одышка, боли в грудной клетке). Кроме этого, для различных видов бронхиальных свищей характерны свои специфические проявления.
Наружные (бронхокожные, бронхоплеврокожные) свищи характеризуются наличием видимого дефекта на коже грудной стенки, из которого периодически отходит слизистое или слизисто-гнойное отделяемое, а при кашле и натуживании может выделяться воздух. Попадание в свищевой ход воды провоцирует возникновение резкого приступообразного кашля и приступа удушья. Иногда снятие окклюзионной повязки вызывает усиление кашля, одышки и цианоза, нарушение голоса вплоть до афонии.
Бронхиальные свищи, сообщающиеся с «сухой» плевральной полостью, проявляются сухим кашлем или откашливанием незначительного количества слизистой мокроты. При бронхоплевральных свищах, развившихся на фоне гнойного плеврита, общее состояние больных отягощается гнойно-резорбтивной лихорадкой, интоксикацией, истощением. Отмечается отхождение большого объема гнойной, зловонной мокроты при кашле, выраженная одышка, выделение воздуха из плеврального дренажа, подкожная эмфизема. Клинику бронхолегочных свищей определяют субфебрилитет, кашель с выделением слизисто-гнойной мокроты, потливость, слабость.
Основным признаком бронхоорганных свищей служит откашливание больным содержимого того органа, с которым сообщается бронх: съеденной пищи, желчи, желудочного или кишечного содержимого. Врожденные трахео- и бронхопищеводные свищи могут быть заподозрены вскоре после рождения ребенка на основании поперхивания при кормлении, вздутия желудка, развития аспирационной пневмонии. Основным проявлением приобретенных свищей служит кашель, связанный с приемом жидкости и пищи, иногда – удушье.
Осложнения
Длительное течение бронхиальных свищей может привести к возникновению пневмонии и хронической эмпиемы плевры. Возможны осложнения в виде кровохарканья или легочного кровотечения, аспирационной пневмонии другого легкого. Системные последствия представлены сепсисом, массивным внутренним кровотечением, висцеральным амилоидозом.
Диагностика
При осмотре пациента с предполагаемым диагнозом «бронхиальный свищ» обращает внимание цианоз кожи и слизистых, одышка, тахикардия, характерная деформация концевых фаланг пальцев («барабанные палочки», «часовые стекла»). Аускультация выявляет рассеянные разнокалиберные хрипы.
Бронхокожные свищи, открывающиеся на поверхности грудной стенки, обнаруживаются визуально. С диагностической целью может быть проведено зондирование свища с введением водного раствора метиленового синего. Возникновение кашля с выделением окрашенной мокроты подтверждает наличие бронхиального свища. Для получения информации о протяженности и конфигурации свищевого хода производится фистулография с контрастными веществами. В ряде случаев уточнить локализацию, количество, размеры свищевых ходов позволяет диагностическая торакоскопия, выполняемая через свищевое отверстие в грудной стенке.
При внутренних свищах важное диагностическое значение имеет бронхоскопия, позволяющая оценить состояние бронхиального дерева, а также рентгенологические методы диагностики: обзорная рентгенография и КТ легких, бронхография. Бронхоплевральные свищи могут быть выявлены с помощью данных плевральной пункции с манометрией – при сообщении бронхиального дерева с полостью плевры в последней не удается создать отрицательное давление путем аспирации воздуха. В случае подозрения на наличие бронхопищеводного или бронхожелудочного свища показана эзофагогастроскопия.
Лечение бронхиальных свищей
В большинстве случаев бронхиальные свищи требуют оперативного лечения. Вместе с тем, в отношении некоторых фистул бронхов может быть применена консервативная тактика. Лечением данной патологии должны заниматься торакальные хирурги, владеющие всем арсеналом методов ведения больных с бронхиальными свищами. Консервативное лечение бронхиальных свищей предполагает проведение мероприятий по санации гнойных полостей: дренирование плевральной полости, промывание антисептическими растворами, введение протеолитических ферментов и антибиотиков, удаление инородных тел, наложение аппарата активной аспирации и т. п. После облитерации остаточных полостей возможно самострельное закрытие небольших бронхиальных свищей.
Имеется положительный опыт ликвидации свищей с помощью химического прижигания или электрокоагуляции фистулы, позволяющих разрушить эпителиальную выстилку и стимулировать рост соединительной ткани в канале. При крупных фистулах может применяться временное эндоскопическое закрытие свищнесущего бронха специальной поролоновой пломбой – такая тактика позволяет осуществить лаваж гнойной полости и создать благоприятные условия для оперативной ликвидации бронхиального свища.
Консервативное лечение бронхиальных свищей оказывается успешным лишь в 10-12% случаев, поэтому большинству пациентов показано оперативное закрытие дефекта. Для оперативного устранения торакобронхиального свища может выполняться его иссечение с последующим ушиванием, мышечная пластика лоскутом на ножке. При послеоперационных свищах показано выполнение реампутации культи бронха. Устранение пищеводно-бронхиальных свищей требует ушивания дефектов со стороны пищевода и бронха, возможно – резекции измененной части легкого. Закрытие бронхоплеврального свища может производиться с помощью интраплевральной торакопластики или декортикации легкого.
Прогноз и профилактика
Исход и перспективы выздоровления зависят от причины, приведшей к формированию бронхиального свища, полноты, адекватности и своевременности лечебных мероприятий. Наиболее серьезный прогноз и высокая летальность (30-70%) отмечается при послеоперационных свищах, осложненных эмпиемой плевры. При возникновении бронхиального свища выжидательная тактика недопустима; необходимо как можно более раннее начало консервативных мероприятий, проведение хирургического вмешательства после необходимой подготовки. Профилактика приобретенных бронхиальных свищей заключается в соблюдении техники обработки культи бронха, своевременной терапии гнойно-деструктивных заболеваний легких, предупреждении травм грудной клетки.
Периферический рак легкого
С каждым годом наблюдается все интенсивней рост онкологической патологии. Первое место в структуре онкологических заболевания занимает рак легких. Это связано как с загрязнением окружающей среды, так и с курением, алкоголизмом, генетической предрасположенностью и другими факторами. Статистика смертей от рака легких тоже устрашает. Все связано с тем, что человек долгое время вообще не замечает симптомов, а даже когда замечает – легко находит им более простое объяснение. Затем следует период симптоматического лечения, а только когда совсем тяжко становится – больные обращаются за помощью. К сожалению, дольше половины пациентов при появлении выраженной клинической картины уже имеют многочисленные метастазы.
В зависимости от локализации разделяют центральный и периферический рак легких, а в случае вовлечение в процесс всего легкого, он носит название массивный. Центральный локализуется в крупных бронхах, а периферический рак легких – в бронхах с меньшим диаметром вплоть до альвеол. Но ученые утверждают, что отличия не только в локализации, но и в строении, происхождении, патогенезе, клинике и др. Например, считается, что курение и длительное вдыхание загрязненного воздуха является этиологическим фактором для центрального, а для периферического рака легких свойственно лимфогенное и гематогенное попадание канцерогенов.
Сколько времени живут с периферическим раком легких зависит от многих факторов, в том числе от лечения. Прогноз при периферическом раке достоверно благоприятней при своевременной диагностике и эффективной специфической терапии.
Около семидесяти процентов случаев периферического рака правого легкого, как и локализуется в верхних долях, около двадцати – в нижних, а в средних – меньше десяти. Гистологически же периферический рак чаще всего представлен либо аденокарциномой, либо плоскоклеточным раком.
Именно периферическая форма рака протекает практически бессимптомно. Диагностика на ранних стадия чаще связана с профилактическими медицинскими осмотрами.
Юсуповская больница оснащена всей современной аппаратурой, которая необходима для диагностики рака легких. Комфортабельные палаты, вежливый персонал, врачи высшей квалификации – это все залог успешного лечения.
Симптомы
Симптомы периферического рака легких чаще всего появляются на поздних стадиях. Клинические симптомы при периферическом раке в большинстве случаев связанные либо с сдавлением соседних органов или структур, либо с метастатическим поражением.
Периферический рак легкого имеет несколько форм – узловую, пневмониеподобную и верхушечную. Формы отличаются течением, клинической картиной и др.
Узловая форма дает клиническую картину, когда начинает давить на бронхи, плевру или сосуды. Это и становится причиной появления боли, кашля, выделения мокроты.
Пневмониеподобная протекает как воспаление легких, часто осложняется плевритом, но, что естественно, на терапию антибиотиками не отвечает, что и заставляет врача задуматься.
А вот периферический рак верхней доли правого легкого, как и периферический рак верхней доли левого легкого в литературе часто встречается как «верхушечный». Клиническая картина этой формы рака обусловлена врастанием новообразования в симпатические узлы. Внимание притягивает боли в плече, предплечье, кисти, появляется осиплость голоса, опускается верхнее веко и сужается зрачок. Данные симптомы часто сначала приводят к невропатологу, а уже потом к онкологу.
Лечение верхушечного рака так же имеет свои особенности, ведь, например, в случае оперативного лечения, возможно удаление вместе с ключицей и ребром. Химиотерапевтическое и лучевое лечение зачастую применяют в комплексе.
Прогноз
Сколько живут при периферическом раке легкого зависит от стадии, строения, возраста, сопутствующей патологии, наличия метастазов и др. К сожалению, продолжительность жизни, как и выживаемость при раке легких оставляет желать лучшего. Именно поэтому нельзя упускать ни минуты и как можно раньше приступать к лечению.
В случае наличия запущенной стадии периферического рака легкого и отказа от лечения продолжительность жизни измеряется в нескольких месяцах.
В случае своевременной диагностики и адекватного лечения пятилетняя выживаемость наблюдается в около шестидесяти процентов случаев, согласно статистическим данным.
Врачи Юсуповской больницы со своего опыта могут привести примеры многочисленных длительных ремиссий и выздоровлений, которых они смогли добиться своим трудом. Развиваясь, пытаясь найти решения специалисты Юсуповской больницы в круглосуточном режиме спасают жизни пациентов.
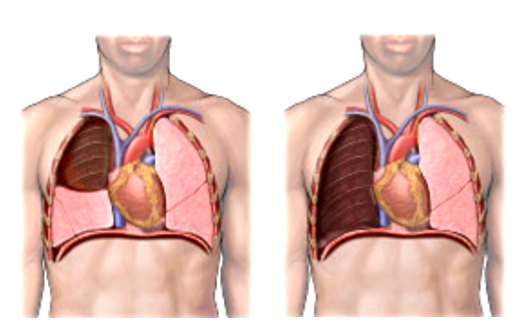
Несостоятельность культи бронха
Несостоятельность культи бронха – осложнение лоб-, билоб- или пульмонэктомии, представляющее собой дефект швов, наложенных на культю, и обеспечивающее прохождение воздуха в плевральную полость, экссудата – в бронхи и трахею. Проявляется болями на стороне операции, кашлем с обильным отделением кровянистой жидкости, одышкой, лихорадкой, подкожной эмфиземой. Диагностируется на основании клиники, данных лучевых методов исследования лёгких, бронхоскопии. Для закрытия дефекта культи выполняется бронхоскопия с электрохимической коагуляцией или реторакотомия с торакопластикой или реампутацией бронха.
МКБ-10
Общие сведения
Несостоятельность культи бронха является тяжёлым осложнением хирургической резекции лёгкого или пульмонэктомии, приводящим к появлению бронхиального свища. Развивается у 2-30% больных, прооперированных по поводу различных заболеваний лёгких. Справа встречается в 5 раз чаще, чем слева. Занимает первое место в структуре послеоперационной летальности в торакальной хирургии. При расхождении швов главного бронха этот показатель составляет 50-70%. Чем шире просвет ампутированного бронха, тем выше риск появления дефекта швов и сложнее лечение их несостоятельности. У пациентов, перенесших пульмонэктомию, осложнение наблюдается в 10-20 раз чаще по сравнению с больными, которым была произведена лобэктомия.
Причины
Несмотря на новые методики прошивания культи бронха, частота возникновения дефекта швов остаётся высокой. До сих пор ведутся исследования, направленные на поиск основных причин образования бронхиальных свищей и способов их профилактики. На сегодняшний день выделяются следующие факторы, провоцирующие развитие данного послеоперационного осложнения:
Патогенез
Механизм развития патологического состояния до конца не изучен. Установлено, что в результате некробиотических процессов, происходящих в стенках оперированного бронха, через 7-10 дней после хирургического вмешательства возникает размягчение и расслабление швов. Их несостоятельность отмечается при недостаточно прочном соединении тканей культи. Кроме того, формированию дефекта после пневмонэктомии способствует отсутствие лёгочной паренхимы, способной укрыть резецированный бронх.
Несостоятельность бронхиальной культи после лоб- или билобэктомии наблюдается при недостаточном расправлении оставшейся части лёгкого и формировании полости. Содержащийся в ней экссудат контактирует со швами, ещё больше их размягчает и прорывается в бронх, образуя свищ. Многие авторы считают, что разгерметизация культи формируется при кашле или глубоком вдохе из-за градиента давления, направленного из трахеобронхиального дерева в остаточную плевральную полость. Через образовавшееся отверстие в полость плевры шунтируется воздух, что впоследствии становится причиной эмпиемы. В обратном направлении устремляется экссудат, аспирация которого приводит к развитию острой пневмонии противоположного лёгкого.
Классификация
По времени возникновения различают острую, появляющуюся в первые двое суток, раннюю, диагностируемую на 3-14 сутки, и позднюю, развивающуюся спустя 15 суток после операции недостаточность бронхиальной культи. По величине дефекта выделяют I (диаметр отверстия до 0,4 см), II (0,4-1 см) и III (от 1 см до полного раскрытия бронха) степени патологического состояния. В зависимости от этиологического фактора несостоятельность ампутированного участка воздухоносного пути классифицируется как:
Симптомы
Клиническая картина острого раскрытия бронха III степени разворачивается быстро. Состояние больного резко утяжеляется. Отмечаются интенсивные боли, чувство тяжести в груди, кашель с отхождением большого количества (полным ртом) жидкого кровянистого содержимого плевральной полости. Стремительно нарастает общая слабость, снижается артериальное давление. Кожные покровы пациента приобретают бледно-цианотичный оттенок, покрываются холодным липким потом. Возникает выраженная одышка, нарушается сознание. Иногда присутствует подкожная эмфизема.
Несостоятельность I-II степени протекает легче. Симптомы осложнения появляются на 7-21 день послеоперационного периода. Характерно повышение температуры тела до фебрильных значений, развитие или усиление болей в грудной клетке и кашля. Изначально сухой мучительный кашель постепенно становится влажным. Откашливается слизисто-гнойная мокрота. При определённом положении тела интенсивный приступ кашля завершается обильным отделением жидкого сукровичного содержимого. Запах препаратов, которые вводятся внутриплеврально, ощущается пациентом во время выдоха. У некоторых больных наблюдается подкожная эмфизема лица, шеи, груди, живота.
Осложнения
Острая тяжёлая несостоятельность ампутационной бронхиальной культи ведёт к развитию дыхательной недостаточности, шока. До 70% случаев такого состояния после пульмонэктомии заканчиваются летальным исходом. Бронхиальная несостоятельность всегда становится причиной формирования бронхиального свища с последующей эмпиемой плевры. Часто развивается аспирационная пневмония здорового лёгкого. Если оперативное вмешательство осуществлялось по поводу туберкулёзного процесса, происходит диссеминация.
Диагностика
Диагностический поиск при подозрении на несостоятельность культи бронха осуществляет торакальный хирург. При необходимости к обследованию пациента привлекаются фтизиатры и онкологи. При осмотре оценивается общее состояние, сознание и положение тела больного, цвет и влажность кожных покровов. Промокание повязки в области послеоперационной раны при соответствующих жалобах может служить косвенным признаком развития бронхиальной несостоятельности. Другими симптомами патологического состояния являются откашливание плеврального содержимого в положении на больном боку и постоянное выделение воздуха через плевральный дренаж. Окончательный диагноз устанавливается с помощью:
Лечение
Основные лечебные мероприятия направлены на снижение летальности от данного осложнения и предотвращение рецидивов. Тактика и этапы лечения патологии зависят от размера, времени возникновения и выявления бронхиального свища, а также от общего состояния пациента. Различают следующие основные варианты ведения больного с диагностированной несостоятельностью бронхиальной культи:
Всем пациентам назначается парентеральное введение антибиотиков широкого спектра действия. Плевральная полость промывается антисептиками, туда же вводятся бактериофаги, чаще (с учётом возбудителя эмпиемы) активные в отношении синегнойной палочки. Для стимуляции факторов иммунной защиты используются иммуномодуляторы, препараты крови. В период реабилитации показана лечебная физкультура и дыхательная гимнастика.
Прогноз и профилактика
Прогноз при развитии пострезекционной негерметичности бронха всегда серьёзный. До 70% больных погибают в послеоперационном периоде. Летальность повышается при выборе консервативного метода лечения и необходимости применения выжидательной тактики. Несостоятельность послеоперационной культи часто рецидивирует. В целях профилактики, выполняя резекцию лёгкого, необходимо учитывать анатомические особенности бронха, аккуратно выделять его из окружающих тканей, стараясь не нарушить васкуляризацию, не повредить хрящ и надхрящницу. Культя бронха не должна соприкасаться с экссудатом остаточной полости. Существуют разнообразные способы её герметизации.
Рак легких
Рак легкого – это злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения опухолевый процесс может распространиться за пределы легкого в близлежащие или отдаленные органы. В зависимости от характеристик опухолеобразующих клеток, основными типами рака легких являются мелкоклеточный рак легкого (МРЛ) и немелкоклеточный рак лёгкого (НМРЛ).
По данным ВОЗ эта болезнь занимает одну из лидирующих позиций неинфекционных заболеваний, ставших причиной смерти до 70 лет.
Классификация
По месту первичного очага классифицируют виды опухоли легкого.
Центральный рак локализирован в проксимальных (центральных) отделах бронхиального дерева. Первые признаки рака легких (симптомы), которые должны насторожить, в этом случае выражены ярко:
Фото 1 — Центральный рак правого нижнедолевого бронха (1) с обтурацией и метастазами (2) в бифуркационные лимфатические узлы
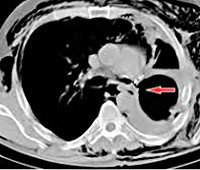
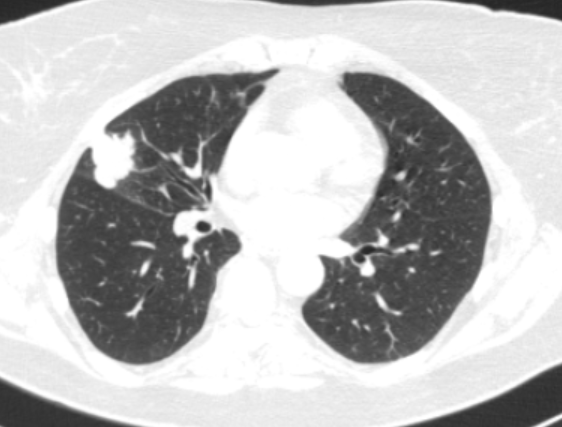
Периферический рак постепенно сформировывается в боковых отделах легких, медленно прорастая и ничем себя не обнаруживая. Данная опухоль легкого симптомы долгое время может не давать, они появляются при значительном местном распространении, вовлечении соседних органов и структур, прорастания бронхов. Диагностика рака легких этого типа локализации чаще всего возможна при профилактическом обследовании (рентгенографии или компьютерной томографии).
Фото 2 — Периферический рак (1) верхней доли правого легкого
Причины
Причиной рака легких, в подавляющем большинстве случаев (до 85%), становится долгосрочное табакокурение. В 10-15-процентной вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно отметить сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Диагностика
Онкология легких обычно выявляется при рентгенографическом исследовании грудной клетки и компьютерно-томографическом сканировании (КТ). Диагноз подтверждается биопсией, которая обычно выполняется при трахеобронхоскопии или под КТ контролем.
Профилактика
Профилактикой рака легкого является снижение влияния факторов риска:
Лечение
Лечение онкологии легких и отдаленные результаты зависят от типа рака, степени распространения (стадии), а также общего состояния здоровья человека. При немелкоклеточном раке легкого применяют:
Для мелкоклеточного рака легкого характерна лучшая чувствительность к медикаментозной и лучевой терапии.
Хирургический метод лечения рака легкого
— основной радикальный способ при 1-3 стадии болезни. Операции, выполняемые при данном заболевании классифицируются:
Фото 3 — Лобэктомия
Фото 4 — Пневмонэктомия
При лечении местнораспространенного злокачественного образования с переходом на главный бронх и лёгочную артерию, в тех случаях, где раньше единственным вариантом оперативного лечения являлась пневмонэктомия, сейчас возможно выполнение органосохранных операций. В этом случае иссекается пораженный участок главного бронха с последующим восстановлением непрерывности (бронхопластические и ангиопластические лобэктомии)
Фото 5 — Схема верхней бронхопластической лобэктомии
Лучевая терапия рака лёгкого
На сегодняшний день активное внедрение получают такие современные методы радиотерапии, как IMRT (радиационная терапия с возможностью изменения дозы излучения), 3Д конформная лучевая терапия (трехмерное компьютерное планирование избирательного облучения) стереотаксическая (точно сфокусированная) лучевая терапия. В проведении этих манипуляций, помимо онкологов, участвуют медицинские физики, врачи-радиологи, физики-дозиметристы и др. специалисты.
Химиотерапия
Планирование курса лечения немелкоклеточного рака лёгкого включает в себя использование фармакологических средств. Применяется в целях профилактики: адъювантная (вспомогательная), послеоперационная химиотерапия при 2-3 стадии заболевания и в терапевтическом курсе.
В зависимости от гистологического типа опухоли, стадии заболевания и предполагаемой чувствительности к воздействию, разработаны различные схемы применения химиопрепаратов.
Таргетная терапия (англ. target – мишень, цель)
Отдельный вид фармакологического лечения, заключающийся в назначении препаратов-ингибиторов, действующих только на опухолевые клетки, в которых выделены различные нарушения, задерживающих или даже блокирующих дальнейший рост.
Существуют таргетные препараты, для назначения которых не требуется выявление каких-либо нарушений в опухолевых клетках. К ним относятся бевацизумаб (ингибитор VEGF), ниволюмаб и пембролизумаб (анти PDL1 антитела).
Прогноз жизни
Прогноз онкологии легких при НМРЛ включает симптоматику, размер опухоли (> 3 см), неплоскоклеточный гистологический вариант, степень распространения (стадию), метастазирование в лимфаузлы и сосудистую инвазию. Неоперабельность заболевания, выраженная клиника и потеря веса более, чем на 10% — дают более низкие результаты. Прогностические факторы при мелкоклеточном раке легкого включают в себя статус состояния, пол, стадию заболевания и вовлеченность центральной нервной системы или печени во время диагностики.
Для немелкоклеточного рака легкого прогноз жизни, при полной хирургической резекции стадии IA (ранняя стадия заболевания) — 70% пятилетняя выживаемость.