культя прямой кишки что это
Культя прямой кишки что это
а) Показания для передней резекции прямой кишки:
— Плановые: патологические образования прямой кишки на 5 см выше кожно-анальной линии (с колоанальным швом на 4 см выше линии).
— Противопоказания: злокачественные опухоли, расположенные ниже 4 см или прорастающие в сфинктеры.
— Альтернативные операции: брюшно-промежностная резекция прямой кишки.
в) Специфические риски, информированное согласие пациента:
— Несостоятельность анастомоза (менее 5% случаев)
— Стриктура анастомоза (менее 10% случаев)
— Повреждение мочеточника (4% случаев)
— Повреждение мочевого пузыря (1% случаев)
— Импотенция (40-50% случаев)
— Дисфункция мочевого пузыря (20-100% случаев, особенно если симптомы уже присутствовали до операции)
— Расхождение раны (менее 10% случаев)
— Потребность в ампутации/наложении стомы
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине, модифицированное литотомическое положение по Ллойду-Дэвису.
е) Оперативный доступ при передней резекции прямой кишки. Срединная лапаротомия, продление разреза выше пупка к левому реберному краю, возможен лапароскопический доступ.
ж) Этапы операции:
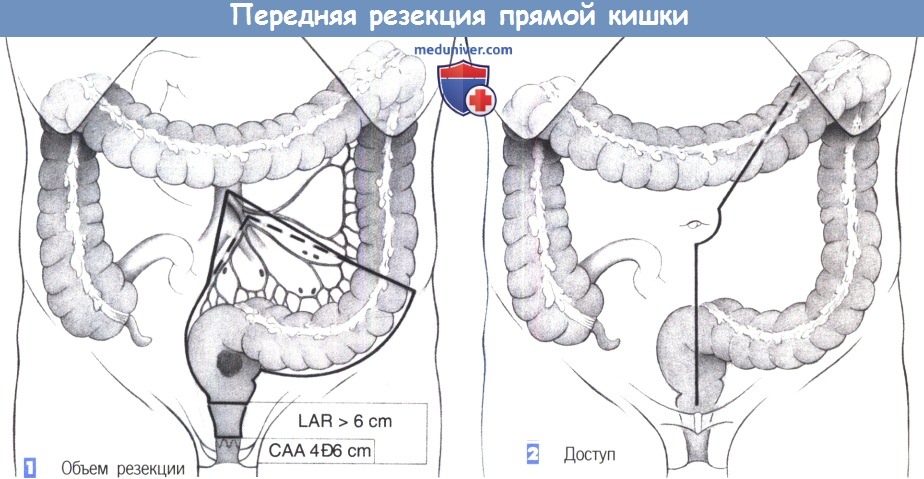
— Объем резекции
— Доступ
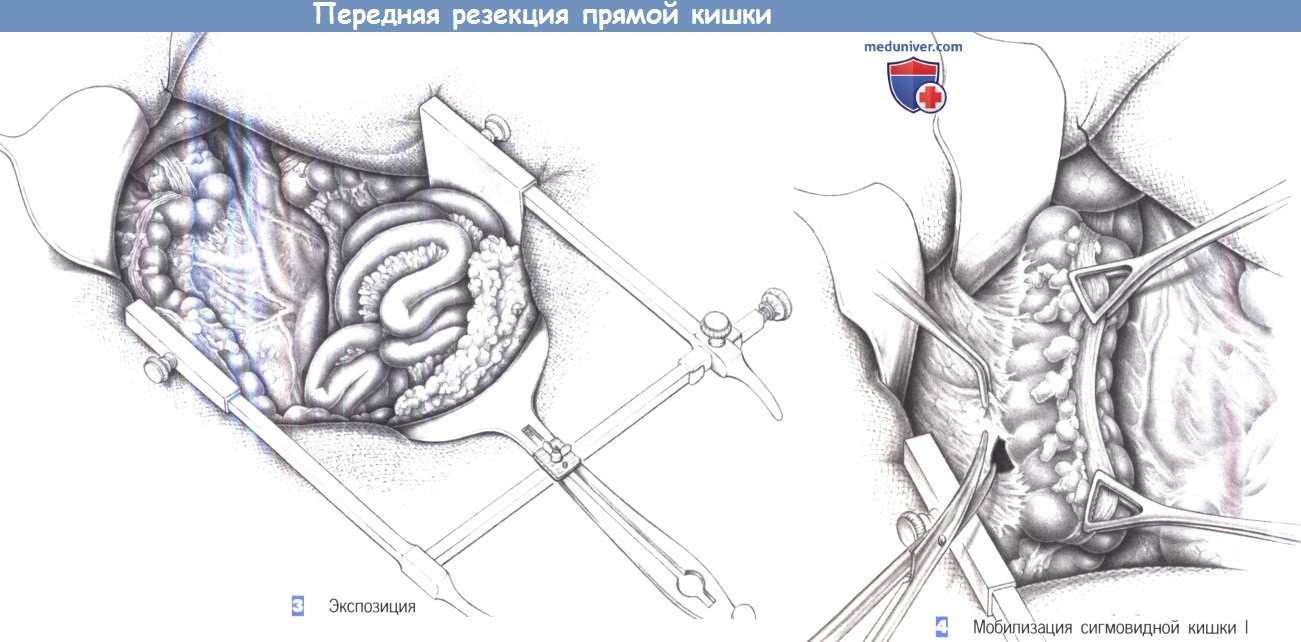
— Экспозиция
— Мобилизация сигмовидной кишки I
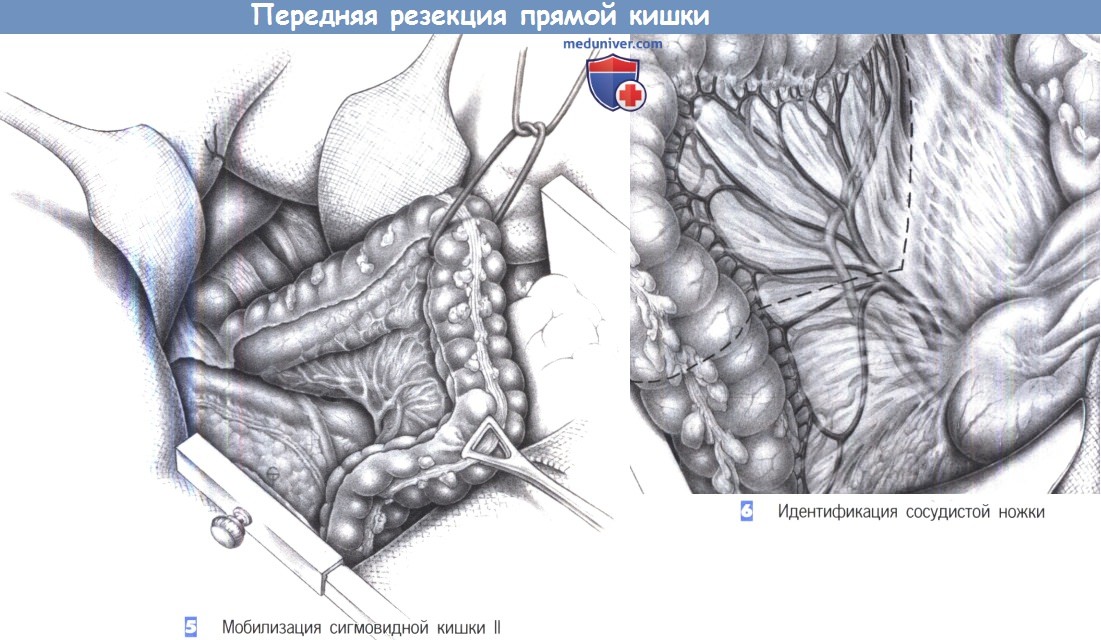
— Мобилизация сигмовидной кишки II
— Идентификация сосудистой ножки
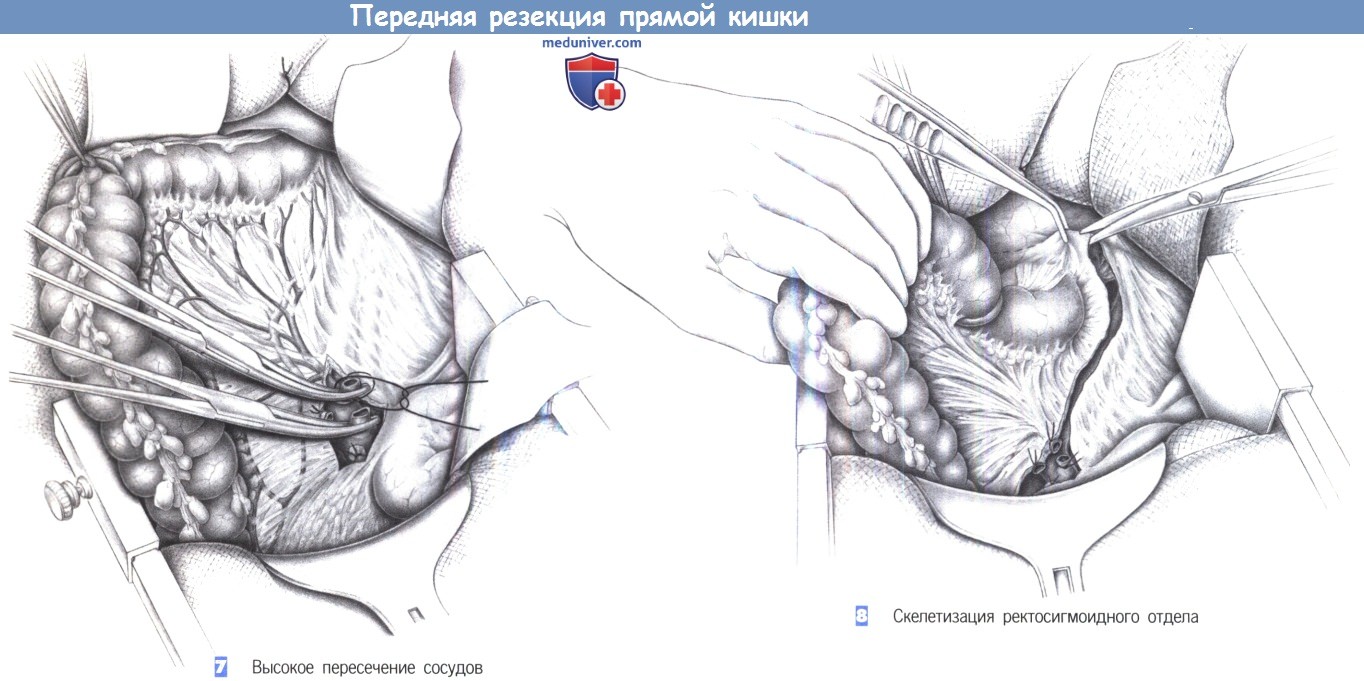
— Высокое пересечение сосудов
— Скелетизация ректосигмоидного отдела
— Предкрестцовая диссекция I
— Предкрестцовая диссекция II
— Предкрестцовая диссекция III
— Предкрестцовая диссекция IV
— Края диссекции
— Диссекция за мочевым пузырем
— Дистальный кисетный шов
— Дистальное пересечение прямой кишки
— Проксимальная скелетизация
— Проксимальное пересечение сигмовидной кишки
— Дилатация просвета кишки
— Аппаратный анастомоз I
— Аппаратный анастомоз II
— Аппаратный анастомоз III
— Межсфинктерная резекция
— Пересечение прямой кишки
— Диссекция культи прямой кишки
— Выворот культи прямой кишки I
— Выворот культи прямой кишки II
— Колоанальный аппаратный шов I
— Колоанальный аппаратный шов II
— Завершенная реконструкция
л) Этапы и техника передней резекции прямой кишки:
1. Объем резекции
2. Доступ
3. Экспозиция
4. Мобилизация сигмовидной кишки I
5. Мобилизация сигмовидной кишки II
6. Идентификация сосудистой ножки
7. Высокое пересечение сосудов
8. Скелетизация ректосигмоидного отдела
9. Предкрестцовая диссекция I
10. Предкрестцовая диссекция II
11. Предкрестцовая диссекция III
12. Предкрестцовая диссекция IV
13. Края диссекции
14. Диссекция за мочевым пузырем
15. Дистальный кисетный шов
16. Дистальное пересечение прямой кишки
17. Проксимальная скелетизация
18. Проксимальное пересечение сигмовидной кишки
19. Дилатация просвета кишки
20. Аппаратный анастомоз I
21. Аппаратный анастомоз II
22. Аппаратный анастомоз III
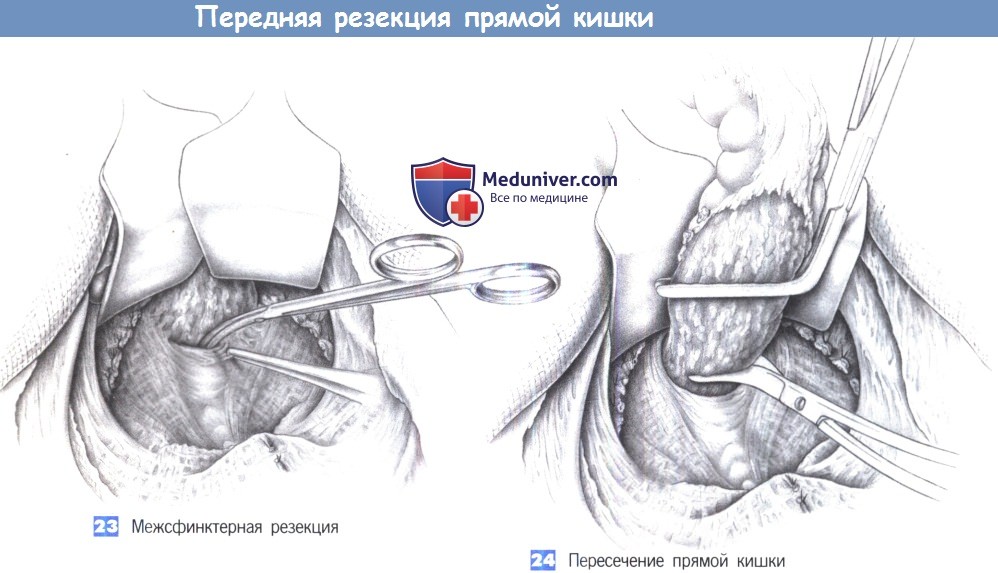
23. Межсфинктерная резекция
24. Пересечение прямой кишки
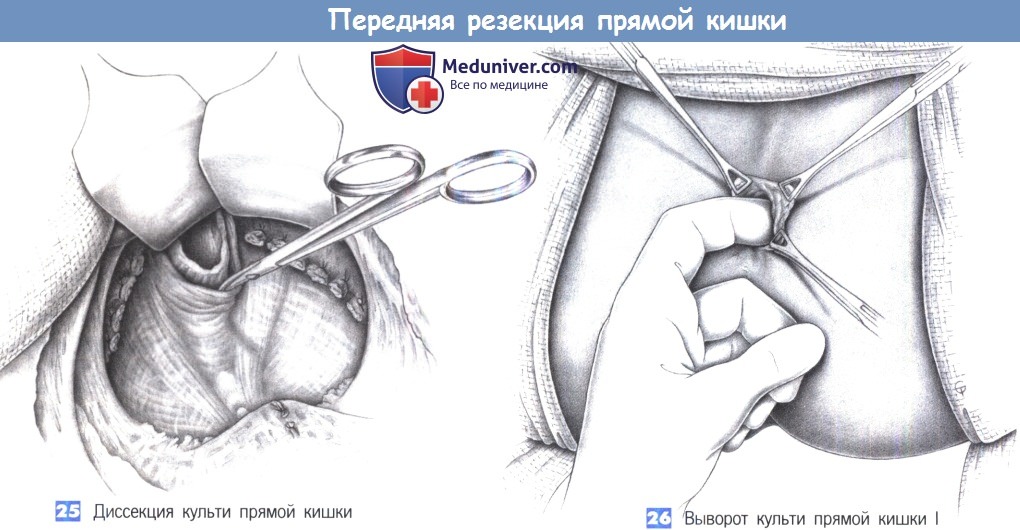
25. Диссекция культи прямой кишки
26. Выворот культи прямой кишки I
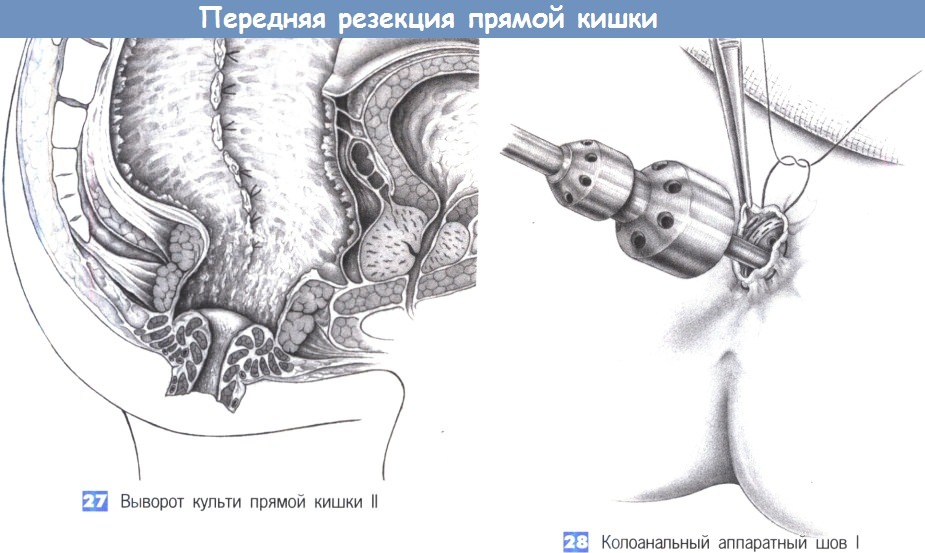
27. Выворот культи прямой кишки II
28. Колоанальный аппаратный шов I
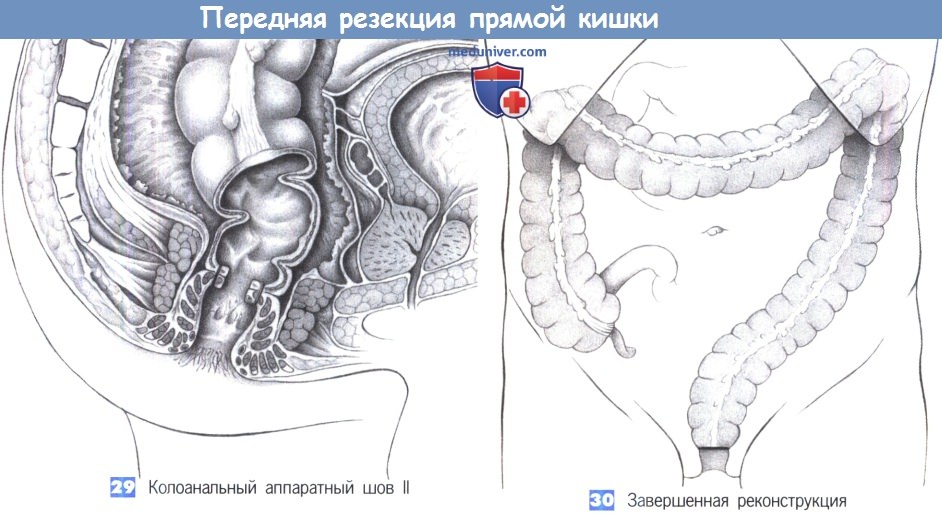
29. Колоанальный аппаратный шов II
30. Завершенная реконструкция
Дистальный край резекции определяется местом расположения опухоли. Образования, расположенные на б см и выше кожно-анальной линии, могут быть резецированы из брюшного доступа в ходе низкой передней резекции с сохранением функции удержания (LAR на рисунке). Более низкие опухоли, до 4 см от кожно-анальной линии, могут быть удалены с сохранением функции удержания и адекватными краями резекции только при низкой передней резекции в сочетании с колоанальный анастомозом (САА на рисунке).
При опухолях, которые врастают в сфинктеры, а также низкодифференцированных опухолях ниже 5-6 см от кожно-анальной линии резекция с сохранением функции удержания невыполнима.
2. Доступ. Доступ соответствует таковому для резекции сигмовидной кишки: нижняя срединная лапаротомия с продлением к левому реберному краю.
3. Экспозиция. После вскрытия брюшной полости края раны закрываются влажными брюшными полотенцами, которые при помощи шва снизу раны и зажима для операционного белья сверху раны фиксируют брюшную стенку к брюшине. Для обеспечения лучшей визуализации наиболее удобен ретрактор Голайера, так как он разводит края брюшной стенки с обеих сторон и дает возможность с помощью отдельного крючка сместить в краниальном направлении укрытые большим полотенцем тонкую кишку и сальник. Это обеспечивает широкую экспозицию нижней части корня брыжейки и малого таза для диссекции.
4. Мобилизация сигмовидной кишки I. Фактически диссекция начинается с разделения боковых прикреплений сигмовидной ободочной кишки. Ободочная кишка отводится в медиальном направлении, например, двумя зажимами Дюваля, и натянутая таким образом ткань рассекается вдоль складки брюшины. Сигмовидная кишка отделяется от боковых прикреплений по всей ее длине между нисходящей ободочной и прямой кишкой, и смещается к середине и кверху.
5. Мобилизация сигмовидной кишки II. Мобилизация сигмовидной кишки продолжается до подвздошных сосудов с обнажением мочеточника, пересекающего подвздошные и яичковые/яичниковые сосуды. Брюшина со всех сторон прямой кишки рассекается вниз до тазового дна. Отведение сигмовидной кишки кверху обнажает сосудистую ножку брыжейки. На этом этапе операции определяются границы резекции.
Принимается решение о выполнении высокого пересечения брыжеечной артерии непосредственно возле аорты или более низкой резекции с сохранением левой ободочной артерии. Крайний лимфатический узел у места отхождения верхней брыжеечной артерии в любом случае нужно удалить и послать на гистологическое исследование.
6. Идентификация сосудистой ножки. Выбор между резекцией с «высокой перевязкой» (радикальное пересечение нижней брыжеечной артерии возле аорты) и резекцией с «низкой перевязкой» (пересечение нижней брыжеечной артерии с сохранением левой ободочной артерии, как показано на рисунке пунктирной линией) зависит от наличия артериальной дуги Риолана. При наличии этого анастомоза высокая перевязка привела бы к расширению объема резекции с наложением анастомоза между поперечно-ободочной и прямой кишкой. Поэтому прежде, чем принять решение об уровне перевязки, необходимо оценить кровоснабжение нисходящей ободочной кишки.
7. Высокое пересечение сосудов. Сигмовидная кишка перекрывается ниже края резекции резиновой петлей и смещается латерально. Проксимальная часть сигмовидной кишки и прямая кишка могут быть орошены цитотоксическим раствором (повидон-йодин). Радикальная резекция прямой кишки включает высокое пересечение питающих ее сосудов. Вначале нижняя брыжеечная вена пересекается между двумя зажимами Оверхольта тотчас у нижнего края поджелудочной железы и перевязывается с прошиванием. Затем пересекается нижняя брыжеечная артерия у аорты; проксимальная культя перевязывается с прошиванием.
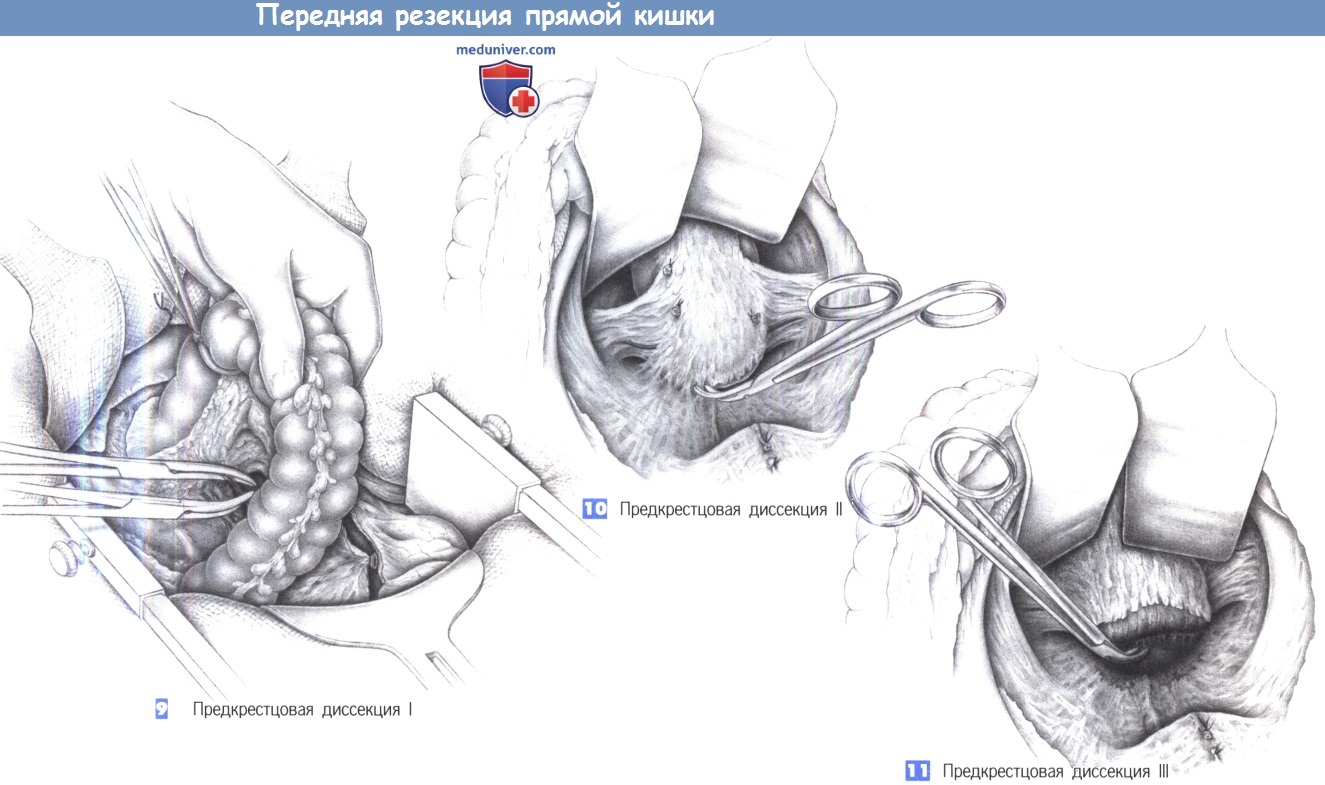
9. Предкрестцовая диссекция I. Средние крестцовые сосуды пересекаются между зажимами Оверхольта до открытия предкрестцового пространства. Кпереди от крестца создается доступ к бессосудистому позадипрямокишечному пространству, которое заполнено ретикулярной соединительной тканью.
10. Предкрестцовая диссекция II. Прямая кишка оттягивается краниально. На этом этапе операции важно поддерживать управляемую тягу на крючке, удерживаемом ассистентом, стоящим между ног пациента.
Это дает доступ к малому тазу путем оттеснения мочевого пузыря кпереди и каудально. Теперь может быть выполнено полное иссечение мезоректум режущей диатермией. В это время у входа в малый таз обнаруживаются и тщательно предохраняются два подчревных нервных ствола.
11. Предкрестцовая диссекция III. Ретракция крючками в передненижнем направлении с постепенным включением прямой кишки позволяет успешно обнажить полость таза. Предкрестцовая диссекция выполняется режущей диатермией или ножницами по бессосудистому слою. «Действия рукой, как при аутопсии» (то есть, работа выпрямленной кистью руки хирурга в полости таза с «хлюпающим звуком») является устаревшим. Режущая диатермия, ножницы и зажим являются вполне достаточными инструментами. Фасция Вальдейера с венозным сплетением позади нее расположена кзади и должна быть защищена.
13. Края диссекции. Слой для диссекции лучше всего виден в сагиттальной плоскости. Диссекция ведется непосредственно перед крестцом с сохранением предкрестцовой фасции Вальдейера от повреждения. Далее она продолжается вниз к мышечному дну таза, в область мышц, поднимающих задний проход. Спереди ретровезикально создается плоскость диссекции с сохранением фасции Денонвиллье. Семенные пузырьки и предстательная железа должны остаться покрытыми фасцией.
Край резекции при низкой передней резекции находится непосредственно над тазовым дном, в результате чего остается мобильный сегмент прямой кишки 2-3 см длиной, который можно анастомо-зировать с помощью сшивающего аппарата. Если опухоль расположена настолько низко, что край резекции вместе с необходимым отступом недостаточно безопасен, потребуется межсфинктерная резекция с колоанальным анастомозом (САА).
По завершении диссекции под фасцией Денонвиллье ясно видны семенные пузырьки. Однако если опухоль прорастает в эту область, показана более радикальная диссекция с удалением семенных пузырьков и фасции. Иногда неизбежна резекция мочевого пузыря.
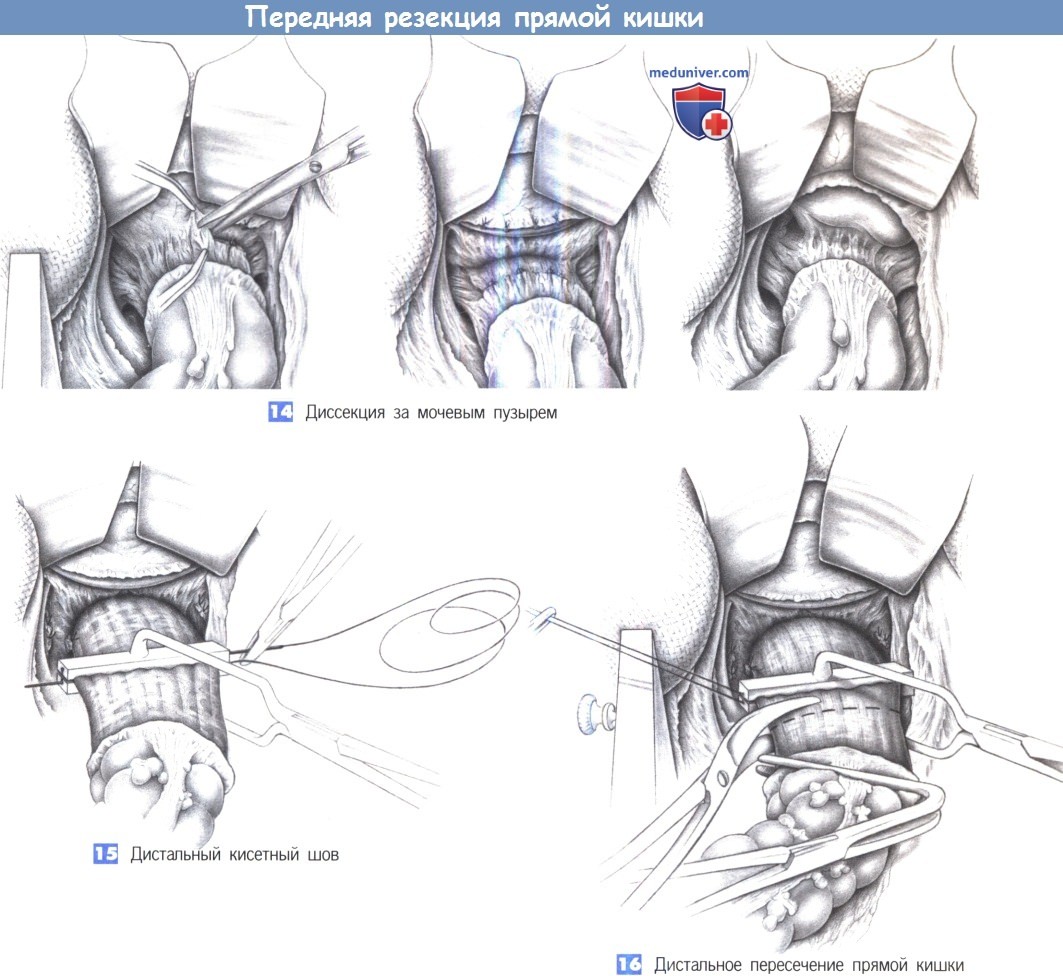
15. Дистальный кисетный шов. Мобилизация прямой кишки проводится до тазового дна.
В каждом случае должна быть идентифицирована лоннопрямокишечная мыщечная петля. Если в этом положении за опухоль можно завести указательный и средний пальцы, то удаление опухоли путем низкой передней резекции возможно. Брюшно-промежностная резекция в этой ситуации не дала бы большей радикальности. На дистальную часть кишки над тазовым дном накладывается кисетный шов. Здесь можно использовать зажим для кисетного шва; в этом случае рекомендуется выбрать гибкую иглу, которую можно изогнуть во время ее извлечения в узком малом тазу.
Жесткая прямая игла ограничивает подвижность в этой области и неизбежно приводит к компромиссному решению при выборе уровня резекции.
16. Дистальное пересечение прямой кишки. Прямая кишка перекрывается изогнутым под прямым углом зажимом, который накладывается при умеренном натяжении, что позволяет выполнить рассечение прямой кишки выше зажима для наложения кисетного шва. Для этого оказались эффективны угловые ножницы. Предостережение: избегайте случайного пересечения кисетного шва. Зажим для шва не следует открывать до пересечения прямой кишки!
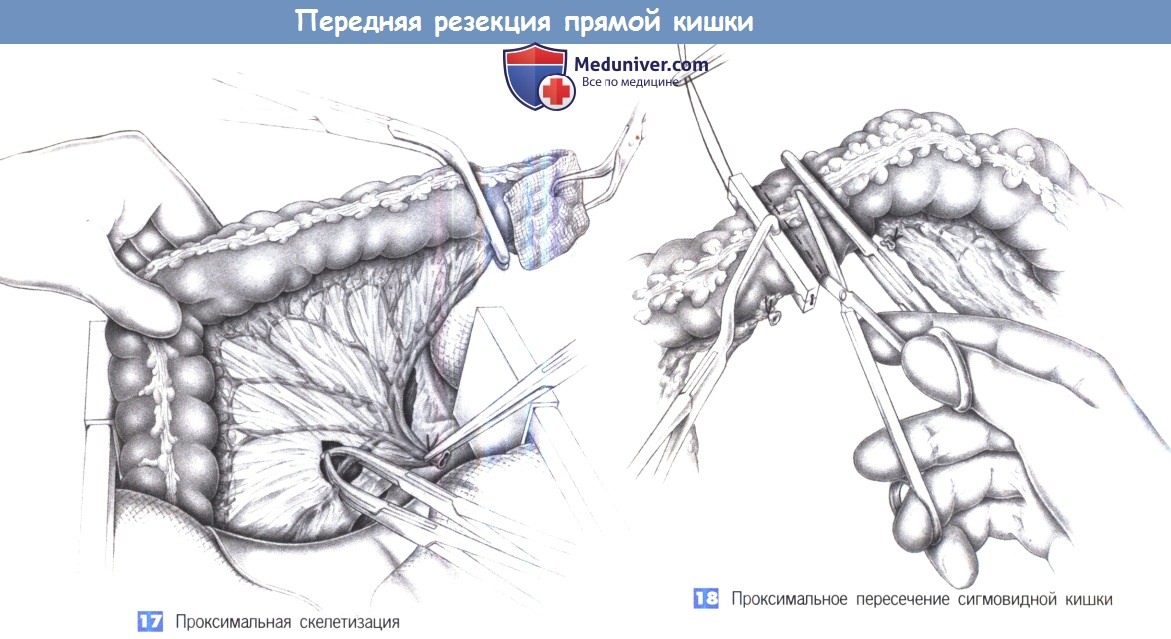
17. Проксимальная скелетизация. Проксимальная культя прямой кишки закрывается тампоном с повидон-йодином, который может быть фиксирован зажимом для операционного белья. Кровоснабжение кишки определяет краниальный край резекции. Скелетизация брыжейки между зажимами Оверхольта продолжается до тех пор, пока позволяет кровоснабжение. Край резекции находится в переходной зоне нисходящей и сигмовидной кишки. Кровоснабжение сверху через анастомоз Риолана должно быть тщательно оценено.
19. Дилатация просвета кишки. Проксимальный и дистальный концы кишки осторожно расширяются двумя корнцангами. Это позволяет убедиться в том, что кисетный шов был наложен правильно и в иссечении концов кишки для введения сшивающего аппарата нет необходимости.
20. Аппаратный анастомоз I. Циркулярное сшивающее устройство, обычно с головкой наковальни 31 размера, вводится трансанально. Кисетный шов на дистальной культе прямой кишки затягивается вокруг центральной штанги. Теперь на головку наковальни сшивающего устройства можно легко натянуть ранее расширенную нисходящую ободочную кишку. После затягивания второго кисетного шва подтверждается анатомически правильная ориентация проксимального конца кишки.
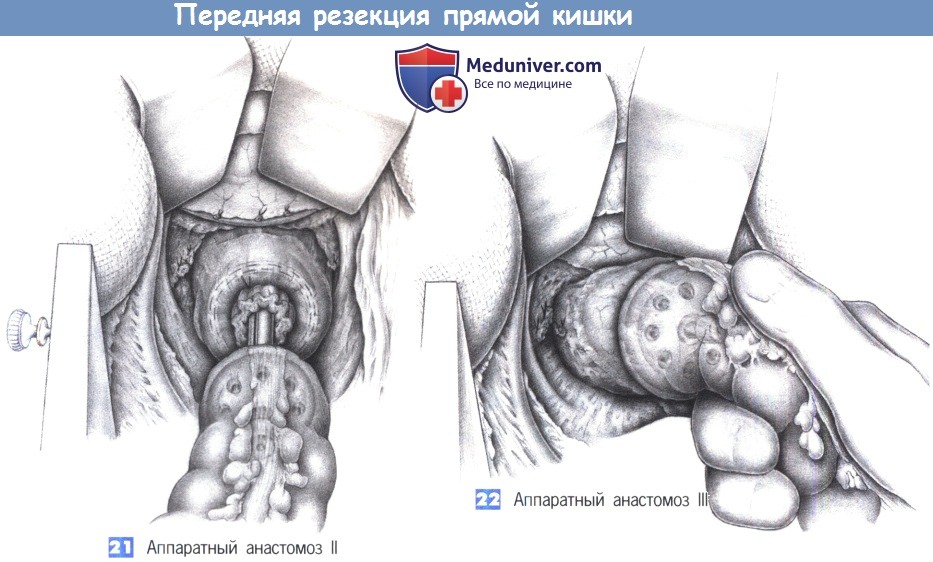
21. Аппаратный анастомоз II. Управляемое натяжение нисходящей ободочной кишки и трансанальное продвижение сшивающего аппарата позволяют наложить анастомоз без образования складок на кишке. Объем избыточной ткани в кисетном шве должен быть небольшим и не превышать объема впадин сшивающего устройства. Чтобы избежать перекрута, во время активации сшивающего устройства необходимо непрерывно проверять ориентацию проксимальной кишки.
22. Аппаратный анастомоз III. После того, как кольца анастомоза будут полностью прижаты друг к другу, ассистент, стоящий между ног пациента, активизирует сшивающий аппарат. После частичного открытия сшивающего устройства на два полуоборота аппарат извлекается осторожными вращательными движениями. Необходимо проверить круговую целостность обрезков ткани на штоке аппарата. Таким образом, заканчивается низкая передняя резекция. Авторы не восстанавливают брюшину тазового дна.
23. Межсфинктерная резекция. Если опухоль расположена низко и адекватный отступ при резекции из брюшного доступа не достижим, то все еще остается возможность выполнения межсфинктерной резекции.
С этой целью прямая кишка последовательно отделяется от тазового дна с созданием межсфинктерной плоскости диссекции между лонно-прямокишечной мышечной петлей и мышцей внутреннего сфинктера. Натяжение крючками вперед и вниз позволяет увидеть прямую кишку в пределах мышечной петли, что облегчает постепенную диссекцию. Диссекция выполняется ножницами или тупо указательным пальцем с тщательным предохранением лонно-прямокишечной мышцы и мышц, поднимающих задний проход. Прямая кишка должна быть со всех сторон отделена от мышечной петли. Это позволяет выполнить резекцию приблизательно на 2 см выше кожно-анальной линии.
25. Диссекция культи прямой кишки. После того, как прямая кишка резецирована, край резекции видим в пределах лонно-прямокишечной петли. Дальнейшая мобилизация заключается в разделении всех боковых прикреплений. Краевая зона резекция обычно достаточна подвижна, чтобы ее можно было вывернуть через задний проход.
26. Выворот культи прямой кишки I. После снятия ранорасширителя (риск повреждения с размозжением тканей) и перемещения пациента культя прямой кишки выворачивается через мышцы наружного сфинктера при помощи указательного пальца. Захват культи маленькими зажимами Дюваля позволяет выделить ее со всех сторон так, чтобы слизистая оболочка была прикреплена только к нижней части мышцы внутреннего сфинктера. Этот самый нижний валик мышцы внутреннего сфинктера важен для сохранения хорошего удержания. Поэтому, чтобы избежать денервации сфинктеров, все эти манипуляции должны производиться деликатно.
27. Выворот культи прямой кишки II. После полного выворота культи прямой кишки операционное поле в сагиттальной плоскости выглядит следующим образом: мышца наружного сфинктера и дистальная часть мышцы внутреннего сфинктера сохранены; фасция Денонвиллье интактна, боковые связки перевязаны отдельными лигатурами. Аппаратный анастомоз приводит к дополнительной резекции 0,5-1 см культи прямой кишки.
28. Колоанальный аппаратный шов I. Кисетный шов накладывается снаружи и включает части мышцы внутреннего сфинктера. Перед введением сшивающего устройства ЕЕА размера 31 и тугим затягиванием кисетного шва на штоке, анальное кольцо должно быть расширено. Со стороны брюшной полости нисходящая ободочная кишка натягивается на головку наковальни, и кисетный шов завязывается на штоке. Под управляемым натяжением нисходящей ободочной кишки (предостережение: избегайте перекрута кишки!), сшивающий аппарат закрывается и нисходящая ободочная кишка, таким образом, плотно соединяется с задним проходом. Анастомоз должен быть наложен без натяжения и хорошо кровоснабжаться.
29. Колоанальный аппаратный шов II. По завершении анастомоза нисходящая ободочная кишка опускается в мышцу наружного сфинктера, формируя неоректум при сохранении узкой полоски мышцы внутреннего сфинктера.
30. Завершенная реконструкция. Колоанальный анастомоз находится на 2 см выше кожноанальной линии; его можно защитить отводящей двухствольной илеостомией или трансверзостомией. Авторы все чаще и чаще обходятся без этого и накладывают отводящую стому только в случаях плохого кровоснабжения или при запланированной послеоперационной лучевой терапии.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Экстирпация прямой кишки
Экстирпация прямой кишки — хирургическое вмешательство, в ходе которого происходит удаление прямой кишки вместе со сфинктером, параректальной клетчаткой и расположенными рядом лимфатическими узлами. Операция показана при наличии злокачественного образования в аноректальной области, которое находится на расстоянии до 7 см от анального отверстия. Во время оперативного вмешательства из-за близкого расположения к анусу патологического очага не остается здоровой кишечной стенки для создания анастомоза, поэтому нисходящая сигмовидная кишка выводится на переднюю брюшную стенку и подшивается к коже на левой половине живота — формируется постоянная колостома для вывода каловых масс. В некоторых случаях для большей эффективности лечения хирургическое вмешательство сочетается с химио- и радиотерапией.
Чтобы подобрать наиболее приемлемый метод лечения, пациент должен пройти тщательное обследование. Все необходимые диагностические процедуры можно сделать в нашей клинике — в удобное время и без очередей.
Показания и противопоказания
Преимущества экстирпации прямой кишки
Комментарий врача

Руководитель хирургической службы SwissClinic Пучков Константин Викторович
Почему экстирпацию прямой кишки лучше сделать в Швейцарской Университетской клинике?
Часто задаваемые вопросы
Нужна ли специальная подготовка к экстирпации прямой кишки?
Перед операцией может быть назначена радиотерапия — для уменьшения опухоли в размерах и предупреждения рецидива в будущем. Также возможно назначение антибактериальных препаратов. За несколько дней до операции из рациона исключаются продукты с высоким содержанием клетчатки. Накануне вмешательства следует очистить кишечник, используя очистительную клизму и слабительные. За день до процедуры разрешена только пища жидкой консистенции. В день операции проводится очистительная клизма, последний прием пищи — не менее 8 часов до вмешательства.
Как проводится брюшно-промежностная экстирпация прямой кишки?
При проведении операции различают два этапа: внутрибрюшной и промежностный, в нашем Центре вмешательство выполняется силами двух бригад хирургов.
Возможны ли осложнения при экстирпации прямой кишки и какие?
Среди осложнений можно, прежде всего, выделить несостоятельность колостомы в результате ослабления или разрыва шва между кожей и кишкой, что вызывает перитонит; лечение только хирургическое. При повреждении во время операции нервов возможна сексуальная дисфункция, недержание мочи, дискомфорт в зоне уретры. Вследствие укорочения толстого кишечника возможно расстройство пищеварения, вздутие живота, появление неприятного запаха испражнений; в этом случае коррекция проводится с помощью диеты. В отдаленном периоде не исключено появление спаек, что может привести к непроходимости кишечника.
Реабилитационный период после экстирпации прямой кишки — каковы особенности
Пациенту разрешается вставать уже в день операции, но еще несколько дней не следует сидеть из-за послеоперационной раны. На второй день снимается повязка с колостомы и фиксируется калоприёмник. Пищу разрешается принимать на второй день, но поначалу только в жидком виде. Рацион расширяется постепенно, начиная со второй недели. В дальнейшем следует питаться 5-6 раз в день небольшими порциями, исключив раздражающую кишечник пищу. Снятие швов планируется на 7-8 сутки, выписка возможна на 10-14 день. Для снижения напряжения брюшных мышц в послеоперационный период рекомендуется ношение специального бандажа. Первые два года пациент должен проходить осмотры каждые три месяца, через пять лет — раз в год.
Жизнь с колостомой после экстирпации прямой кишки
О предстоящем формировании колостомы во время операции пациент предупреждается заранее. Однако следует знать, что существующие сегодня калоприемники незаметны под одеждой, легко крепятся к коже и не пропускают запахи. Сегодня выпускаются специальные средства, облегчающие уход за ними. При выписке из клиники пациент обучается контролю за выделениями и уходу за стомой, подбирается модель нужного типа и размера.
Записывайтесь на консультацию: +7 (495) 782-50-10
Рак прямой кишки
Рак прямой кишки – что это такое?
Это злокачественное онкологическое заболевание происходит из эпителия прямой кишки. Этой опухоли присущи характерные черты любого злокачественного образования – быстрый рост, прорастание в соседние ткани, метастазирование.
Подвержены болезни мужчины и женщины в равной степени. Рост числа заболевших отмечается с 45 лет, а пик заболеваемости приходится на 75-летних.
О заболевании
Слизистая оболочки конечного участка толстой кишки покрыта цилиндрическим эпителием с большим количеством желез. Их клетки продуцируют слизь. Под влиянием факторов риска появляются патологические клетки с бесконтрольным делением и утратой механизма апоптоза – запрограммированной гибели. Постепенно из них формируется опухоль прямой кишки.
Предположительно установлены причины рака прямой кишки:
Виды рака прямой кишки
Тип опухоли определяется ее локализацией:
Характер роста опухоли может быть:
По гистологической картине новообразование бывает:
Симптомы рака прямой кишки, первые признаки
Обсуждение проблем прямой кишки для многих людей является чем-то постыдным. Поэтому первые признаки патологии часто остаются без должного внимания. Начальные симптомы рака прямой кишки – изменения характера стула. Появляется частая смена запора и диареи, меняется форма кала. Он становится значительно тоньше, чем раньше. Беспокоят чувство неполной дефекации, неприятные ощущения, повышенное образование газов.
Развитие опухолевого процесса вызывает отдаленные признаки рака прямой кишки:
На начальных стадиях проявления болезни может не быть. При выявлении анемии неизвестного происхождения стоит искать причину скрытого кровотечения. Возможно, это рак.
Поздние стадии характеризуются поражением других органов:
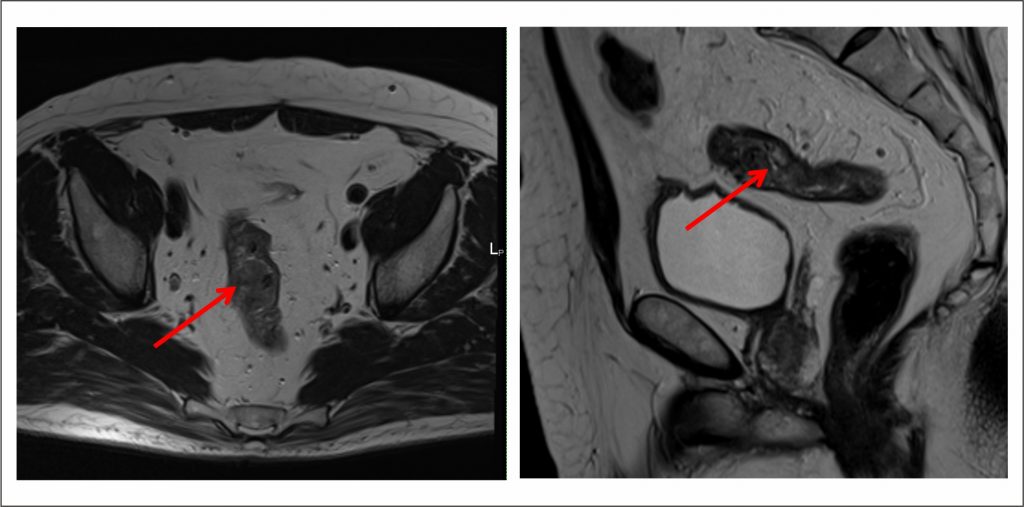
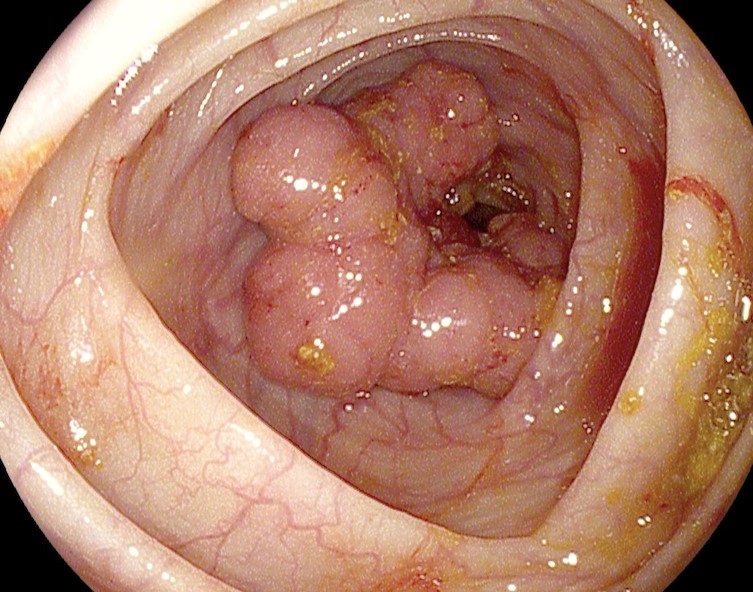
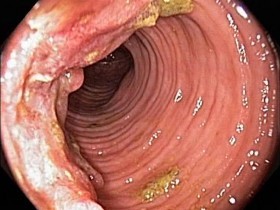
Как выглядит рак прямой кишки – фото
На фото рака прямой кишки можно заметить, что он значительно сужает просвет кишечника. Это является причиной запоров, переполненного живота, метеоризма.
На этом фото карцинома растет инфильтративно, охватывая стенку.
Диагностика
После обращения к врачу, определяют симптомы, которые беспокоят пациента и позволяют предположить болезнь ректального отдела.
Стадии рака прямой кишки
Течение ракового процесса при отсутствии должного лечения прогрессирует. Стадия определяется по степени поражения самого кишечника, прорастанием ее через стенку, наличием метастазов в лимфоузлах, отдаленных поражениях других органов.
В связи с этим опухоли делят на 4 стадии. Такое распределение универсально для любых злокачественных опухолей.
1 стадия – опухоль небольших размеров, растет на слизистом слое, не поражает соседние органы и лимфоузлы.
2 стадия делится на А и Б. 2А – это поражение от трети до половины окружности кишечной трубки, но растет строго в стенке или просвете, метастазов нет. 2Б – размер очага такой же, но есть метастазы в околокишечных лимфоузлах.
3А – опухоль занимает более половины окружности кишки, прорастает через все слои и околокишечную клетчатку. Могут быть единичные метастазы в ближайших лимфоузлах.
3Б – любой размер опухоли, метастазы в отдаленных лимфоузлах, принимающих лимфу от ректальной области.
4 стадия – метастазы распространяются по внутренним органам и отдаленным лимфатическим узлам. Размер первичной опухоли может быть любой.
Методы лечения рака прямой кишки
Небольшой размер опухоли и ее прорастание только через слизистый и подслизистый слой прямой кишки, не затрагивая мышечный и серозный, позволяет выполнить хирургическое удаление самой опухоли. Иногда возможно проведение операции через кишку с помощью колоноскопа.
Если она проросла в мышечный слой, то показана резекция прямой кишки или экстирпация (полное удаление органа). Также удаляется параректальная клетчатка и лимфоузлы, в которых в 20% случаев уже обнаруживаются метастазы. Для проведения операции используют два доступа – лапаротомия (рассечение брюшной стенки) и лапароскопия (операция с помощью видеооборудования через несколько проколов на животе).
Тип операции выбирается исходя из локализации опухоли. Высокое расположение позволяет провести удаление новообразования и временно вывести конец кишки на брюшную стенку – сформировать колостому для дефекации. Такая манипуляция нужна, если пока сшить между собой концы кишки невозможно. Вторым этапом через некоторое время восстанавливают целостность кишечника.
При низком расположении опухолевого процесса, если ниже ее не осталось здоровых тканей, проводят удаление пораженного участка и анального отверстия, накладывают колостому на брюшную стенку.
Прогноз выживаемости
После проведения радикальной операции выживаемость в течение 5 лет колеблется в пределах 34-68%. На исход лечения влияет стадия, на которой была диагностировна опухоль, состояние самого пациента, его возраст, сопутствующие заболевания.
В зависимости от стадии опухолевого процесса, пятилетняя выживаемость определена следующими цифрами:
4 стадия не рассматривается в данной статистике. Радикальные операции зачастую провести невозможно, т.к. метастазы опухоли диссеминрованы по всему организму. Летальный исход зависит от общего состояния больного.
Противопоказания
Операция противопоказана при следующих условиях:
При распространенном процессе с метастазированием во многие органы применяют паллиативные резекции, направленные на облегчение состояния больного. Симптоматические операции – наложение обходных анастомозов, чтобы разгрузить кишечник и избежать осложнений на последних стадиях рака.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.