латеральный релиз надколенника что это
Латеральный релиз надколенника что это
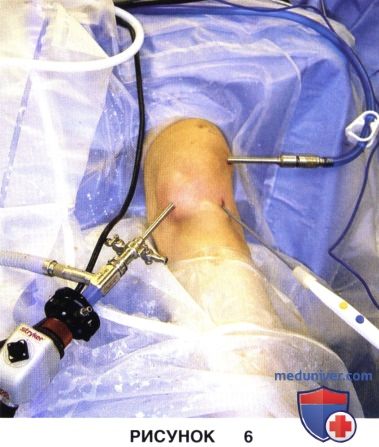
а) В дополнение к стандартным нижнемедиальному и нижнелатеральному артроскопическим портам может быть использован приточный верхнелатеральный порт (рис. 6). В этот дополнительный порт устанавливается приточная канюля, обеспечивающая максимальный приток жидкости и служащая внутренним ориентиром во время релиза.
б) Нюансы выбора оснащения:
• Мы отдаем предпочтение артроскопическому ногодержателю, обеспечивающему возможность широко манипулировать ногой во время операции
в) Оснащение:
• Для улучшения визуализации при выполнении латерального релиза используется турникет
г) Нюансы техники:
• Приточная канюля устанавливается сразу латеральнее сухожилия латеральной косой широкой мышцы бедра в области верхненаружного края надколенника
Техника операции 1
1 этап:
а) Выполняется диагностическая артроскопия коленного сустава через нижнелатеральный порт с использованием 30° артроскопа
б) При обнаружении другой сопутствующей патологии коленного сустава (разрывов менисков, свободных суставных тел, повреждения хряща) выполняются соответствующие вмешательства
в) Нюансы 1 этапа:
• Если при выполнении латерального релиза вы встретите латеральные коленные артерию и вены, их необходимо тщательно коагулировать
г) Ошибки 1 этапа:
• Излишне агрессивный релиз или пересечение сухожилия VLO может привести к медиальной нестабильности надколенника
д) Спорные вопросы:
• В связи с риском развития в результате излишне агрессивного латерального релиза медиальной нестабильности надколенника некоторые хирурги выполняют вместо релиза удлинение латерального удерживателя надколенника
2 этап:
а) По завершении диагностической артроскопии конечность обескровливается жгутом Эсмарха или турникетом
б) 30° артроскоп перемещается в нижнемедиальный порт, а в нижнелатеральный порт вводится коагулятор с крючковидной рабочей частью
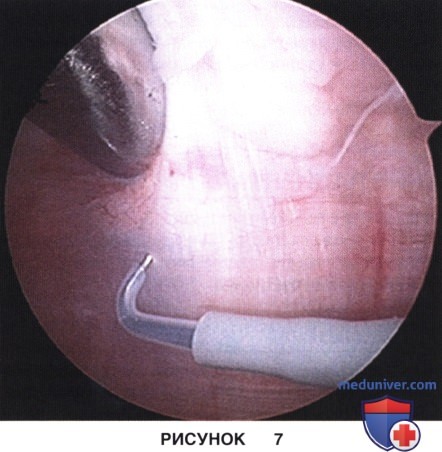
в) Латеральный релиз выполняется коагулятором и начинается сразу дистальнее верхней суставной границы надколенника (рис. 7)
г) Сначала рассекаются синовиальная оболочка и капсула сустава, а затем последовательно в продольном направлении пересекается латеральный удерживатель:
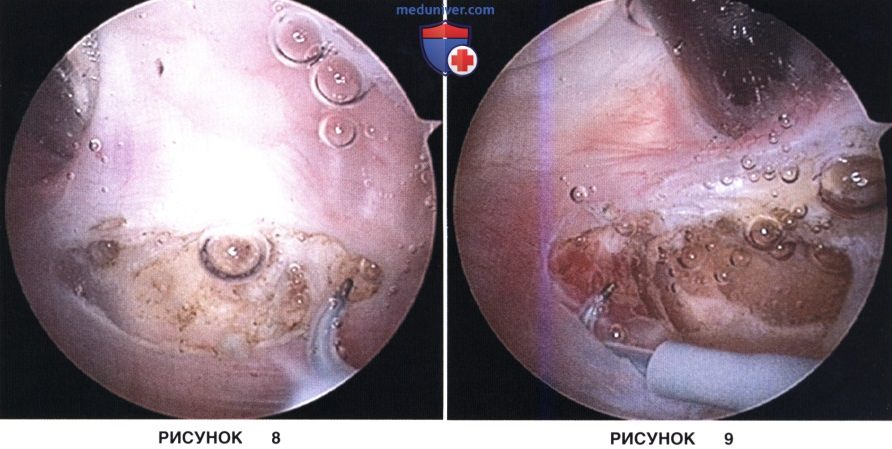
• При первом проходе коагулятором рассекается капсула коленного сустава (рис. 8)
• Последующие проходы пересекают волокна удерживателя (рис. 9)
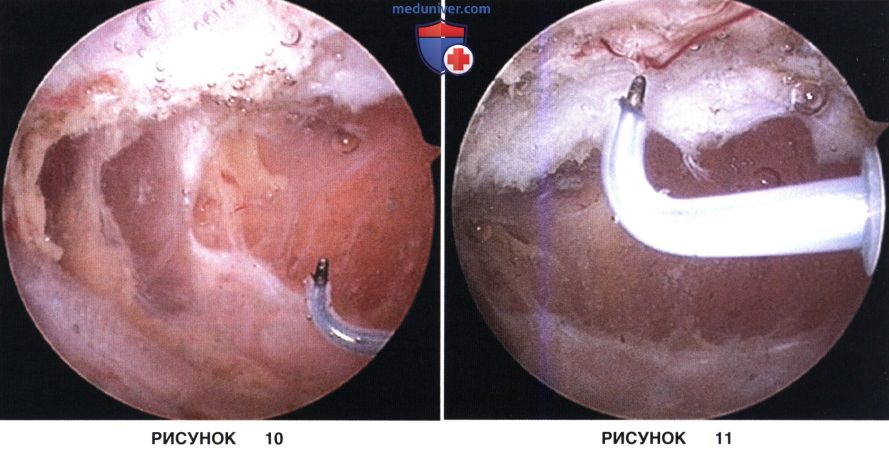
• По завершении релиза края разреза должны разойтись, что свидетельствует об адекватном релизе (рис. 10)
д) Протяженность релиза определяется исходя из предоперационной оценки выраженности натяжения удерживателя и его анатомических границ
е) После релиза у вас должна появиться возможность приподнять наружный край надколенника до горизонтального уровня
ж) Нюансы 2 этапа:
• Для профилактики послеоперационного гемартроза можно использовать криотерапию или давящие повязки
з) Спорные вопросы:
• При сомнениях относительно качества гемостаза, через верхнелатеральный порт в суставе можно оставить дренаж
3 этап:
а) После завершении релиза турникет распускается и выполняется тщательный гемостаз (рис. 11)
б) Порты ушиваются, на коленный сустав накладывается давящая повязка и фиксируется устройство для местного охлаждения.
в) Ошибки 3 этапа:
• Наиболее распространенными осложнениями латерального релиза являются гемартроз и, затем, инфекция
Техника операции 2: удлинение латерального удерживателя
1 этап:
а) Выполняется диагностическая артроскопия коленного сустава через нижнелатеральный порт с использованием 30° артроскопа
б) При обнаружении другой сопутствующей патологии коленного сустава (разрывов менисков, свободных суставных тел, повреждения хряща) выполняются соответствующие вмешательства
2 этап:
а) Голень обескровливается и раздувается турникет
б) Кнаружи от надколенника выполняется продольный разрез кожи, при этом следует соблюдать осторожность и рассекать только кожу
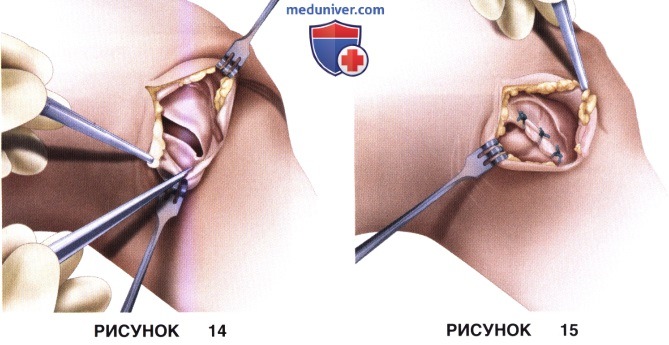
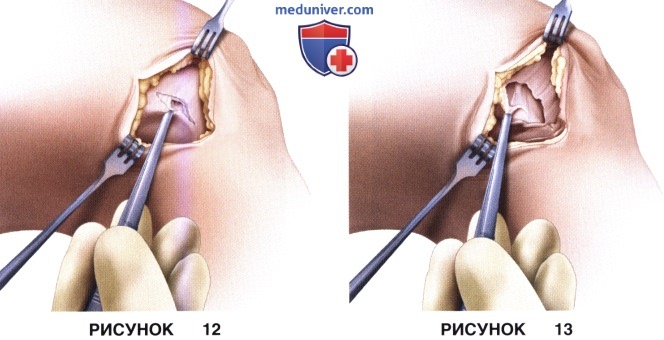
в) В ране обнажается латеральный удерживатель надколенника, который рассекается следующим образом: поверхностный его слой рассекается по ходу кожного разреза, глубокий слой рассекать при этом не следует (рис. 12). Поверхностный слой мобилизуется латерально и кзади в промежутке между ним и глубоким слоем (рис. 13). Глубокий слой рассекается латеральней поверхностного (рис. 14). Латеральный лоскут поверхностного слоя сшивается с медиальным лоскутом глубокого слоя, что позволяет эффективно удлинить латеральный удерживатель и в то же время препятствует медиальному смещению надколенника (рис. 15)
3 этап:
а) После завершении операции турникет распускается и выполняется тщательный гемостаз
б) Порты ушиваются, операционный доступ ушивается внутрикожно. На коленный сустав накладывается давящая повязка и фиксируется устройство для местного охлаждения
в) Послеоперационное ведение и реабилитация аналогичны описанным выше для релиза латерального удерживателя надколенника.
Редактор: Искандер Милевски. Дата публикации: 1.4.2020
Латеральный релиз надколенника что это
а) Показанием к релизу латерального удерживателя надколенника является синдром повышенного латерального давления (СПЛД) при неэффективном консервативном лечении:
• Пациенты с СПЛД испытывают боль в латеральном отделе бедренно-надколенникового сустава, связанную с избыточным натяжением латерального удерживателя надколенника, который приводит к увеличению давления между латеральной фасеткой надколенника и мыщелком бедра
• Клинические признаки СПЛД включают латеральный наклон надколенника и натяжение латерального удерживателя без нестабильности надколенника
• Боль при СПЛД обычно усиливается при длительном стоянии или сидении с согнутым коленным суставом, либо при спуске по лестнице.
б) Ошибки при выборе показаний:
• Релиз латерального удерживателя менее эффективен у пациентов с выраженными дегенеративными изменениями
• Изолированный релиз латерального удерживателя не показан при нестабильности надколенника, поскольку в таких случаях он может привести к усилению нестабильности:
— Другими состояниями, клинически напоминающими СПЛД, являются боль в бедренно-надколенниковом суставе без повышения латерального давления, разрывы наружного мениска, перелом надколенника, синдром подвздошно-большеберцового тракта, препателлярный бурсит и рассекающий остеохондрит
в) Варианты лечения:
• У большинства пациентов может быть эффективно консервативное лечение, включающее программу реабилитации с упором на укрепление четырехглавой мышцы, растяжение подвздошно-большеберцового тракта и задних мышц бедра, мобилизацию надколенника
• Релиз латерального удерживателя может выполняться открыто или артроскопически. Оба варианта позволяют добиться хорошего результата
Обследование и лучевая диагностика артроскопического релиза и удлинения латерального удерживателя надколенника
а) В дополнение к стандартному обследованию коленного сустава для подтверждения диагноза СПЛД необходимо провести следующие тесты. Исследуемый коленный сустав необходимо сравнивать со здоровым:
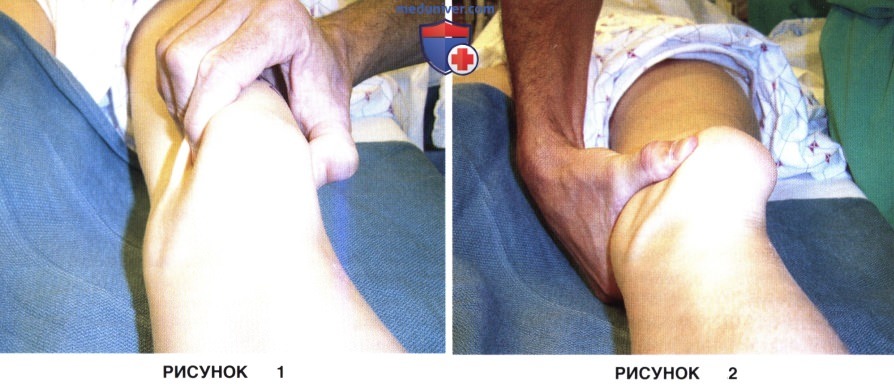
• Тест наклона надколенника. Выполняется в положении разгибания коленного сустава и при расслаблении четырехглавой мышцы. Исследующий пытается приподнять латеральную фасетку надколенника. Если надколенник не удается привести в нейтральное положение, можно думать о патологическом натяжении латерального удерживателя (рис. 1)
• Тест скольжения надколенника также выполняется при разгибании коленного сустава и расслабленной четырехглавой мышце. Надколенник смещается рукой в медиальном и латеральном направлении, а степень его смещения оценивается в квадрантах надколенника (1 квадрант = 25% ширины надколенника). В норме латеральное смещение составляет 1-2 квадранта, при избыточно натянутом латеральном удерживателе это значение может уменьшиться (рис. 2)
• Тест предчувствия вывиха—надколенник максимально смещается наружу. При положительном результате теста пациент чувствует, что надколенник вот-вот вывихнется. Характерен для нестабильности надколенника
б) Рентгенография назначается для исключения перелома, диагностики дегенеративных изменений и остеохондральных повреждений:
• Рентгенограммы в переднезадней, туннельной, аксиальной и 30° боковой проекциях
• При подозрении на остеоартрит коленного сустава дополнительно назначается рентгенография в заднепередней проекции при сгибании 45°
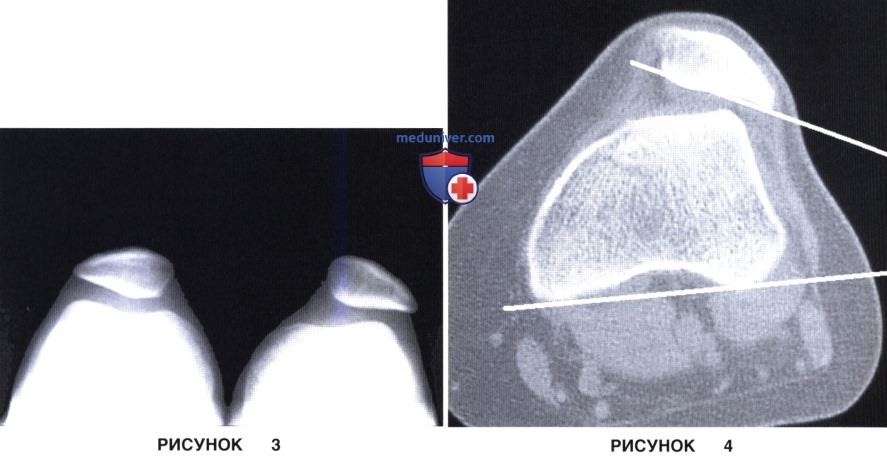
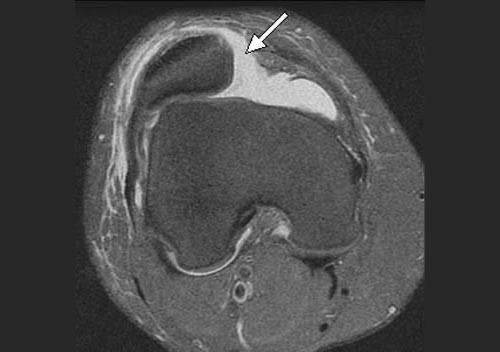
• Латеральный подвывих надколенника лучше всего виден в проекции «восход надколенника». Если линия, соединяющая верхушку надколенника с блоковой бороздой, располагается латеральнее биссектрисы этой борозды, можно говорить о латеральном подвывихе надколенника (рис. 3)
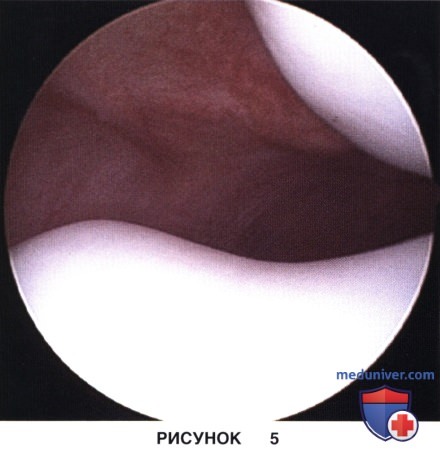
в) Компьютерная томография наиболее информативна для оценки наклона надколенника. Линия, проведенная параллельно задним мыщелкам бедра на аксиальном срезе, сравнивается с линией, идущей вдоль латеральной фасетки надколенника. Пересечение этих линий снаружи от коленного сустава говорит об избыточном латеральном наклоне надколенника (рис. 4)
г) Магнитно-резонансная томография назначается для диагностики сопутствующей патологии менисков, суставного хряща или связок коленного сустава
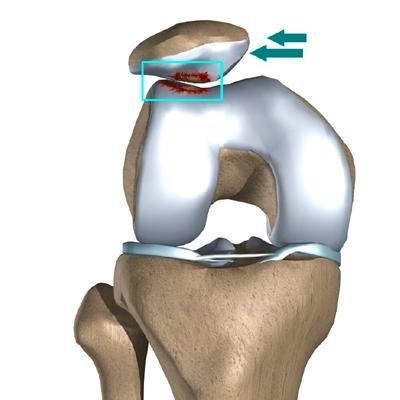
д) Артроскопия также позволяет подтвердить избыточное натяжение латерального удерживателя надколенника. На рис. 5 показана артроскопическая картина левого бедренно-надколенникового сустава при осмотре его из нижнелатерального порт и сгибании коленного сустава до 45°: латеральный удерживатель надколенника избыточно натянут.
а) Движение надколенника в блоковой борозде контролируется динамическими и статическими стабилизаторами:
• Первичным динамическим стабилизатором является четырехглавая мышца бедра
• Пациенты с недостаточностью медиальной косой широкой мышцы в большей степени подвержены латеральному подвывиху надколенника
• В положении разгибания коленного сустава медиальная бедренно-надколенниковая связка является первичным статическим стабилизатором, противостоящим латеральному смещению надколенника
• При сгибании коленного сустава надколенник начинает смещаться в блоковой борозде, и первичным статическим стабилизатором становится латеральный блоковый гребень. Другими статическими стабилизаторами при сгибании являются удерживатель надколенника и латеральная бедренно-надколенниковая связка
• Если латеральный удерживатель натянут слишком сильно, давление латеральной фасетки надколенника на латеральный блоковый гребень увеличивается, вызывая болевые ощущения и разрушение суставного хряща
б) При физических нагрузках, например прыжках, компрессирующие силы в бедренно-надколенниковом суставе могут до 20 раз превышать вес тела пациента
в) На уровне приводящей щели начинается подколенная артерия, являющаяся продолжение бедренной артерии:
• В подколенной ямке подколенная артерия дает начало пяти артериям коленного сустава, ветви которых густой сетью окружают коленный сустав
• При релизе латерального удерживателя надколенника существует риск повреждения верхненаружной артерии коленного сустава. Во избежание развития гемартроза эту артерию при ее повреждении необходимо коагулировать
г) Наружная косая широкая мышца (VLO) и наружная косая мышца (VL) интимно связаны с латеральным удерживателем надколенника. Слишком агрессивный релиз может привести к пересечению этих мышц, что в свою очередь может привести к дисфункции четырехглавой мышцы и даже ятрогенной медиальной нестабильности.
Положение пациента:
а) Операция выполняется в положении на спине
б) Применяется стандартная для артроскопических операций укладка, нога остается лежать на столе или фиксируется в ногодержателе и свешивается за край стола, в зависимости от предпочтений хирурга.
Редактор: Искандер Милевски. Дата публикации: 1.4.2020
Латеральная нестабильность (привычный вывих) надколенника: причины, типы вмешательств и реабилитация
Боль в коленях– один из самых распространенных поводов, с которым пациенты обращаются к травматологу. Чаще всего источником недуга является травмирование коленной чашечки. Но иногда причина дискомфорта может крыться в феморопателлярном отделе – месте скольжения надколенника по межмыщелковой борозде бедренной кости.
В норме движения надколенника при сгибании/разгибании в коленном суставе контролируют несколько анатомических структур:
Если анатомия феморопателлярного отдела не изменена, то коленный сустав работает нормально. Однако если в этом отделе имеется какая-либо врожденная аномалия, то вероятность развития латеральной нестабильности надколенника резко возрастает.
Привычный (рецидивирующий) вывих надколенника – это неестественное состояние, характеризующееся рецедивирующими латеральными (наружными) подвывихами и вывихами надколенника.
Латеральный вывих надколенника характеризуется разрывом медиального ретинакулюма (медиальной пателло-феморальной связки) коленного сустава. Повторный вывих у пациента — главный признак не выполнения медиальной пателло-феморальной связкой своих функций из-за перерастяжения после первичной травмы.
Вывих надколенника, как первичный, так и повторный, ведет к значимому повреждению хрящевого покрова. Как результат — появляется стойкий болевой синдром и снижение физической активности пациента.
Как образуется латеральная нестабильность надколенника?
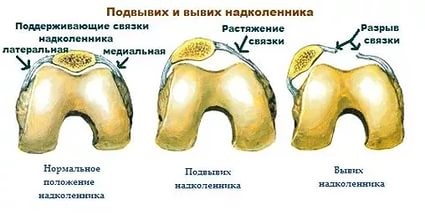
Часто предпосылкой к формированию латеральной нестабильности надколенника становится дисплазия феморопателлярного отдела — врожденного состояния, характеризующегося нарушениями соотношений между надколенником и недостаточно выраженной межмыщелковой бороздой бедренной кости (см. рис.).
Наличие дисплазии различной степени выраженности ведет к тому, что движения надколенника при сгибании и разгибании в коленном суставе происходят с тенденцией к его латеральному смещению. При дополнительном травматическом воздействии это приводит к возникновению полноценного вывиха.
Однако дисплазия не всегда вызывает смещение надколенника (рецидивирующего вывиха надколенника).
Современные подходы к диагностике и лечению рецидивирующего вывиха надколенника
Однократно возникший вывих надколенника не является показанием к операции. Как правило, он успешно устраняется с помощью консервативного лечения, которое проводится в три этапа:
В большинстве случаев врач-травматолог легко диагностирует привычный вывих надколенника. Для этого проводится серия нагрузочных тестов, во время которых пациент демонстрирует страх получения повторного вывиха. Окончательный диагноз ставится после проведения магнитно-резонансной томографии (МРТ) коленного сустава. Как правило, исследование обнаруживает признаки повреждения медиальной пателло-феморальной связки, состояние подвывиха надколенника и признаки травматических повреждений хрящевого покрова.
Как уже упоминалось ранее, однократный травматический вывих надколенника не является показанием к операции — достаточно консервативного лечения. При возникновении повторных вывихов/подвывихов надколенника пациенту показано оперативное лечение — хирургическая стабилизация надколенника.
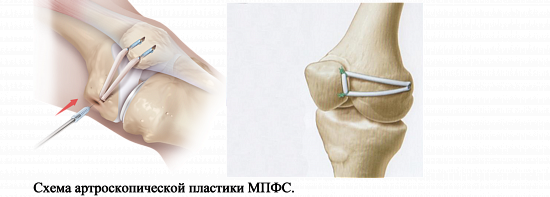
Современная медицина предлагает несколько способов проведения оперативных вмешательств при привычном вывихе надколенника. Оптимальная методика — артроскопическая реконструкция (пластика) медиальной пателлофеморальной связки (МПФС). С помощью данного метода операция при вывихе надколенника позволяет восстановить утраченную анатомическую структуру, стабилизирующую надколенник (МПФС), и одновременно зашлифовать и резецировать участки поврежденного хряща без больших кожных разрезов.
Как проводится артроскопическая реконструкция?
Сначала под контролем эновидеокамеры совершаются два прокола. Они позволяют провести визуальный осмотр всех отделов сустава, при необходимости хирургически обработать поврежденные участки хряща. Затем, через два новых прокола, проводится и фиксируется сухожильный трансплантат, заменяющий утраченную поддерживающую связку надколенника. Натяжение связки регулируется под контролем видеокамеры так, чтобы вывести надколенник из положения подвывиха, но оставить физиологически достаточную свободу его смещения.
Вне зависимости от выбора фиксирующих трансплантат фиксаторов (титановых, пластиковых, биорезорбируемых) в послеоперационном периоде требуется разгрузка сустава для создания условий биологической фиксации и перестройки трансплантата. Эти процессы, по данным МРТ исследований, занимают от 6 до 12 месяцев.
Основные этапы реабилитации после артроскопии:
Современный подход к диагностике и лечению острой и хронической латеральной нестабильности надколенника в молодом возрасте
Изучены результаты лечения острой и хронической латеральной нестабильности надколенника в молодом возрасте. Проведены 52 операции (по различным методикам) у пациентов с хроническим вывихом надколенника и в сочетании с синдромом латеральной гиперпрессии. Средний возраст оперированных пациентов составил 15,1 года. Применение современных малоинвазивных методик позволило достичь лучших результатов при меньшем сроке госпитализации пациентов.
Modern approach to diagnosis and treatment of acute and chronic lateral instability of the patella at a young age
Надколенник — самая крупная сесамовидная кость, имеет форму треугольника, с вершиной, направленной дистально. По данным Grelsamer et al., основанным на исследовании 564 больных, длина надколенника колеблется от 47 до 58 мм, а ширина — от 51 до 57 мм [1, 2]. Суставная поверхность надколенника имеет 7 фасеток, а продольный бугорок делит ее на две неравные части (меньшую медиальную и большую латеральную), каждую состоящую из 3 фасеток, седьмая — срединная — узкая продольная фасетка на медиальной стороне кости. Степень контакта каждой из фасеток зависит от угла сгибания в суставе [1, 3].
При разогнутом суставе с бедром контактируют только две нижние фасетки, проксимальные фасетки плотно прижимаются к мыщелкам бедра только при полном сгибании, причем, основная нагрузка падает на внутреннюю фасетку из-за большего размера внутреннего мыщелка. В норме в артикуляции не участвует почти 25% длины надколенника [3, 4].
Важнейшее значение для стабильности надколенника имеют поддерживающие связки и его сухожильное растяжение. Наружные и внутренние retinaculum cостоят из продольных волокон апоневроза наружной и внутренней широких мышц, вместе с широкой фасцией и двумя пателло-тибиальными связками они вплетаются в надколенник, препятствуя боковым смещениям [1, 3]. Внутренняя широкая мышца более тонкая и слабая. Она не поддерживается таким мощным образованием как илио-тибиальный тракт, который прикрепляется снаружи к бугорку Gerdy. Во многом эти анатомические особенности объясняют преобладание наружных вывихов надколенника, хотя основной причиной привычного вывиха считается дисплазия наружного мыщелка бедра и вальгусная деформация сустава.
Theut и Fulkerson показали, что косая порция внутренней головки vastus medialis obliquus в состоянии противодействовать 60% сил, смещающих надколенник кнаружи. Еще 22% защиты обеспечивают медиальный retinaculum и медиальная мениско-пателлярная связка. Таким образом, функция vastus medialis obliquus больше заключается в ограничении латерального смещения надколенника, чем в разгибании голени [1, 4].
Вывих надколенника встречается сравнительно редко (0,4-0,7% всех вывихов). Отличительной чертой этой травмы является склонность к частым рецидивам в последующем. В случае развития привычного вывиха у детей, как правило, с возрастом формируется деформация коленного сустава в виде вальгусного отклонения голени и прогрессирующее нарушение функции конечности. В большинстве случаев возникает латеральный вывих надколенника, реже — медиальный. Очень редко встречается вывих надколенника, называемый торсионным, при котором надколенник поворачивается вокруг своей оси [1, 3, 6]. При латеральном вывихе надколенника происходит разрыв медиальной поддерживающей связки надколенника, повреждения суставного хряща преимущественно медиальной суставной фасетки надколенника, а также травма суставной поверхности латерального мыщелка бедренной кости (в том числе и с образованием свободных остеохондральных или хондральных фрагментов) (Рис. 1) [10]. При медиальном вывихе надколенника повреждение капсулы и связок может иметь место, как на противоположной, так и на одноименной вывиху стороне [4,5,6,10].
Рисунок 1. Повреждение медиального разгибательного аппарата при латеральном вывихе надколенника

Клиническая картина. Характерной особенностью травматических вывихов и подвывихов надколенника является острая боль, неустойчивость, нарушение функции. При этом нестойкая дислокация надколенника в большинстве случаев самостоятельно или при оказании медицинской помощи пострадавшему устраняется. В связи с этим, преобладающее число детей доставляется в лечебное учреждение уже без вывиха, с проявлением следовой реакции в виде припухлости и сглаживания контуров коленного сустава, выраженной болезненностью при пальпации, явлений гемартроза и ограничения активных и пассивных движений.
При латеральной дислокации надколенника определяется уплощение передней поверхности и увеличение поперечных размеров коленного сустава. На фоне имеющейся сглаженности контуров и явлений гемартроза по передненаружной или латеральной поверхности суставного конца бедра удается прощупать надколенник. Голень чаще слегка согнута и отведена по отношению к бедру. Кверху и книзу от надколенника можно пропальпировать уплотненные тяжи — связки надколенника и сухожилия прямой мышцы бедра. Активные движения в коленном суставе при этом невозможны, а пассивные резко ограничены и болезненны. При вертикальных вывихах в связи с поворотом надколенника вокруг своей продольной оси кнаружи или вовнутрь латеральный или медиальный его края отчетливо контурируются под кожей и легко определяются как при внешнем осмотре, так и во время пальпации. По этой причине заметно увеличиваются переднезадние размеры коленного сустава. При пальпации отчетливо выявляются уплотненные тяжи, идущие кверху и книзу от выступающего края повернутого надколенника, острые боли и невозможность малейших движений в суставе. При несвежих вывихах острые явления постепенно стихают, типичные признаки сглаживаются и все отчетливее выявляются характерные изменения коленного сустава диспластического происхождения [6, 7, 8].
Лечение вывиха надколенника. Острые латеральные вывихи надколенника в большинстве случаев лечатся консервативным методом. Для вправления вывиха необходимо обеспечить адекватное обезболивание и расслабления мышц. Нижнюю конечность сгибают в тазобедренном суставе под прямым углом, а в коленном — разгибают. Пальпаторно смещают надколенник до момента вправления. После вправления вывиха необходимо выполнение рентгенографии сустава для оценки положения и выявления в нем рентгенконтрастных костно-хрящевых тел, иногда образующихся при вывихе. Конечность иммобилизуют гипсовой повязкой от верхней трети бедра до лодыжек на 4-5 недель (желательно с медиализацией надколенника). Полная нагрузка возможна не ранее чем через 1 месяц [9, 10, 11, 13].
На сегодняшний момент разработано большое количество методов хирургического лечения латеральной нестабильности надколенника. Среди открытых методик, которых, по данным Marion and Barcat уже в 1950 году насчитывалось около 100, наиболее распространены модификации операций по Roux (перемещение tuberositas tibiae кнутри), по Krogius (вскрытие фиброзной капсулы сустава, фиксация надколенника полоской капсулы), по Фридланду (мобилизация прямой мышцы бедра вместе со связкой надколенника, их перемещение в медиальном направлении с фиксацией к сухожилиям портняжной, большой приводящей и медиальной широкой мышц бедра и ушиванием суставной капсулы с медиальной стороны в продольную складку) [9, 12, 13]. Однако при использовании этих методик необходимы широкий разрез кожи, длительная послеоперационная иммобилизация конечности, длительная реабилитация. Возможны такие осложнения, как вторичный остеоартрит, ретропателлярный артроз с развитием медиальной гиперпрессии, усталостные переломы tibia в результате внедрения трансплантата, невриты, бурситы, инфекции, хондромаляции и др.
В 1972 году Chen и Ramanathan предложили следующую методику: после проведения предварительной артроскопии через имеющиеся артроскопические доступы (нижне- и, при необходимости, верхнелатеральный) проводят релиз (т.е. рассечение) латеральной порции разгибательного аппарата изнутри коленного сустава (с использованием электрокоагуляционного ножа или ножа Smillie). Данная методика характеризуется значительной эффективностью и безопасностью: частота осложнений — менее 10 % [N.C. Small, 1989]. По данным Small, общий уровень осложнений в серии наблюдений, состоящей из 446 манипуляций из множества хирургических центров, был 7,2%, причем наиболее частым осложнением был гемартроз, а наибольший риск осложнений наблюдался при использовании ножниц для рассечения тканей во время артроскопии и оставлении дренажа на срок более 24 часов, что нивелируется при использовании электрокоагулятора [9, 13, 14].
В 1995 году Henry and Pflum дополнили названную методику артроскопическим наложением швов на медиальный удерживатель с использованием специального инструмента и созданием, таким образом, его складки (рифинг) [9, 12, 13, 15].
Часто применяется комбинация артроскопического релиза и открытого рифинга — т.н. семиартроскопическая операция. На сегодняшний день, учитывая высокую диагностическую значимость артроскопии, даже в случае, если запланировано открытое вмешательство, предварительно проводится артроскопическая оценка хрящевых поверхностей для решения вопроса о наличии артроза и определения тактики дальнейшего лечения [9, 10, 12].
Материал и методы. С 1984 года на базе детского травматолого-ортопедического отделения 6-я ГКБ г. Минска было проведено 52 операции 50 пациентам с хроническим вывихом надколенника и в сочетании с синдромом латеральной гиперпрессии, из них 31 (59,6%) — артроскопические. Средний возраст оперированных пациентов был 15,1 года. Средний срок пребывания пациентов в стационаре по поводу традиционных вмешательств — 22,4 суток, по поводу вмешательств с использованием артроскопического доступа — 8 суток.
Двум (3,8%) пациенткам с хронической нестабильностью надколенника артроскопический релиз был по оригинальной методике дополнен транспозицией-тонизацией мышечно-сухожильной части vastus medialis на передне-нижнюю поверхность надколенника с пластикой-дубликатурой передне-медиального участка капсулы сустава с медиализацией и выведением надколенника в проксимальном направлении. В 1 (1,9%) случае была произведена малоинвазивная полуартроскопическая (включающая миниартротомию) рефиксация остеохондрального фрагмента наружного мыщелка бедра. В 15 (28,8%) случаях выполнялось артроскопическое удаление свободных хондральных и остеохондральных фрагментов и латеральный релиз.
Прооперированы также 7 пациентов в остром периоде после вывиха надколенника, все вмешательства проводились артроскопически. Средний возраст пациентов — 13,2 года. Пациенты поступали в приемное отделение, где проводилось вправление рентгенологически подтвержденного вывиха надколенника. При дальнейшем обследовании (компьютерная томография, электромиография, магнитно-резонансная томография) выявлялись признаки дисплазии коленного сустава, а также наличие в суставе свободных хондральных или остеохондральных фрагментов. В 6 (85,7%) случаях выполнялся латеральный релиз и удаление свободных фрагментов, в 1 (14,3%) случае латеральный релиз не выполнялся в связи с выраженным посттравматическим синовитом.
При клиническом исследовании пациентов с вывихами надколенника с целью клинической дифференциальной диагностики нами в основном используется симптом «вилки», который является характерным для повреждений медиального разгибательного аппарата. Симптом определяется разведенными 2-м и 3-м пальцами кисти, каждый из которых располагается по краям надколенника на несколько сантиметров выше верхнего полюса, затем движением кисти происходит смещение пальцев дистально по направлению к нижнему полюсу вдоль краев надколенника (рис. 2). Симптом считается положительным при выявлении точки болезненности в области медиального разгибательного аппарата (рис. 3).
Рисунок 2. Методика определения симптома «вилки»


Рисунок 4. Артроскопически контролируемый латеральный релиз

Рисунок 5. Выполненный латеральный релиз — иссечение считается завершенным, когда показывается подкожная клетчатка

Результаты. Отдаленные результаты лечения хронической нестабильности надколенника (от 1 мес. до 20 лет) удалось проследить у 38 пациентов (11 — открытая методика и 27 — артроскопическая). Оценка проводилась с использованием шкалы Crosby and Insall. Результаты открытых операций: 3 (27,2%) — отлично, 4 (36,4%) — хорошо, 4 (36,4%) — удовлетворительно, с использованием артроскопической методики: 23 (85,2%)— отлично, 4 (14,8%) — хорошо. Результаты артроскопического лечения острых вывихов надколенника в 6 (85,7%) случаях оказались отличными, в 1 (15,3%) — хорошими.
Обсуждение. Можно отметить следующие преимущества артроскопических операций: малая инвазивность, высокая эффективность, относительно короткие сроки послеоперационной иммобилизации, реабилитации, пребывания пациента в стационаре, малый риск развития осложнений (в результате операций, проведенных на базе 6-я городская клиническая больница г. Минска, а также, по данным Chen, 1984, и Dandy, 1989, — осложнений не было) [9, 12, 13, 14,16].
Выводы. Проведение латерального релиза с использованием артроскопического доступа как эффективный метод хирургического лечения молодых пациентов с хронической нестабильностью надколенника рекомендуется к более широкому внедрению в работу детских травматолого-ортопедических клиник, поскольку благодаря неоспоримым преимуществам данной методики (эффективность, малотравматичность, щадящее отношение к структурам сустава, низкая вероятность развития осложнений, возможность ранней активизации пациента и непродолжительный срок пребывания его в стационаре), широкое ее внедрение в клиническую практику позволяет улучшить результаты лечения пациентов с хронической нестабильностью надколенника, снизить частоту развития послеоперационных осложнений и вторичных заболеваний сустава.
М.А. Герасименко
Минский городской клинический Центр травматологии и ортопедии
6-я городская клиническая больница, г. Минск
Герасименко Михаил Александрович — кандидат медицинских наук, доцент, заместитель главного врача по травматолого-ортопедической помощи 6-й городской клинической больницы
1. Roberts J.M. Fractures and dislocations of the knee. Fractures in children. Philadelphia: J.B. Lippincott, 1984.
2. Студеников М.Я., Яковлева А.А. Детская артрология / под ред. — Л.: Медицина, 1981. — С. 124-195.
3. Eileгt R.E. Arthroscopy in children. In: McGinty JB, ed. Орerative Arthroscopy. New York: Raven Press. 1991.
4. Angel K.R., Hall D.J. The role of arthroscopy in children and adolescents. Arthroscopy 1989; 5: 192-196.
5. Крестьяшин В.М. Повреждения и заболевания коленного сустава у детей (клиника, диагностика, лечение). — Диссертация доктора медицинских наук. — Москва, 1999.
6. Герасименко М.А., Белецкий А.В., Скакун П.Г., Жук Е.В. Диагностика и сравнительная характеристика внутрисуставных повреждений хряща коленного сустава в различных возрастных группах. — Военная медицина. — 2007. — № 3. — С. 32-35.
7. Меркулов В.Н., Самбатов Б.Г. Особенности внутрисуставных мягкотканных повреждений коленного сустава у детей и подростков. — Детская хирургия. — 2009. — № 2. — C. 4-7.
8. Chen S.C., Ramanathan E.B.S. The treatment of patellar instability by lateral release. J Bone Joint Surg 1984; 66-B: 344-348.
9. Герасименко М.А., Белецкий А.В. Артроскопия в диагностике и лечении повреждений коленного сустава у детей и подростков. — Медицинский журнал. — № 1. — Минск. — 2007. — С. 100-101.
10. Синельников Р.Д., Синельников Я.Р. Атлас анатомии человека: Учеб. пособие. — 2-е изд., стереотипное. — В 4 томах. — Т. 1. — М.: Медицина, 1996. — 344 с.
11. Хемпфлинг Х. Артроскопия: диагностика и терапия. Ed. Karl Storz, 1990.
12. Шойлев Д. Спортивная травматология. София. — Медицина и физкультура, 1986. — 249 с.
13. Герасименко М.А., Белецкий А.В. Диагностика и лечение повреждений и ортопедических заболеваний коленного сустава, монография. Минск: Технология, 2010. — С. 167.
14. Эйсмонт О.Л. Артроскопическая диагностика и лечение травматических повреждений хряща коленного сустава (клинико-экспериментальное исследование): автореф. дис. … д-ра мед, наук: 14.00.22. — Минск, 2005.
15. Aglietti P., Insall J.N., Cerulli G. Patellar pain and incongruence I: measurements of incongruence. Clin Orthop 1983; 176: 217-224.
16. Dandy D.J., Griffiths D. Lateral release for recurrent dislocation of the patella. J Bone Joint Surg [Br] l989; 71-B: 121-125.
17. Farr J. Distal realignment for recurrent patellar instability. Operative Tech Sports Med. 2001; 9 (3): 176-82.