лейкоплакия пищевода что это такое
Лейкоплакия
Различают три вида лейкоплакии, которые являются последовательными формами развития одного и того же заболевания:
Причины
Различная локализация лейкоплакии вызывается разными причинами и требует индивидуального подхода в разработке стратегии лечения.
Волосатая лейкоплакия развивается на фоне пониженного и ослабленного иммунитета, поэтому чаще всего такой вид заболевания диагностируют у пациентов с ВИЧ, различными иммунодефицитами и во время реабилитации после трансплантации органов, когда назначается курс иммунодепрессантов.
Точных причин развития этого заболевания во рту официальная медицина по сегодняшний день не знает. Тем не менее, выделен ряд факторов, повышающих шансы на появление лейкоплакии:
Лейкоплакия мочевого пузыря – это затяжное хроническое заболевание, которое характеризуется перерождением клеток переходного эпителия в клетки плоского. Ороговевший эпителий неустойчив к компонентам мочи, что вызывает очаги воспаления в полости мочевого пузыря. Основной причиной развития заболевания является восходящее инфицирование возбудителями, передающимися половым путем. Поэтому лейкоплакия в мочевом пузыре развивается чаще у женщин – их мочевой канал значительно короче мужского, поэтому инфекции легче через него проникнуть.
В отдельных случаях причиной лейкоплакии может стать нисходящее инфицирование, когда с током крови из близлежащих органов проникает возбудитель: стафилококки, протеи, стрептококки, кишечная палочка и другие. Развитию заболевания благоприятствуют:
Лейкоплакией шейки матки называют белесые образования (пятна или бляшки), которые появляются на слизистой оболочке. Для диагностики заболевания достаточно профилактического осмотра с помощью гинекологического зеркала.
Как и дисплазия, лейкоплакия шейки матки требует обязательного лечения, поскольку является предраковым заболеванием. Причин для появления таких изменений тканей немало:
Симптомы лейкоплакии
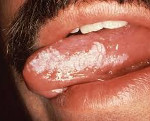
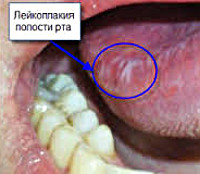
Лейкоплакия полости рта на фото выглядит по-разному в зависимости от стадии развития заболевания. Все начинается с подсушенных уплотненных очагов белого или светло-серого цвета, которые могут располагаться симметрично с двух сторон или только с одной. Поскольку на этом этапе пациент не испытывает практически никакого дискомфорта, выявить это заболевание можно только во время осмотра у стоматолога.
Без должного лечения лейкоплакия переходит на вторую, веррукозную стадию, на которой пятна на слизистой оболочке уплотняются и утолщаются, становясь похожими на бляшки или бородавки. Эта форма заболевания считается предраковой, ведь образования в любой момент могут трансформироваться в злокачественные.
Симптоматически волосатая лейкоплакия практически не отличается от других, а располагается преимущественно на слизистых оболочках рта симметрично с двух сторон. Свое название волосатая лейкоплакия рта получила за внешний вид материала, снятого с поврежденной поверхности для гистологического исследования.
Лейкоплакия вульвы уже на ранних стадиях характеризуется зудом, который усиливается в ночное время. При расчесывании к поражению слизистой может присоединиться грибковая или бактериальная инфекция, которая вызовет острый воспалительный процесс. На фото лейкоплакия вульвы выглядит как бляшки размером от просяного зерна до пятикопеечной монеты, окруженные валиком, расположение может быть одиночным или распространенным.
Симптоматика лейкоплакии мочевого пузыря сходна с симптомами цистита, что приводит к неверной диагностике и долгому безрезультатному лечению. На первых этапах пациент испытывает тупую ноющую боль в области мочевого пузыря, слегка учащенное и дискомфортное мочеиспускание (особенно при лейкоплакии шейки мочевого пузыря). С прогрессированием заболевания болевые ощущения усиливаются, мочеиспускание учащается, присоединяется чувство не до конца опорожненного мочевого пузыря.
Большинство пациенток только от лечащего врача узнают, что такое лейкоплакия шейки матки, как и о том, что страдают этим заболеванием. В гинекологии оно протекает бессимптомно, в отдельных случаях могут появляться обильные белесые выделения или капли крови после совершения полового акта, а также боли во время него.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика
В зависимости от вида заболевания и его локализации различаются методы диагностирования и лечения лейкоплакии у пациентов. При наличии веррукозной или эрозивной формы заболевания необходимо регулярно консультироваться у онколога, чтобы вовремя диагностировать появление злокачественного образования.
Для диагностики врач должен изучить карту пациента и сделать анализ на наличие вирусов, которые являются наиболее частыми возбудителями волосатой лейкоплакии языка и других частей рта.
Самым эффективным исследованием для подтверждения диагноза «лейкоплакия шейки матки» является биопсия – изучение клеточного строения кусочка биоматериала, взятого непосредственно на измененном участке слизистой оболочки.
Лечение лейкоплакии
Лечение лейкоплакии во многом зависит от возраста пациента, стадии заболевания, его локализации, анамнеза и сопутствующих нарушений.
Лейкоплакия наружных половых органов у женщин
Для лечения лейкоплакии вульвы необходимо соблюдать комплекс мер, направленных на нормализацию работы организма в целом:
Лечится лейкоплакия вульвы чаще консервативными методами: физиотерапией в сочетании с препаратами общего и местного воздействия. Дополнительно показаны подмывания отваром ромашки или пищевой соды, которые помогут уменьшить воспаление тканей. Хирургическое вмешательство может использоваться только в случае неэффективности консервативного лечения для предотвращения развития онкозаболевания.
Лейкоплакия шейки матки
Лечение лейкоплакии шейки матки на самых ранних стадиях можно ограничить консервативными методами, однако, бессимптомность этого заболевания в большинстве случаев становится причиной того, что его слишком поздно диагностируют. В большинстве клиник используют хирургические методы с применением современной аппаратуры для удаления ороговевшего участка слизистой оболочки шейки матки: электрокоагуляцию, крио- и лазерную терапию.
Лейкоплакия мочевого пузыря
Для лечения лейкоплакии применяют как медикаментозную, так и хирургическую терапию. Консервативные методы включают прием антибактериальных препаратов для подавления выявленного возбудителя, дополнительные орошения стенок мочевого пузыря и физиотерапевтические процедуры, направленные на уменьшение воспаления и снижения болезненных ощущений.
Если медикаментозное лечение не дает ожидаемого эффекта или болезнь слишком запущена, может быть выбран хирургический метод лечения с применением цитоскопического трансуретрального срезания пораженного участка слизистой оболочки мочевого пузыря. Большинство отзывов после операции по удалению лейкоплакии мочевого пузыря подтверждают высокую эффективность такого лечения, которое при вовремя пролеченных инфекциях не дает рецидивов.
Лейкоплакия пищевода
Самым эффективным лечением этого заболевания является хирургическое вмешательство с применением жидкого азота, лазера или электрокоагулятора, причем именно криохирургия дает самые устойчивые результаты с минимальным количеством рецидивов заболевания.
При лечении лейкоплакии в пищеводе важно придерживаться комплексного подхода: помимо прижигания поврежденных участков, пациенту потребуется пройти курс антибактериальной терапии, а также придерживаться достаточно строгой диеты без алкоголя, тяжелой, острой и соленой пищи.
Лейкоплакия полости рта
Для лечения лейкоплакии полости рта врачи отдают предпочтение консервативным методам лечения, основанным на насыщении организма жирорастворимыми витаминами, а также общем укреплении организма. Течение заболевания непредсказуемо и индивидуально у каждого пациента – некоторые живут десятилетиями с начальной формой лейкоплакии, которая не вызывает дискомфорта, а у других уже спустя несколько месяцев может развиться плоскоклеточный рак. При неэффективности консервативного лечения пациенту показано хирургическое вмешательство с удалением новообразования и его тщательным гистологическим исследованием.
Опасность
Без своевременного лечения самую большую угрозу при лейкоплакиях составляет риск развития злокачественного образования, именно поэтому это заболевание относят к группе предраковых. Особенно подвержены трансформации язвенная и веррукозная формы лейкоплакии, а также локализация заболевания в области языка.
Профилактика лейкоплакии
Ключевыми мерами при профилактике лейкоплакии являются элементарные правила личной гигиены и укрепления иммунитета:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Доброкачественные новообразования пищевода
Что такое доброкачественные новообразования пищевода?
Доброкачественные новообразования пищевода – это опухоли, которые растут в верхней части желудочно-кишечного тракта (ЖКТ). Их главным отличием от рака пищевода является невозможность распространяться в виде метастазов и более благоприятный прогноз для пациента. Однако не стоит думать, что болезнь не несет угрозы здоровью человека. При отсутствии правильного лечения происходит постепенное разрушение пищевода с нарушением нормальной функции пищеварения. Поэтому при появлении любых подозрительных симптомов нужно обращаться за специализированной медицинской помощью.
Виды доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода встречаются в 5-7% случаев всех онкологических заболеваний пищеварительного тракта. Эти патологии одинаково часто поражают мужчин и женщин. Страдают в основном пациенты в возрасте старше 35 лет, отдающие предпочтение острой и горячей пище.
В зависимости от характера роста опухоли пищевода бывают:
В зависимости от гистологической структуры новообразования могут быть очень разными. Наиболее распространенными являются аденомы, папилломы, полипы пищевода. Реже встречаются миксомы, рабдомиомы, лейомиомы, гемангиомы.
Симптомы доброкачественных новообразований пищевода
Доброкачественные опухоли пищевода отличаются медленным темпом роста. Это обуславливает отсутствие клинической симптоматики на ранних стадиях заболевания. Пациент может годами даже не подозревать о наличии новообразования и вести обычный образ жизни.
Признаки заболевания возникают уже при больших размерах опухолей, когда они напрямую начинают мешать пищеварению или сдавливать соседние органы. Наиболее распространенными симптомами патологии являются:
При больших размерах новообразований, когда они сдавливают бронхи, легкие или сердце, может возникать одышка, тахикардия, кашель, аритмии.
Причины доброкачественных новообразований пищевода
Точных причин развития онкологического процесса в пищеводе пока не установлено. Известно, что болезнь возникает из-за неправильного роста и размножения клеток в слизистой или мышечной оболочке органа. В результате хаотического и неконтролируемого разрастания тканей образуются патологические элементы.
Факторами, которые увеличивают риск возникновения доброкачественных опухолей пищевода, являются:
Известно также, что частое употребление острой и горячей пищи может выступать пусковым фактором для развития опухолей. Это обусловлено физическим и химическим раздражением слизистой оболочки рта и пищевода, что создает оптимальные условия для «поломки» механизмов, которые регулируют деление клеток.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика доброкачественных новообразований пищевода
Пациенты чаще всего обращаются за помощью к гастроэнтерологу, когда возникает нарушение глотания. При оценке жалоб пациента и сборе анамнеза заболевания врач может заподозрить наличие патологического новообразования в пищеводе.
Для подтверждения диагноза гастроэнтеролог может назначить:
Все указанные методики позволяют визуализировать полость пищевода и зафиксировать наличие новообразования. При выявлении опухоли пациент направляется к онкологу для выбора дальнейшей тактики лечения.
Мнение эксперта
Как онколог, хочу сказать, что доброкачественные опухоли пищевода несут прямую угрозу для здоровья пациента. Несмотря на свою условную безопасность, они могут переродиться в злокачественные опухоли с уже совсем другими последствиями для пациента. Поэтому нельзя игнорировать симптомы заболевания. Нужно обращаться за специализированной помощью и лечить новообразования. При своевременном начале терапии шанс выздороветь близится к 100%.
Мингболатов Фейзула Шахболатович, врач уролог-андролог, врач-онколог, к.м.н., врач высшей категории, доцент кафедры урологии РУДН
Методы лечения доброкачественных новообразований пищевода
Лечение доброкачественных образований пищевода проводится хирургическим путем.
Эффективных консервативных методов лечения доброкачественных опухолей пищевода не существует. Медикаменты применяются временно и только для уменьшения выраженности симптомов, доставляющих дискомфорт.
Хирургическое лечение
Оптимальным вариантом решения проблемы остается радикальная операция, направленная на полное удаление опухоли. Доступ к патологическому участку может быть осуществлен 2 путями:
С учетом размеров новообразования и степени поражения близлежащих тканей могут использоваться следующие хирургические методы лечения:
Выбор метода лечения проводится индивидуально в зависимости от особенностей конкретного клинического случая.
Лейкоплакия
Лейкоплакия — поражение слизистой оболочки, проявляющееся очаговым ороговением многослойного плоского эпителия. Цвет кератина ороговевшего эпителия обуславливает белый или сероватый цвет очагов лейкоплакии. Заболевание встречается на слизистой полости рта, дыхательных путей, моче-половых органов, в области анального отверстия. Лейкоплакия относится к предраковым заболеваниям и может подвергаться злокачественному перерождению. В связи с этим большое диагностическое значение имеет биопсия пораженных участков слизистой с последующим гистологическим и цитологическим исследованием полученного материала. При выявлении в ходе исследования клеточной атипии показано удаление пораженного лейкоплакией участка.
Общие сведения
Лейкоплакия является дискератозам, то есть нарушениям ороговения. Она развивается чаще у людей среднего и пожилого возраста. Так лейкоплакия шейки матки наиболее часто встречается у женщин в возрасте 40 лет. Она занимает 6% от всех заболеваний шейки матки. Лейкоплакия гортани составляет треть всех предраковых состояний гортани. По данным различных наблюдений трансформация лейкоплакии в рак происходит в 3-20% случаев. Однако выделяют случаи простой лейкоплакии, которая не сопровождается атипией клеток и не являются предраковыми состояниям, а относятся к фоновым процессам организма.
Причины возникновения лейкоплакии
Причины и механизм возникновения лейкоплакии до конца не выяснены. Большую роль в развитии заболевания отводят воздействию внешних провоцирующих факторов: механического, химического, термического и др. раздражения слизистых. Например, по наблюдению гинекологов треть женщин с лейкоплакией шейки матки имеют в анамнезе данные про проведение диатермокоагуляции. Это же подтверждают случаи лейкоплакии, связанные с профессиональными вредностями (воздействие на слизистые каменноугольной смолы, пека и др.).
Особенно опасно сочетанное влияние на слизистую сразу нескольких факторов. Так возникновение лейкоплакии слизистой рта часто обусловлено образующимся от разнородных металлических протезов гальваническим током и механической травматизацией слизистой этими протезами. У курильщиков обычно наблюдается лейкоплакия красной каймы губ. Она обусловлена воздействием на слизистую химических веществ табачного дыма и термического фактора (особенно регулярного прижигание губы, происходящего при полном выкуривании сигареты), а также хронического травмирования слизистой сигаретой или мундштуком трубки.
Причиной лейкоплакии могут быть хронические воспалительные и нейродистрофические изменения слизистой оболочки (например, при стоматите, гингивите, вагините, хроническом цистите и др.) Вероятно, определенную роль в развитии лейкоплакии имеют наследственные факторы, поскольку ее возникновение наблюдается у пациентов с врожденными дискератозами.
Не последнюю роль в развитии лейкоплакии играют и внутренние факторы, связанные с состоянием организма человека. Это недостаточность витамина А, гормональные отклонения, инволюционная перестройка слизистой половых органов, гастроэнтерологические заболевания, вызывающие снижение устойчивости слизистых оболочек к внешним раздражающим факторам.
Классификация лейкоплакии
По особенностям морфологических проявлений выделяют следующие формы лейкоплакии:
Каждая последующая форма заболевания развивается на фоне предыдущей и является одним из этапов происходящего патологического процесса.
Симптомы лейкоплакии
Чаще всего лейкоплакия поражает слизистую оболочку полости рта в области щек, углов рта, нижней губы, реже в процесс вовлекается боковая поверхность и спинка языка, слизистая в области альвеолярных отростков. Лейкоплакия мочеполовых органов может располагаться на слизистой клитора, вульвы, влагалища, шейки матки, головки полового члена, уретры и мочевого пузыря. Лейкоплакия дыхательных путей чаще локализуется в области голосовых связок и на надгортаннике, редко в нижнем отделе гортани.
Лейкоплакия представляет собой единичные или множественные белесоватые или бело-серые очаги с четкими контурами. Они могут быть различной формы и размеров. Как правило, изменения слизистой развиваются незаметно, не вызывая никаких негативных ощущений. В связи с этим заболевание часто бывает случайной диагностической находкой при посещении стоматолога, проведении кольпоскопии, операции по обрезанию крайней плоти (циркумцизио) и т. п. Исключениями являются лейкоплакия слизистой ладьевидной ямки мочеиспускательного канала, которая приводить к затруднению мочеиспускания, и лейкоплакия гортани, вызывающая кашель, охриплость голоса и дискомфорт при разговоре.
Процесс развития лейкоплакии состоит из нескольких переходящих один в другой этапов. Он начинается с появления на участке слизистой оболочки небольшого, неярко выраженного воспаления. В дальнейшем происходит ороговение эпителия воспаленного участка с формированием характерного белого очага плоской лейкоплакии. Часто белый цвет измененной слизистой напоминает налет или пленку. Однако попытка снять «налет» шпателем не удается.
Со временем на фоне плоской лейкоплакии развивается веррукозная. При этом очаг поражения уплотняется и немного приподнимается над поверхностью слизистой. Формируется белесоватая бугристая бляшка с бородавчатыми разрастаниями высотой 2-3 мм. На фоне очагов ороговения могут возникать эрозии и болезненные трещины, характерные для эрозивной формы лейкоплакии.
Основной опасностью лейкоплакии является возможность ее злокачественной трансформации. Период времени, через который начинается злокачественное перерождение, очень индивидуален и зависит от формы заболевания. Лейкоплакия может существовать десятилетиями, не превращаясь в злокачественное новообразование. Наиболее склонны к переходу в рак веррукозная и язвенная формы, а самый высокий процент озлокачествления наблюдается при лейкоплакии языка.
Существует ряд признаков, по которым можно заподозрить злокачественную трансформацию той или иной формы лейкоплакии. К таким признакам относится внезапное появление уплотнений или эрозий в очаге плоской лейкоплакии, ее неравномерное уплотнение, захватывающее лишь один край очага. Для эрозивной формы признаками озлокачествления являются: появление в центре эрозии уплотнений, изъязвление поверхности, образование сосочковых разрастаний, резкое увеличение размеров эрозии. Следует отметить, что отсутствие перечисленных признаков не является гарантией доброкачественности процесса и может наблюдаться на ранних стадиях злокачественного перерождения лейкоплакии.
Диагностика лейкоплакии
При локализации лейкоплакии в доступных осмотру местах (ротовая полость, головка полового члена, клитор) диагноз обычно не вызывает затруднений. Окончательный диагноз устанавливается на основании цитологии и гистологического изучения материала, полученного во время биопсии участка измененной слизистой оболочки.
Цитологическое исследование является обязательным в диагностике лейкоплакии. Оно позволяет выявить характерную для предраковых заболеваний клеточную атипию. В ходе цитологического исследования мазков с пораженного участка слизистой обнаруживают большое количество клеток многослойного эпителия с признаками ороговения. Однако в мазок обычно не попадают клетки из ниже расположенных слоев слизистой, где могут располагаться атипичные клетки. Поэтому при лейкоплакии важно проведение цитологического исследования не мазка, а биопсийного материала.
При гистологии биопсийного материала выявляется ороговевающий эпителий, не имеющий поверхностного функционального слоя, так как верхние слои эпителия находятся в состоянии паракератоза или гиперкератоза. Может быть обнаружена различная степень атипии базальных клеток и базально-клеточная гиперактивность, свидетельствующие о возможности злокачественной трансформации образования. Выраженная атипия является показанием для консультации у онколога.
Лейкоплакия шейки матки диагностируется гинекологом при осмотре в зеркалах и в ходе кольпоскопии. Проведение Шиллер теста выявляет участки слизистой, не подверженные окрашиванию йодом. При подозрении на лейкоплакию шейки матки проводят не только биопсию подозрительных участков, но и выскабливание цервикального канала. Цель такого исследования — исключение предраковых и раковых изменений эндоцервикса.
При подозрении на лейкоплакию гортани проводят ларингоскопию, выявляющую участки белого плотно спаянного с подлежащими тканями налета. Исследование дополняют биопсией. Диагностику лейкоплакии уретры или мочевого пузыря осуществляют при помощи уретро- и цистоскопии с биопсией пораженного участка.
Лечение лейкоплакии
Лейкоплакия любой формы и локализации требует комплексного лечения. Оно заключается в устранении факторов, спровоцировавших развитие лейкоплакии, и сопутствующих нарушений. Сюда относится: освобождение полости рта от металлических протезов, отказ от курения, устранение гиповитаминоза А, терапия патологии желудочно-кишечного тракта, лечение эндокринных и соматических заболеваний, а также инфекционных и воспалительных процессов.
Простая лейкоплакия без клеточной атипии часто не требует радикальных лечебных мероприятий. Но такие пациенты должны наблюдаться и периодически проходить обследование. Выявление в ходе гистологического исследования базально-клеточной гиперактивности и клеточной атипии является показанием для удаления очага лейкоплакии в ближайшее время.
Удаление пораженных участков слизистой может проводиться при помощи лазера или радиоволнового метода, путем диатермокоагуляции и электроэкзиции (иссечение электроножом). Нежелательно применение криодеструкции, поскольку после воздействия жидкого азота на слизистой остаются грубые рубцы. В отдельных случаях требуется хирургическое иссечение не только слизистой, но и участка пораженного органа (уретры, влагалища, мочевого пузыря), что влечет за собой проведение реконструктивно-пластической операции. Признаки злокачественной транформации лейкоплакии являются показанием для радикальных операций с последующей рентгентерапией.
Локализация лейкоплакии на слизистой гортани требует проведения микроларингохирургической операции. Коагуляция пораженных участков слизистой мочевого пузыря возможна в ходе цистоскопии. В лечении лейкоплакии мочевого пузыря успешно применяют введение в мочевой пузырь озонированного масла или жидкости, а также газообразного озона. Однако в случае упорного течения заболевания требуется резекция мочевого пузыря.
Своевременное и адекватное лечение лейкоплакии дает положительный результат. Однако нельзя исключить возникновение рецидивов заболевания. Поэтому в дальнейшем пациенту необходимо наблюдение. С осторожностью следует относиться к народным методам лечения и тепловым процедурам. Они могут способствовать злокачественной трансформации лейкоплакии и усугубить течение заболевания.