лимфофолликулярная гиперплазия кишечника что это
Лимфофолликулярная гиперплазия кишечника что это
Мы, однако, наблюдали и выраженные эрозивные изменения лимфоидных фолликулов, что следует отнести к стадии IV, поэтому считаем необходимым дополнить эту классификацию.
Для IV стадии характерно наличие гиперемии слизистой оболочки, эрозий, покрытых фибрином, с конгломератами воспаленных лимфоидных фолликулов, что расценивалось как проявление илеита. Складки слизистой оболочки были сглажены или несколько утолщены, исчезала поверхностная зернистость, слизистая оболочка имела матовый оттенок, сосудистый рисунок чаще был усилен. Подобные изменения слизистой оболочки никогда не локализовались только в терминальном отделе тонкой кишки, а распространялись на значительно более протяженные ее сегменты и не имели тенденции к стиханию в оральном направлении.
Таким образом, IV стадию можно расценивать как илеит на фоне лимфофолликулярной гиперплазии, но что здесь первично, что вторично, сказать трудно. Вероятно, лимфофолликулярная гиперплазия развивается первично, но по мере развития лимфоидной гиперплазии, нарастания воспаления лимфоидные фолликулы эрозируются (что соответствует нашим клиническим находкам и данным морфометрии).
В стадиях 0, I, II выраженные клинические проявления не наблюдались и лимфофолликулярная гиперплазия была случайной находкой, а в III и особенно в IV стадии в большинстве случаев отмечались боли в животе и кишечные кровотечения.
Эти данные совпадают с литературными сообщениями о том, что лимфофолликулярная гиперплазия терминального отдела подвздошной кишки у детей может быть причиной кишечного кровотечения, рецидивирующих болей в животе.
У большинства больных не отмечена взаимосвязь возникновения подобных изменений с поражениями толстой кишки. Каких-либо специфических для этой патологии симптомов выявить не удалось. У этих больных лимфофолликулярная гиперплазия была случайной находкой, хотя у большинства колоноилеоскопии проводились по поводу кишечного кровотечения. У 8 больных лимфофолликулярная гиперплазия отмечалась при терминальном илеите.
При исследовании морфометрических показателей слизистой оболочки подвздошной кишки при лимфофолликулярной гиперплазии I—II стадии не отмечалось изменений в архитектонике по сравнению с таковой в биоптатах с нормальной слизистой оболочкой. Увеличивалось число эпителиоцитов, находящихся в состоянии митоза (1,58±0,11 %; Р<0,01), число межэпителиальных лимфоцитов (МЭЛ) (до 28,9±6,1 %; Р<0,05) и клеточная плотность инфильтрата собственной пластинки. Среди клеток инфильтрата возрастало количество лимфоцитов, плазматических клеток (Р<0,05).
Вопрос о первичности или вторичности поражения лимфатического аппарата остается открытым. По-видимому, имеется взаимообусловленность и взаимосвязь между степенью воспаления слизистой оболочки и подслизистого лимфатического аппарата.
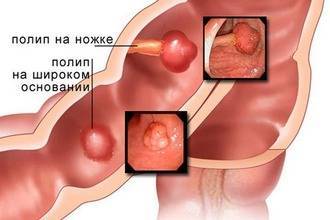
Полипы прямой кишки являются доброкачественными новообразованиями. Они представляют собой выросты на кишечной стенке размером от нескольких миллиметров до десятка сантиметров, могут быть одиночными или множественными. Проктологи Юсуповской больницы разделяют все полипы на 2 группы – неопластические, которые имеют связь с развитием колоректального рака (аденомы) и не неопластические – гиперпластические, или, как их иногда называют, гиперплазиогенные, гамартромные.
Гиперплазиогеные полипы не имеют злокачественного потенциала. В большинстве случаев симптомы заболевания отсутствуют. Полип прямой кишки часто является случайной находкой во время выполняемого по другой причине эндоскопического исследования. Проктологи Юсуповской больницы индивидуально подходят к выбору метода лечения гиперплазиогенных полипов у каждого пациента. Ведущие специалисты отделения проктологии коллегиально выбирают тактику ведения больного, учитывая такие факторы, как размеры, локализацию новообразования, выраженность симптомов заболевания и возраст пациента. Медицинский персонал профессионально выполняет все процедуры, уважительно относится к пациентам и их родственникам.
Строение гиперплазиогенных полипов прямой кишки
В прямой кишке чаще локализуются гиперплазиогенные полипы. Они преимущественно множественные. Размеры новообразований обычно не превышают пяти миллиметров. Цвет полипа соответствует окружающей слизистой оболочке или чуть бледнее.
Микроскопическая картина гиперплазиогенного полипа представлена гиперпластическим эпителием. Он придаёт криптам фестончатый оттенок. Эти новообразования не трансформируются в злокачественную опухоль. Даже консервативная противовоспалительная терапия может привести к их полному исчезновению. Однако при множественных крупных, более одного сантиметра, гиперплазиогенных полипах прямой кишки, врачи диагностируют «гиперпластический полипоз». Это означает существенный риск возникновения злокачественной опухоли прямой кишки по сравнению со здоровым человеком.
Признаки гиперплазиогенных полипов прямой кишки
К клиническим признакам, которые позволяют установить диагноз гиперплазиогенного полипа прямой кишки, относятся следующие проявления нарушения функции толстого кишечника:
У 67% пациентов гиперплазиогенные полипы прямой кишки протекают без выраженной симптоматики. Клинические признаки заболевания встречаются редко, они не постоянные по выраженности и продолжительности. При наличии одного из признаков, которые перечислены ниже, проктологи Юсуповской больницы проводят комплексное обследование для исключения более серьёзной патологии прямой кишки:
Наиболее простым и доступным методом диагностики является эндоскопия в сочетании с биопсией. При невозможности её выполнить рентгенологи проводят ирригоскопию с двойным контрастированием. 90% полипов размером более одного сантиметра находят во время виртуальной колоноскопии.
Лечение полипов прямой кишки
Врачи отделения проктологии Юсуповской больницы применяют следующие методы эндоскопического лечения полипов прямой кишки: эндоскопическую петлевую полипэктомию и эндоскопическую петлевую резекцию слизистой оболочки. При эндоскопической петлевой полипэктомии врач набрасывает диатермическую петлю на основание образования, затягивает её и отсекает, чередуя режимы коагуляции и резки.
При эндоскопической петлевой резекции слизистой оболочки после маркировки границ образования проктолог создаёт гидравлическую подушку для снижения риска и максимально радикального иссекает образование. Врач вводит под слизистую оболочку раствор глицерола, который подкрашен метиленовым синим. После инфильтрации подслизистого слоя он приподнимает новообразование и производит его отсечение при помощи диатермической петли. В первом случае существует высокий риск развития кровотечения во время операции, а во втором – перфорации стенки прямой кишки.
Методом выбора для тубулярных новообразований на ножке является одномоментная электроэксцизия полипов, которую врачи выполняют в процессе ректороманоскопии или колоноскопии. К радикальным методам лечения ворсинчатых опухолей прямой кишки относится трансанальная слизисто-подслизистая или полнослойная резекция кишечной стенки. Учитывая большой опыт работы врачей отделения проктологии, они выполняют эту операцию методом трансанальной эндоскопической микрохирургии.
Консервативная терапия полипов прямой кишки
Единственным видом новообразований, при которых имеет смысл проводить консервативную терапию, являются гиперплазиогенные полипы. Противовоспалительная терапия в большинстве случаев эффективна и помогает пациенту избежать операции. Если гиперпластические полипы развились на фоне проктита, вызванного возбудителями кишечных инфекций, проктологи применяют антибактериальные препараты.
Для лечения неспецифического язвенного проктита и болезни Крона прямой кишки используют микроклизмы с глюкокортикоидами и 5-аминосалициловой кислотой. Пациентам назначают механически и химически щадящую диету, рекомендуют исключить из рациона кислые, разрешают питаться печёными яблоками. В течение дня пациенту следует употреблять не менее 5-6 стаканов чистой негазированной воды.
В течение первой недели лечения пациенту следует ежедневно вызывать стул с помощью клизмы с настоем ромашки. Проктологи не рекомендуют с этой целью применять слабительные средства. После освобождения кишечника на 1 час ставится тёплая микроклизма из ромашкового настоя. На ночь в прямую кишку с помощью микроклизмы пациенту на один час вводят 50-100 мл рафинированного подсолнечного масла, подогрев его предварительно до 36-37°С. Начиная со второй недели терапии лечебные ромашковые клизмы заменяют клизмами со ста миллилитрами 0,35- 0,5% раствором колларгола. Масляные микроклизмы продолжают. Хорошим эффектом обладают общие ванны с температурой 36-38°С.
Диету следует расширять осторожно. Пациенту не рекомендуют ещё 3 месяца после окончания лечения употреблять кислую, острую, солёную пищу, алкогольные напитки. Нарушение диеты приводит к рецидиву заболевания.
При хроническом проктите увеличивают количество белковых продуктов:
Диетологи Юсуповской больницы разрешают пациентам употреблять в умеренном количестве морковь, картофель, капусту, яблоки, клубнику, сливы. Из ягод и фруктов можно делать кисели и компоты. При появлении болей в нижних отделах живота, которые связаны с нарушением моторики кишечника, назначают миотропный спазмолитик мебеверин (дюспаталин). Он быстро устраняет спазмы толстой кишки, не оказывая влияния на ее эвакуаторную функцию. При наличии чувства тяжести и метеоризма пациенты принимают внутрь итоприд (Ганатон).
Для снятия воспаления и устранения болевого синдрома местно применяют прямокишечные свечи: монокомпонентные (Постеризан, натальсид) и комбинированного состава (проктозан, ультрапрокт). Если у пациента из прямой кишки выделяется кровянистое содержимое кишечника, свечи, в состав которых входит альгинат (натальсид) – природный полисахарид, получаемый из бурых морских водорослей.
Гиперплазиогенный полип может развиться на фоне сфинктерита –воспаления слизистой оболочки заднего прохода, криптита – воспаления заднепроходных морганиевых пазух, папиллита – воспаления анальных бахромок и трещины заднего прохода. Лечение сфинктерита, криптита и воспаления анального сосочка аналогична терапии при неосложнённом проктите. При осложнении криптита острым парапроктитом или значительном увеличении одного или нескольких анальных сосочков при папиллите проктологи Юсуповской больницы выполняют оперативное вмешательство. Для того чтобы пройти обследование и лечение полипа прямой кишки, звоните по телефону и записывайтесь на приём к проктологу.
Гиперплазия аппендикса (K38.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Возраст: преимущественно дети
Признак распространенности: Распространено
Соотношение полов(м/ж): 1.5
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Диагностика
1. УЗИ. Несмотря на заявленную специфичность и чувствительность, крайне сложно отличить лимфоидную гиперплазию от острого или хронического аппендицита. Однако УЗИ может быть полезным при проведении дифференциальной диагностики с другими заболеваниями, характеризующимися острой или хронической абдоминальной болью.
3. Рентгеноконтрастное исследование. Двойное ретроградное контрастирование кишечника с барием проводится с целью определения проходимости аппендикса. В настоящее время вытеснено УЗИ и КТ.
Лимфофолликулярная гиперплазия кишечника что это
Более часто встречающаяся лимфоретикулосаркома обычно поражает идеоцекальную область, характеризуется протяженным подслизистым ростом. При эндоскопическом исследовании слизистая оболочка как бы натянута на подслизистые узлы (валики), цвет ее обычный или же она отечна, инфильтрирована, изъязвлена за счет сдавления. При ощупывании биопсийными щипцами или концом эндоскопа отмечается значительная плотность этих образований. При биопсии слизистая оболочка не тянется за щипцами, отрывается от подлежащих слоев.
Лимфофолликулярная гиперплазия. Это своеобразное поражение подслизистого аппарата толстой и тонкой кишки. Иногда в процесс могут вовлекаться все органы пищеварительного тракта, а также подкожные лимфатические узлы и лимфатические узлы органов брюшной полости, в первую очередь брыжейки.
Практически у всех детей, которым проводилась илеоскопия, независимо от заболевания толстой кишки обнаружена лимфофолликулярная гиперплазия подвздошной кишки, границы которой иногда не удавалось установить. Это позволяет считать локальную лимфофолликулярную гиперплазию тонкой кишки без сопутствующих изменений слизистой оболочки и стенки кишки одним из вариантов нормы. В тех случаях, когда лимфофолликулярная гиперплазия захватывает значительные участки тонкой кишки и сопровождается выраженными воспалительными изменениями слизистой оболочки или стенки кишки, она может сопровождаться разнообразными клиническими проявлениями (повышение температуры тела, значительное снижение массы тела, кровотечения, гипоальбуминемия и т. д.).
Больной 11 мес был обследован по поводу стойкой анемии, не поддающейся лечению. Реакция кала на скрытую кровь была стойко положительной. Во время колоноилеоскопии выявлена массивная лимфофолликулярная гиперплазия терминального отдела подвздошной кишки. Лимфоидные фолликулы были слиты в группы, поверхность над ними местами эрозирована. Диагноз: лимфофолликулярная гиперплазия подзвдошной кишки, терминальный илеит. Произведена резекция илеоцекального отдела. Диагноз подтвержден. Наблюдается после операции в течение 3 лет. Практически здоров.
Лимфатический аппарат терминального отдела подвздошной кишки является одним из участков иммунной защиты организма, что позволяет провести определенную аналогию с состоянием миндалин у детей.
Гипертрофия лимфоидной ткани может быть следствием острой и хронической респираторной инфекции, глистной инвазии, лямблиоза и т. д., поэтому после полного клинического обследования ребенка лечение должно быть патогенетически обоснованным.
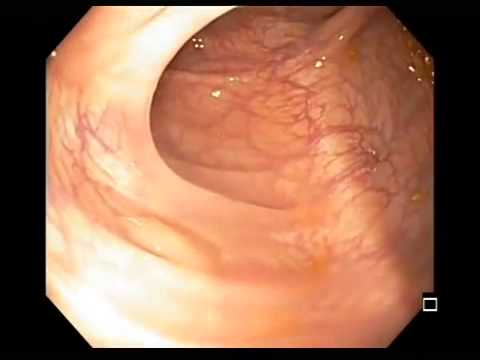
Обычно при эндоскопии находят круглые, с ровными контурами, диаметром 1-3 мм образования, располагающиеся в подслизистом слое и просвечивающие сквозь слизистую оболочку. Просвет кишки обычно не сужен, стенка эластична, сосудистый рисунок не изменен. При биопсии слизистая оболочка подвижна и лимфоидные образования легко смещаются относительно подлежащих слоев. Если наряду с лимфофолликулярной гиперплазией имеются воспалительные изменения слизистой оболочки, а лимфоидные фолликулы представляют собой пакеты или продольные цепочки, деформирующие просвет кишки, покрытые инфильтрированной слизистой оболочкой и плохо смещающиеся относительно подслизистого слоя, то можно предполагать колит или энтерит.
— Вернуться в оглавление раздела «Хирургия»
Нодулярная лимфоидная гиперплазия (НЛГ)
Нодулярная лимфоидная гиперплазия (НЛГ) ― довольно редкое доброкачественное заболевание, характеризующееся множественными узелками в слизистой оболочке различных отделов желудочно-кишечной трубки: тонкой и толстой кишки, а также желудка.
Распространенность этого заболевания до конца неизвестна, оно достаточно часто встречается у детей до 10 лет, однако иногда может наблюдаться и у взрослых лиц.
Классификация НЛГ
Выделяют две формы заболевания:
1) Фокальная НЛГ ― представлена отдельными очагами, локализованными чаще всего в терминальном отделе подвздошной кишки, прямой кишке и других участках желудочно-кишечного тракта
2) Диффузная НЛГ ― для этой формы характерно вовлечение больших участков желудочно-кишечной трубки (например, вся тонкая кишка).
Этиопатогенез НЛГ
Патогенетические механизмы развития НЛГ до сих пор остаются неясными. Однако существуют несколько теорий, которые отличаются друг от друга в зависимости от того, имеется ли у пациента ассоциированное иммунодефицитное состояние или нет.
Так, если у пациента подтвержден иммунодефицит, то образование узелков в слизистой оболочке может быть результатом скопления предшественников плазматических клеток (неспособных к полноценному созреванию В-лимфоцитов).
НЛГ при отсутствии нарушений иммунодефицита может быть связана с иммунной стимуляцией лимфоидной ткани кишечника. Эта гипотеза предполагает наличие постоянных раздражителей (триггеров) в просвете желудочно-кишечной трубки, чаще всего инфекционного происхождения. Повторяющаяся стимуляция иммунных клеток может привести к возможной гиперплазии лимфоидных фолликулов. Такой механизм может объяснить нередкую ассоциацию лямблиоза и Helicobacter pylori с НЛГ (см.ниже).
Клинические проявления НЛГ
Зачастую НЛГ не имеет никаких симптомов и является случайной находкой во время эндоскопического исследования желудка, толстой и тонкой кишки. Однако некоторые исследователи связывают НЛГ с желудочно-кишечными симптомами, такими как хроническая диарея, боль в животе, желудочно-кишечное кровотечение (оккультное или явное, из прямой кишки) и кишечная непроходимость (очень редко). У части пациентов может отмечаться потеря белка и снижение массы тела.
Насколько велик вклад НЛГ в возникновение симптомов, до сих пор остается неясным. Является ли это состояние первопричиной жалоб или НЛГ ― всего лишь случайная находка у пациента с желудочно-кишечной симптоматикой? Вопросов больше, чем ответов.
Ассоциированные с НЛГ заболевания и состояния
Достаточно часто по сравнению с другими лицами НЛГ выявляется у пациентов с иммунодефицитами. Так, 20% больных, страдающих общим вариабельным иммунодефицитом (ОВИД), имеют НЛГ. ОВИД ― заболевание, характеризующееся снижением уровней иммуноглобулинов различных субклассов (G, A, M), нарушенным иммунным ответом из-за снижения выработки антител. Пациенты часто страдают рецидивирующими бактериальными инфекциями дыхательных путей, аутоиммунными заболеваниями и имеют повышенный риск развития онкологических патологий. НЛГ при ОВИД обычно генерализованная, с вовлечением всей тонкой кишки.
НЛГ нередко ассоциирована с селективным дефицитом IgA, который выявляется у 1 из 300-700 лиц европеоидной расы. У таких людей отмечается снижение уровня IgA в крови ниже 0,7 г/л при нормальных или даже повышенных уровнях других иммуноглобулинов. Большинство лиц с селективным дефицитом IgA бессимптомны, однако у части из них встречаются рецидивирующие инфекции верхних дыхательных путей, аутоиммунные заболевания, аллергии и желудочно-кишечные патологии (целиакия, НЛГ).
НЛГ может быть ассоциирована с лямблиозом как у лиц с нормальным иммунным ответом, так и с иммунодефицитом. Триада НЛГ + лямблиоз + снижение уровня гамма-глобулинов известна как синдром Германа (англ. Herman’s syndrome).
Инфекция Helicobacter pylori может быть причиной развития НЛГ с вовлечением желудка и 12-перстной кишки.
НЛГ также нередко встречается у лиц с ВИЧ-инфекцией, может быть ассоциирована с семейным аденоматозом толстой кишки и синдромом Гарднера.
Существуют данные о возможной ассоциации синдрома раздраженного кишечника (СРК) с НЛГ. При этом рядом авторов НЛГ рассматривается как проявление малоактивного воспаления в слизистой оболочке толстой кишке у пациентов с СРК.
Осложнения НЛГ
НЛГ ― заболевание доброкачественное, и крайне редко приводит к развитию осложнений. Однако описаны случаи кишечной непроходимости у лиц с распространенным процессом в тонкой кишке, а также кишечных кровотечений..
Известно, что у лиц с НЛГ повышается риск лимфопролиферативных заболеваний (лимфомы), однако точный риск не установлен.
Диагностика НЛГ
Существует два основных метода диагностики НЛГ:
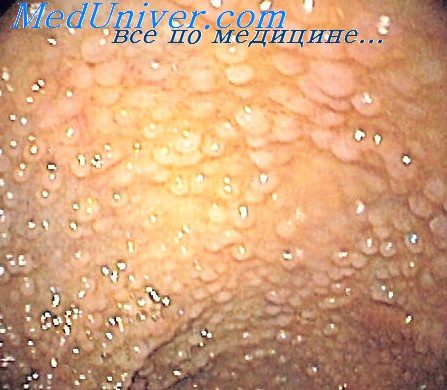
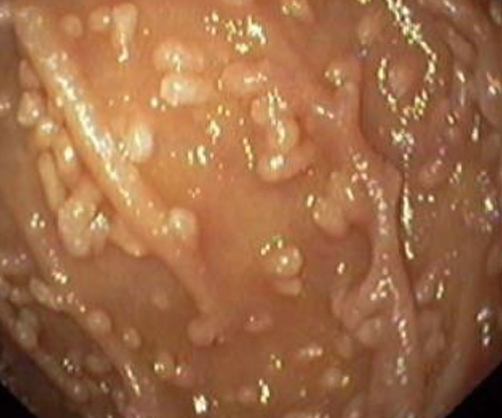
1) Эндоскопический ― выявление узелков различных размеров (2-10 мм, в среднем 5 мм) на слизистой оболочке желудка, тонкой кишки, толстой/прямой кишки. Такие узелки (чаще всего в виде выступающих папул) могут быть обнаружены при гастроскопии (ЭГДС), колоноскопии, энтероскопии или капсульной эндоскопии.
На фото ― НЛГ в 12-перстной кишке.
2) Гистологический метод ― выявление в слизистой оболочке и в поверхностной части подслизистого слоя увеличенных (гиперплазированных) лимфоидных фолликулов, которые обычно формируют группы, и могут практически сливаться между собой.
Дифференциальный диагноз
Дифференциальный диагноз ЛНГ проводится с лимфопролиферативными заболеваниями (лимфома тонкой кишки, желудка). При локализации НЛГ в толстой кишке ее элементы (узелки) могут напоминать аденоматозные полипы.
Важно помнить, что у некоторых пациентов при проведении илеоколоноскопии в подвздошной кишке могут также выявляться лимфоидные фолликулы. В этой зоне концентрация лимфоидных фолликулов максимальная по сравнению с другими отделами кишечной трубки. При этом в отличие от НЛГ узелки (те самые лимфоидные фолликулы) небольших размеров (1-3 мм, реже больше), они располагаются отдельно друг от друга, не сливаясь, между ними видны участки нормальной слизистой. Эти изменения не следует рассматривать как патологию, они ― вариант нормы.
Лечение НЛГ
Сама по себе ЛНГ не требует лечения. В случае, если имеются ассоциированные заболевания (лямблиоз, инфекция Helicobacter pylori), следует провести терапию, направленную на удалению возбудителя.
Прогноз НЛГ
Прогноз НЛГ в целом благоприятный, в большинстве случаев требуется лишь динамическое наблюдение за пациентом.