лимфопролиферативное заболевание с поражением лимфоузлов шеи что это такое
Метастатическое поражение шейных лимфатических узлов
Шейные лимфатические узлы являются частым местом метастазирования злокачественных опухолей, первичный очаг которых располагается в области головы и шеи. К ним, например, относятся плоскоклеточный рак верхних отделов дыхательных путей, а также метастазы рака слюнных желез и щитовидной железы.
Наиболее распространенным клиническим признаком является увеличивающееся образование шеи, которое обычно обнаруживается пациентом или его врачом. При подозрении на метастатическое поражения лимфатических узлов шеи для диагностики и определения наилучшей тактики лечения потребуется осмотр врачом-онкологом, инструментальные методы и биопсия.
Иногда новообразования вне области головы и шеи могут неожиданно метастазировать в шейные лимфатические узлы, что требует особенно тщательной диагностики для выявления первичного очага.
Лечение будет зависеть от типа и локализации первичной опухоли, которая распространилась в лимфатические узлы шеи, и, скорее всего, будет включать в себя комбинацию хирургического вмешательства, лучевой терапии и/или химиотерапии.
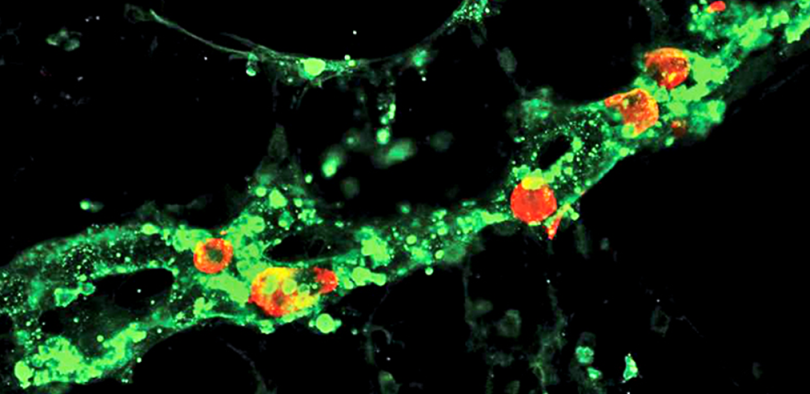
Иммунофлюоресцентная визуализация метастатических клеток меланомы (красные) внутри лимфатических сосудов (зеленые). Масштабная линейка: 100 мкм
(Science Advances/Michael Detmar Group ©)
Из чего состоит лимфатическая система шеи
Лимфатическая система шеи включает в себя сосуды и узлы.
Лимфатические капилляры — это тонкостенные структуры, состоящие из одного слоя эндотелиальных клеток. Они находятся во всех тканях организма и, объединяясь друг с другом, способствуют оттоку лимфатической жидкости в более крупные лимфатические сосуды.
Стенка лимфатических сосудов состоит из трех слоев: внутреннего слоя эндотелиальных клеток, среднего мышечного слоя и внешнего слоя соединительной ткани. В лимфатических сосудах гораздо больше клапанов, чем в венозных, при этом циркуляция лимфы полностью зависит от сжатия сосудов окружающими мышцами. Лимфатические сосуды дренируют лимфу в лимфатические узлы.
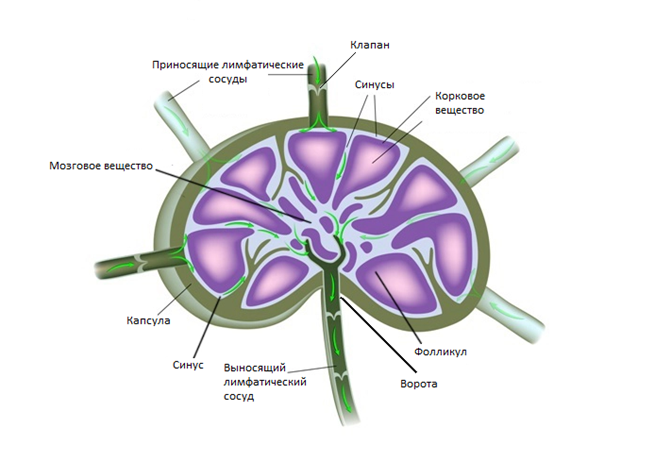
В среднем на каждой стороне шеи расположено до 75 лимфатических узлов. Снаружи узел покрывает капсула, под которой располагается субкапсулярные синусы – место куда попадает лимфатическая жидкость из приносящих лимфатических сосудов. Жидкость проходит сквозь ткань лимфатического узла, которая состоит из коркового и мозгового вещества, а затем выходит через ворота лимфатического узла и попадает в отводящие лимфатические сосуды. В итоге лимфа попадает в венозную систему в месте соустья внутренней яремной и подключичной вены.
Анатомическая структура лимфатического узла (Alila Medical Media/ Shutterstock ©)
Классификация лимфатических узлов шеи
На данный момент во всем мире рекомендована к использованию классификация Американского объединенного комитета по раку (American Joint Committee on Cancer (AJCC)) 8 издания от 2018 года:
Уровни лимфатических узлов шеи (Tenese Winslow LLC ©)
Диагностика
Осмотр
При пальпации шеи врач обращает внимание на расположение, размер, плотность и подвижность каждого узла. Особое внимание уделяется узлам, которые кажутся фиксированными к подлежащим сосудисто-нервным структурам и внутренним органам. Описание каждого узла становится важной частью медицинской документации, которая в дальнейшем может использоваться для оценки эффекта лечения.
Лучевые методы
Преимуществами УЗИ перед другими методами визуализации являются цена, скорость исследования и низкая лучевая нагрузка на пациента.
Ультразвуковыми признаками метастатического поражения лимфатических узлов может быть образование сферической формы, нарушение структуры, нечеткие границы, наличие центрального некроза и др.
Поскольку не всегда по УЗИ можно с уверенностью сказать является лимфатический узел пораженным или нет, иногда одновременно выполняют тонкоигольную аспирационную биопсию под ультразвуковым контролем с последующим цитологическим исследованием материала из этого узла. Результат цитологического исследования зависит от навыков врача УЗИ и качества образца (т.е. наличия достаточного количества репрезентативных клеток).
С появлением систем высокого разрешения и специальных контрастных веществ КТ позволяет обнаруживать лимфатические узлы, которые могли быть пропущены при иных методах диагностики.
Ценность МРТ – превосходная детализация мягких тканей. МРТ превосходит КТ в качестве предпочтительного исследования при оценке ряда новообразований головы и шеи, таких как основание языка и слюнные железы. Размер, наличие нескольких увеличенных узлов и центральный некроз – критерии, общие для протоколов исследования КТ и МРТ.
Этот новый метод визуализации все чаще используется для определения стадии опухолей головы и шеи. Метод основан на поглощении 2-фтор-2-дезокси-D-глюкозы (ФДГ) метаболически активными тканями. Исследование также может быть объединено с КТ, чтобы улучшить разрешение получаемого изображения и более точно определить расположение образования.
Биопсия
Биопсия — это удаление небольшого кусочка ткани для исследования под микроскопом или для тестирования в лаборатории на предмет наличия признаков злокачественности. В подавляющем большинстве случаев проводится тонкоигольная аспирационная биопсия. Врач, выполняющий биопсию, может использовать УЗИ или КТ для выполнения процедуры. Иногда тонкоигольная аспирационная биопсия не позволяет поставить окончательный диагноз, и требуются другие виды биопсии, такие как трепан-биопсия или эксцизионная биопсия.
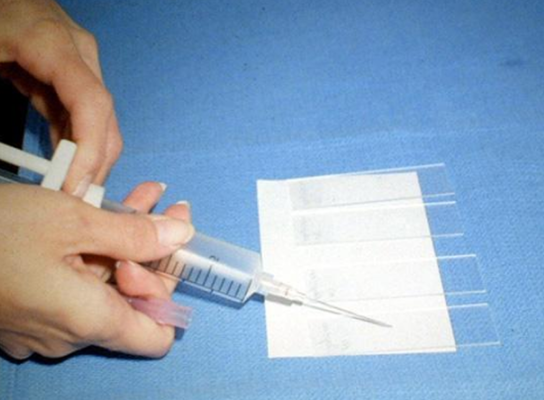 | 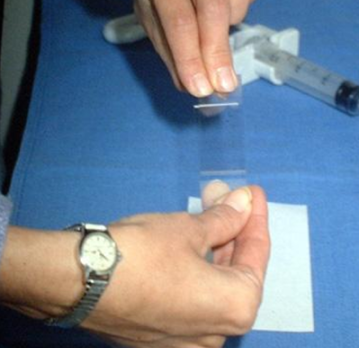 |
| Процесс приготовления предметных стекол для цитологического исследования. Материалом служит содержимое шприца после выполнения тонкоигольной аспирационной биопсии | |
План лечения
После определения диагноза и проведения всех диагностических исследований врач порекомендует оптимальный для пациента курс лечения. В конечном итоге лечение метастатического поражения лимфатических узлов зависит от типа и локализации первичной опухоли.
Существует три различных варианта лечения, которые могут быть использованы отдельно или в комбинации:
Хирургическое лечение
Хирургическое лечение обычно включает удаление лимфатических узлов шеи (лимфодиссекция) и последующее гистологическое исследование для точного определения стадии, так как это может существенно повлиять на дальнейшую тактику лечения. Хоть и не всегда, но чаще всего лимфодиссекция выполняется одновременно с удалением первичной опухоли.
Существуют различные виды лимфодиссекций:
Лучевая терапия
Лучевая терапия может быть назначена в качестве самостоятельного метода лечения в послеоперационном периоде, чтобы снизить вероятность рецидива либо в комбинации с химиотерапией в качестве самостоятельного или адъювантного лечения. Обычно адъювантная лучевая терапия необходима, если по результатам гистологического исследования обнаруживается несколько пораженных лимфатических узлов.
Химиотерапия
Химиотерапия обычно добавляется к лучевой терапии в качестве самостоятельного или адъювантного (послеоперационного) лечения. В некоторых случаях может использоваться индукционная химиотерапия с целью уменьшения объема образования и последующего хирургического вмешательства.
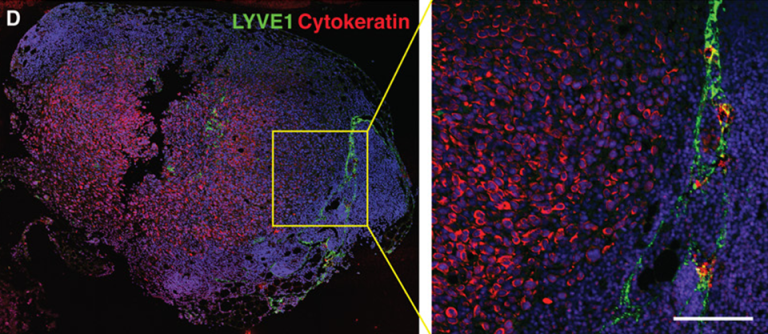
Иммунофлюоресцентная визуализация метастатически пораженного лимфатического узла с окраской на Цитокератин (красный) – маркер характерный для опухолевых клеток эпителиального происхождения. Масштабная линейка: 50 мкм
(Science Advances/Michael Detmar Group ©)
Прогноз
Метастазы в лимфатические узлы шеи могут возникать при онкологических заболеваниях различных локализаций, поэтому давать прогностические оценки для этой группы пациентов следует только после выявления первичной опухоли.
Факторы, влияющие на прогноз:
Наблюдение после лечения
Пациенты должны регулярно посещать своего специалиста по опухолям головы и шеи для оценки состояния на предмет любых признаков рецидива заболевания.
Стандартный график наблюдения
В первые 1–2 года осмотр и сбор жалоб рекомендуется проводить каждые 3–6 месяца, на сроке 3–5 лет – один раз в 6–12 месяцев. После 5 лет с момента операции посещать врача необходимо один раз в год или при появлении жалоб. У пациентов с высоким риском рецидива перерыв между обследованиями может быть сокращен.
Список литературы:
Авторская публикация:
Амиров Николай Сергеевич
Клинический ординатор НМИЦ онкологии им. Н.Н. Петрова
Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Лимфопролиферативное заболевание с поражением лимфоузлов шеи что это такое
При опухолевой инфильтрации лимфатического узла следует выяснить, является ли опухоль лимфомой или представляет собой метастаз первичной опухоли.
Ежегодно регистрируется примерно 20 случаев злокачественной лимфомы на 100 000 населения. В настоящее время злокачественная лимфома является пятой по частоте опухолью после рака легкого, молочной железы, толстой кишки и предстательной железы.
Лимфомы характеризуют в соответствии с классификацией ВОЗ, применимой ко всем опухолям, исходящим из лимфоидных клеток. В этой классификации учитываются как опухоли, поражающие лимфатические узлы, так и экстранодальные опухоли. Нодальный тип лимфом, к которому относятся лимфогранулематоз и неходжкинские лимфомы, проявляется поражением лимфатических узлов.
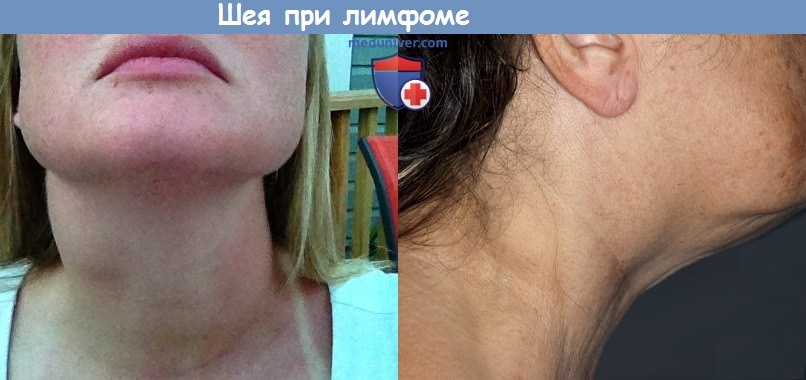
обычно подвижных, но иногда с ограниченной подвижностью.
К типичным злокачественным лимфомам области шеи относятся:
• Лимфогранулематоз.
• Неходжкинские лимфомы.
а) Симптомы и клиника лимфомы шеи. Общие симптомы, которые при этих заболеваниях наблюдаются далеко не у всех больных и часто недостаточно выражены, включают повышенную утомляемость и генерализованный зуд. Похудание, ночные поты и лихорадка имеют прогностическое значение и влияют также на эффективность лечения.
В большинстве случаев заболевание имеет локализованный характер, но затем появляется склонность к метастазам. На момент постановки диагноза шейные лимфатические узлы бывают поражены у 70% больных (±10%). Примерно у 10% больных заболевание имеет первичный экстранодальный характер и поражает носо- или ротоглотку, ЖКТ, кожу или кости скелета.
Пораженные лимфатические узлы безболезненные, плотные и обычно подвижны и склонны к образованию конгломерата.
Боль в этих лимфатических узлах появляется обычно после употребления алкоголя. Спонтанное изменение лимфатических узлов в размерах наблюдается довольно часто и может стать причиной ошибочного диагноза. Заболевание имеет прогрессирующее течение.
в) Стадия лимфомы шеи. Для уточнения стадии опухолевого процесса обычно пользуются анн-арборской классификацией лимфом. Эта классификация была разработана Американской объединенной комиссией по борьбе с раком и Американским противораковым союзом. Вначале классификация предназначалась только для характеристики лимфогранулематоза, но в дальнейшем ее распространили также на случаи неходжкинских лимфом.
г) Лечение. Лечить лимфомы следует в гематологических и онкологических центрах. Обычно применяют химио- и лучевую терапию. Подробно все методы лечения описаны в статьях сайта раздела «Лимфомы».
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфопролиферативное заболевание с поражением лимфоузлов шеи что это такое
Часть 1. Введение. Классификация. Неходжкинские лимфомы
(лекция для врачей и студентов)
Учение о лимфопролиферативных заболеваниях является, пожалуй, самой обширной областью гематологии. Обращение к этой теме традиционно сопряжено с трудностями, обусловленными отсутствием классификации базирующейся на едином сквозном признаке. Поскольку клетки, составляющие иммунную систему являются широко распространенными и обладают значительной функциональной гетерогенностью, лимфопролиферативные заболевания могут возникать фактически в любом органе и иметь различные гистологические черты, клинические проявления и прогноз.
По месту первичного возникновения лимфопролиферативные заболевания могут быть разделены на две большие группы. Лимфопролиферативные заболевания, первично возникающие в костном мозге обозначаются термином «лейкоз» (например хронический лимфолейкоз). Если опухоль первично возникает в лимфоидной ткани, расположенной вне костного мозга (в лимфатических узлах), то такое заболевание обозначается термином «лимфома». При развитии лимфомы из лимфоидной ткани какого-либо органа (печени, толстой кишки, головного мозга) к термину «лимфома» добавляется указание органа, из лимфоидной ткани которого данная опухоль происходит (например «лимфома головного мозга»).
У больных лимфомой с течением времени нередко происходит колонизация костного мозга опухолевыми клетками из первичного очага. Для обозначения таких случаев используют термин «лимфома с лейкемизацией».
Для точной характеристики лимфопролиферативного процесса (выделения самостоятельных нозологических форм) используется несколько характеристик клеточного состава (морфологического субстрата) опухоли.
Ниже представлена одна из последних классификаций лимфопролиферативных заболеваний. Классификация основана на морфологических, иммунофенотипических и молекулярногенетических признаках, описываемых для каждого из выделяемых заболеваний.
Представленная классификация не является окончательным решением задачи по разграничению лимфопролиферативных заболеваний поэтому в ней можно встретить термин «предварительный». Он используется обозначения тех нозологических форм, необходимость выделения и критерии диагностики которых еще нуждаются в дополнительном уточнении.
Евро-Американская классификация лимфопролиферативных заболеваний (по N.L.Harris et al., 1994).
I. Опухоли из ранних предшествеников В-лимфоцитов:
— лейкемия/лимфома из предшественников В-лимфобластов.
II. Периферические В-клеточные опухоли.
1. В-клеточный хронический лимфолейкоз /пролимфоцитарный лейкоз /лимфома из малых лимфоцитов.
2. Лимфоплазмоцитарная лимфома /иммуноцитома.
3. Лимфома из мантийных клеток.
4. Лимфома из фоликулярного центра, фолликулярная
предварительные цитологические категории:
I— мелкоклеточная; II— смешанная мелкие и крупные клетки;
предварительные субтипы: диффузная, преимущественно мелкоклеточная.
5. В-клеточная лимфома маргинальной зоны.
Предварительный субтип: узловая (+/- моноцитоидные В-клетки).
6. Предварительный тип: Лимфома селезенки, происходящая из маргинальной зоны
7. Волосковоклеточный лейкоз.
8. Плазмоцитома /плазмоклеточная миелома.
9. Диффузная лимфома из крупных В-клеток.
субтип: преимущественно медиастенальная (тимусовая)
10. Лимфома Беркитта.
11. Предварительный тип: В-клеточная лимфома высокой степени злокачественности, Беркитт-подобная.
Т-клеточные опухоли и опухоли из натуральных киллеров.
I. Опухоль из ранних предшественников Т-клеток:
— лейкемия/лимфома из предшественников Т-лимфобластов
II. Периферические Т-клеточные опухоли и опухоли из натуральных киллеров (НК-клеточные).
1. Т-клеточный хронический лимфолейкоз /пролимфоцитарный лейкоз.
2. Лейкоз из больших гранулярных лимфоцитов.
3. Грибовидный микоз /синдром Сезари.
4. Периферическая Т-клеточная лимфома, неспецифическая
предварительные цитологические категории: из клеток среднего размера; смешанная из средних и крупных клеток;
крупноклеточная; из лимфоэпителиоидных клеток;
Предварительный субтип: гепатоспленическая гамма, дельта
Предварительный субтип: субкутаниальная панникулярная
5. Ангиоиммунобластная Т-клеточная лимфома.
6. Ангиоцентричная лимфома.
7. Интестинальная Т-клеточная лимфома (+/- связанная с энтеропатией).
8. Т-клеточная лейкемия/лимфома взрослых.
9. Анапластическая крупноклеточная лимфома, CD30+, Т- и нуль-клеточного типов.
10. Предварительный тип: анапластическая крупноклеточная лимфома, Ходжкин-подобная.
Болезнь Ходжкина (лимфогранулематоз).
I. Лимфоидное преобладание.
II. Нодулярный склероз.
III. Смешанноклеточный вариант.
VI. Лимфоидное истощение.
V. Предварительный тип: лимфоидно богатый классический вариант болезни Ходжкина.
Представленная таблица наглядно иллюстрирует сложность создания общеприемлемой классификации лимфопролиферативных заболеваний. Для упрощения понимания материала отметим, что основными группами лимфопролиферативных заболеваний являются:
— В-клеточные лимфопролиферативные заболевания,
— Т-клеточные лимфопролиферативные заболевания,
— лимфогранулематоз (болезнь Ходжкина).
В— и Т-клеточные лимфопролиферативные заболевания (исключая В— и Т-клеточные лейкозы) объединяют в общую группу обозначаемую термином «неходжкинские лимфомы».
Этиология лимфом остается неизвестной. Среди этиологических факторов традиционно рассматриваются такие, общие для всех неопластических заболеваний, факторы как ионизирующая радиация, химические канцерогены, неблагоприятные условия окружающей среды. Дополнительно следует остановиться на роли вирусов, поскольку в ряде случаев развития лимфом прослеживается выраженная взаимосвязь между воздействием вируса и опухолевым ростом. Так было продемонстрировано, что у детей больных эндемической африканской лимфомой Беркитта в 95% случаев имеет место инфицирование вирусом Эпштейн—Барр.
Вирус Эпштейна—Барр является причиной инфекционного мононуклеоза, состояния клинически схожего с абортивным течением лимфомы. Инфекционный мононуклеоз представляет собой наглядную модель в которой индуцированная вирусом Эпштейна—Барр пролиферация В-лимфоцитов, способных к злокачественной прогрессии, подавляется нормальным Т-клеточным ответом.
Показано, что вирус Эпштейна—Барр индуцирует развитие фатальной лимфомы у мужчин происходящих из семей с прослеживающимся анамнезом недостаточности иммунной системы. Такие больные имеют генетический дефект сцепленный с X-хромосомой (X q24-q27). Этот генетический дефект иммунорегуляции является причиной дефицита иммунного ответа, направленного против вируса Эпштейна—Барр.
Таким образом, несмотря на прослеживаемую при некоторых лимфомах видимую моноэтилогическую природу опухоли, все же при доскональном рассмотрении вопроса обращает на себя внимание сочетание нескольких причинных факторов.
Под действием этиологических факторов клетки иммунной системы могут подвергаться злокачественной трансформации. Лимфоидные клетки могут стать злокачественными на любом этапе дифференцировки. При этом они размножаются (пролифелируют) и создают клон клеток замерших на определенной стадии созревания.
В патогенезе лимфопролиферативных заболеваний особое место отводится роли онкогенов в развитии заболевания. Так для многих B-клеточных опухолей характерно усиление экспрессии клеточного протоонкогена c-myc. Протоонкоген c-myc имеет решающее значение для перехода лимфоцитов, а возможно, и других клеток из состояния покоя (период G0 клеточного цикла) в последующие фазы клеточного цикла. Усиление экспрессии c-myc является одним из ранних событий, связанных с активацией лимфоцитов. Прекращение экспрессии c-myc сопряжено с выходом из цикла и возвращение в фазу G0.
Таким образом, неконтролируемая экспрессия c-myc будет препятствовать выходу клеток из цикла и заставит их постоянно размножаться. Именно такая ситуация наблюдается при неопластических B-лимфопролиферативных заболеваниях, когда злокачественные клетки в результате реципрокной транслокации участков хромосом, содержащих локус c-myc, экспрессируют высокий уровень белка c-myc. Этот белок представляет собой команду для клетки осуществить деление. Так, например, в большинстве случаев уже упомянутой лимфомы Беркитта ген, расположенный на длинном плече хромосомы 8 в фокусе 24 (8q24), в результате реципрокной транслокации становится рядом с геном тяжелой цепи «мю», расположенном на хромосоме 14 в локусе q32. Эти два гена соединяются таким образом, что их транскрипция идет в обратном направлении, и ген c-myc транскрибируется с нормальных собственных промоторов, а не с промоторов гена мю-цепи. Считают, что следствием такой транслокации является нарушение нормальных механизмов подавления активности гена c-myc в результате чего клетка постоянно получает сигнал к делению.
Аномалии хромосом часто встречаются при лимфопролиферативных заболеваниях. Для большинства лимфом и лейкозов характерны поломки хромосом, при которых возможны транслокации генов, расположенных вблизи локусов, кодирующих иммуноглобулины в B-клетках или антигенсвязывающие рецепторы в T-клетках, но далеко не всегда в эти поломки вовлечены гены c-myc.
Утрата контроля над пролиферацией, вызванная нарушением регуляции экспрессии c-myc или другими аналогичными последствиями транслокаций хромосомного материала, открывает путь к неоплазии, но сама по себе недостаточна для злокачественной трансформации. Имеющиеся данные свидетельствуют, что для окончательного становления автономной пролиферации клеток (опухоли) необходимо наличие еще как минимум одного случайного неблагоприятного события.
Дальнейшие патогенетические изменения в организме при лимфоме связаны с ростом и метаболизмом опухоли. Очень часто опухолевые клетки подавляют развитие аналогичных нормальных клеток и вызывают иммунологическую недостаточность (иммунодефицитное состояние). У больных лимфомой часто отмечается повышенная склонность к различного рода инфекциям. Кроме иммунологической недостаточности у больных могут развиваться иммунные реакции, обусловленные продукцией антител направленных против антигенов собственных тканей. Примером этому могут служить случаи развития иммунной гемолитической анемии или иммунной тромбоцитопении у больных с лимфомой.
Кроме того, при лимфоме могут вырабатываться антитела направленные против эритроцитарных предшественников в костном мозге, что приводит к практически полной гибели этих клеток с развитием так называемой парциальной красноклеточной аплазии.
Поражение костного мозга при лимфоме (лейкемизация) влечет за собой развитие недостаточности костномозгового кроветворения с развитием цитопении периферической крови.
Как уже было сказано, характер клинические проявления при лимфоме и интенсивность выраженности отдельных симптомов зависит главным образом от степени дифференцировки клеток, составляющих морфологический субстрат опухоли. Опухоли состоящие из зрелых клеток, как правило, будут давать менее выраженную клиническую симптоматику, чем опухоли состоящие из плохо дифференцированных (незрелых) клеток. Однако, следует всегда помнить, что клинические проявления при лимфоме не могут служить основанием для вывода о степени злокачественности опухоли. Поскольку опухоль из незрелых клеток может сопровождаться минимальной симптоматикой и наоборот, зрелоклеточная опухоль может сопровождаться бурной клинической картиной.
Наиболее часто в дебюте заболевания появляется опухоль лимфатического узла или любой другой локализации. Часто сама опухоль не вызывает ни каких субъективных ощущений у больного и может быть обнаружена при случайном осмотре. Общая симптоматика складывается из обычных для неоплазий слабости, повышенной утомляемости, снижении массы тела. Специфичность этих симптомов мала.
Достаточно патогномоничными для развития лимфопролиферативной опухоли является триада признаков, состоящая из жалоб на проливные поты, особенно в ночные часы, немотивированный кожный зуд и плохую переносимость укусов кровососущих насекомых. В ряде случаев появление одного или нескольких симптомов из указанной триады может на несколько лет опережать развитие самой опухоли.
Нередко у больных с лимфомой отмечаются серьезные иммунологические расстройства, такие как иммунная гемолитическая анемия, иммунная тромбоцитопения, волчаночноподобный синдром.
Иммунологическая недостаточноть у больных лимфомами открывает ворота для присоединения бактериальных и вирусных инфекций. Бактериальные агенты чаще всего вызывают развитие острой пневмонии или инфекции мочевыводящих путей. Среди вирусных инфекций на первом месте стоят инфекции, вызываемые вирусами герпеса.
Картина периферической крови обычно имеет минимальные отклонения от нормальной. При отсутствии иммунного разрушения клеток, показатели красной крови обычно не изменены. Это положение справедливо и для уровня тромбоцитов. В ряде случаев может иметь место умеренный лейкоцитоз за счет увеличения количества зрелых лимфоцитов. Часто у больных лимфомой наблюдается эозинофилия.
При исследовании препаратов костного мозга обычно определяется нормальный клеточный состав, иногда может иметь место умеренное (около 20%) увеличение количества зрелых лимфоцитов. При распространении опухоли на костный мозг (лейкемизация) в аспирате определяются клетки морфологически схожие с клетками первичного очага лимфомы.
Колонизация костного мозга опухолевыми клетками будет неизбежно приводить к сокращению плацдарма для нормального гемопоэза. Следствием недостаточности костномозгового кроветворения является развитие цитопении периферической крови.
Диагноз лимфомы основывается на исследовании морфологического субстрата опухоли. Обычно исходной точкой диагностического поиска является обнаружение немотивированного увеличения лимфатических узлов.
Увеличение лимфатического узла без видимых причин до размера более 1 см и существование такого увеличенного узла более 1 месяца является основанием для выполнения биопсии лимфоузла.
Как уже говорилось, лимфоидные клетки могут стать злокачественными на любом этапе дифференцировки. При этом они пролифелируют и создают клон клеток, замерших на определенной стадии созревания. Опухолевые клетки несут маркеры нормальных лимфоцитов, типичные для той стадии, на которой прекратилось дальнейшее созревание. С введением в практику моноклональных антител появилась возможность классифицировать лимфоидные злокачественные новообразования исходя из иммунологического фенотипа опухолевых клеток.
Уже около 15 лет для диагностики лимфопролиферативных опухолей используется молекулярногенетический метод исследования перестройки (реаранжировки) генов.
Перестройка генов иммуноглобулинов является неотъемлемым и уникальным этапом в развитии В-лимфоцитов и не наблюдается ни в каких других клетках. Выявление реаранжировки генов иммуноглобулинов с помощью молекулярногенетических методов исследования позволяет достоверно установить принадлежность опухолевых клеток к В-клеткам.
Выявление определенных последовательностей в реаранжировке генов иммуноглобулинов позволяет разграничить различные варианты В-клеточных неоплазм.
Реаранжировка генов, кодирующих рецепторы Т-лимфоцитов является уникальным свойством, отличающим Т-лимфоциты от всех остальных клеток. Это свойство также используется для диагностики лимфопролиферативных опухолей Т-клеточного происхождения.
Таким образом, современная диагностика лимфом представляет комплексный процесс, сочетающий сразу несколько методов исследования. Только такой подход может обеспечить точную верификацию диагноза являющего основой выбора максимально эффективного лечения для больного.
К сожалению, известные трудности, существующие в нашей стране, не позволяют отечественной гематологической науке поступательно двигаться вперед. Если по уровню знаний (получаемых из зарубежных журналов) и пониманию проблемы (отечественная гематологическая школа, основанная И.А.Кассирским, длительное время не знала себе равных) наши ученые и практические врачи не уступают свои западным коллегам, а зачастую и превосходят их, то в практическом воплощении современных знаний мы безнадежно застряли на уровне середины 80-х годов.
На сегодняшний день большинство гематологических центров могут проводить лишь упрощенный вариант диагностики неходжкинских лимфом подразделяя их по степени злокачественности:
Современная терапия лимфом основывается на точной верификации подварианта опухоли. Упрощенная диагностика лимфом, не позволяющая поставить точный диагноз и формирующая лишь «групповой» диагноз (например «лимфома высокой степени злокачественности»), существенно ухудшает возможность оказания помощи больному.
В зависимости от нозологического диагноза и стадии заболевания лечение лимфом строится на использовании программ полихимиотерапии и лучевой терапии. В качестве цитостатических агентов чаще всего используются циклофосфан, рубомицин, винкристин, преднизолон (программа CHOP) и некоторые другие препараты.
При отсутствии лейкемизации заболевания имеется хорошая возможность проведения интенсивной химиотерапии с последующей трансплантацией аутологичного костного мозга, заготовленного у больного до проведения интенсивного лечения. Кроме аутотрансплантации, при наличии соответствующих условий, для лечения лимфом применяется аллогенная трансплантация костного мозга.
Современное лечение лимфом, основывается на точном морфологическом диагнозе, позволяющее продлевать и сохранять жизнь больным, требует слаженной работы многих специалистов, привлечения наукоемких и ресурсоемких технологий и, безусловно, зависит от экономической политики государства в области здравоохранения.
[an error occurred while processing this directive]