мало кальция в костях что за болезнь
Когда в костях человека не хватает кальция…
Скелет человека – важная составляющая организма. Кости должны быть прочными, надежно поддерживать человеческое тело. Но по каким-то причинам они недополучают кальций и становятся хрупкими. Как этого избежать, мы и поговорим сегодня.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Как известно, в структуре скелета много косточек, каждая из которых выполняет свою функцию. Причем, кость – живой элемент системы, которому требуется питание, обновление. Более того, сами кости не могут нормально функционировать, если не получают соответствующую назначению нагрузку.
Почему кальция в костной системе не хватает: каковы причины?
В каждой части костного скелета находится кальций, благодаря которому кости становятся прочными и твердыми. Если данный химический элемент организм не получает в полной мере, в костях могут начаться патологические изменения, причем для серьезных изменений времени много не требуется. Если человек сломал ногу и ходит в гипсе даже тридцать дней, уже можно говорить о начавшихся нарушениях в костной ткани.
Но не только травмирование костей приводит к недостатку кальция. Уже доказано учеными, что старение человека сопровождается резким вымыванием кальция из организма. Именно поэтому у пожилых людей кости становятся менее прочными, хрупкими. Появляется такое заболевание, как остеопороз. Он может сопровождать любого человека преклонного возраста. Начинается данное заболевание намного раньше. Такой недостаток кальция считается нормальным явлением, от него никуда не деться. Если у вас наблюдается остеопороз, лечение должно проводиться только под наблюдением специалистов.
Декальцинация костной системы может быть вызвана и различными болезнями:
Как можно определить, что в организме дефицит кальция?
Если в костной ткани не хватает такого элемента, как кальций, кости начинают терять твердость, становятся менее прочными, хрупкими. Именно по этой причине пожилые люди, упав, получают переломы костей.
Иногда даже падения не бывает, а кости ломаются: это связано с деформаций костей, чаще всего деформируются тела позвонков. Если ломается хрящевая и костная замыкательная пластинка, смещается часть пульпозного ядра. Оно внедряется в губчатое вещество. Из-за такоей травмы появляется межпозвоночная грыжа.
У людей в пожилом возрасте часто наблюдаются переломы:
Что нужно знать о лечении заболеваний, связанных с недостатком кальция?
Декальцинация серьезный процесс, приводящий порой к непоправимым последствиям. Борьба с таким недугом не бывает легкой.
Если у человека нет проблем с кишечником или почками, не нарушен обмен веществ, то сохранить функционирование и структуру костной системы не так сложно. Достаточно придерживаться здорового образа жизни. Бороться с декальцинацией часто бывает очень сложно. Это действенный способ, который благотворно влияет на клетки, отвечающие за структуру костной ткани.
Но в наше скоротечное время не всегда можно выкроить возможность на посещение спортивного зала. Можно приобрести Свинг-Машину, с помощью которой нагружать позвоночник не только физически, но и получать необходимую дозу массажа.
Чтобы обмен веществ в организме не нарушался, необходимо правильно относиться к питанию продукты должны быть полезными и правильно сбалансированными. Пища должна содержать достаточно продуктов, богатых кальцием. Не следует забывать, что кроме этого элемента в организм должны поступать в нужном количестве другие минеральные вещества и витамины.
Много кальция содержится в ряде продуктов, которые необходимо иметь в рационе:
Полное усвоение кальция возможно только при наличии витамина Д, поэтому в вашем рационе должны присутствовать молоко, маргарин, печень.
Дефицит кальция. Причины, симптомы и лечение
1. Общие сведения
Вероятно, любой современный человек на вопрос «Зачем нужен кальций в организме?» ответит не задумываясь: «Для костей». В значительной степени это действительно так: почти весь объем содержащегося в организме кальция находится в костных тканях скелетных структур, и там же осуществляются основные процессы его усвоения и переработки. Однако нужен он не только «для костей».
Роль кальция как биохимического реагента гораздо шире и важней: этот макроэлемент (не путать с микроэлементами, необходимая концентрация которых на порядки ниже) участвует в регуляции процессов возбуждения-торможения нервной системы, десенсибилизации и иммунного отклика (не случайно соли кальция назначают при аллергических реакциях), клеточного питания, сократительной активности мышечных волокон, перистальтики, дифференциации стволовых клеток, секреции ферментов и гормонов, роста волос и зубов.
Алиментарная недостаточность кальция, как и дефицит других ключевых макро- и микроэлементов (напр., йода, магния, калия и т.д.) на данном этапе развития цивилизации становится все более серьезной проблемой, поскольку поступление в организм этих веществ в решающей степени зависит от образа жизни и рациона питания, а то и другое становится все менее естественным для человека. Дополнительную сложность составляет тот факт, что дефицит таких элементов чаще всего оказывается далеко не первым диагнозом: пациенты обращаются с симптоматикой воспалительных, инфекционных, метаболических, аллергических, гастроэнтерологических и множества других расстройств, – и лечатся именно от них, – тогда как в основе болезненного состояния лежит недостаток того или иного биологически активного вещества, который может с очевидностью проявиться лишь спустя многие годы после того, как появятся первые ощутимые нарушения.
2. Причины
Определение «алиментарная» (пищевая) подразумевает и отражает главную причину дефицита кальция: недостаточное его потребление с пищей. Наибольшее количество доступного усвоению кальция содержится в молочных продуктах (особенно в твороге и сливочном масле), морепродуктах, яйцах, овощах. Поскольку кальций биохимически связан с витамином D, недостаток последнего чаще всего приводит и к дефициту кальция; таким образом, к причинам следует отнести также недостаточное пребывание под открытым солнцем.
К наиболее существенным факторам риска относятся курение, ситуации хронического стресса, длительное употребление определенных медикаментов (цитостатики, антипароксизмальные препараты и др.).
3. Симптомы и диагностика
Классическая симптоматика дефицита кальция включает астению, частые и мучительные мышечные спазмы (судороги), особенно в конечностях, боли в костях, кариес, расстройства иммунной и кроветворной систем (в частности, тенденция к кровоточивости из-за недостаточной свертываемости). В более выраженных и запущенных случаях наблюдается деформация различных структур опорно-двигательного аппарата, остеопороз (истончение и хрупкость костных тканей) и, как следствие, частые переломы; мочекаменная болезнь, разрушение зубов, заболевания ЖКТ, печени, почек; гипотиреоз, тетанические (мышечно-спастические) приступы, тремор, рассеянный склероз.
Очевидно, что дефицит кальция очень опасен в детском возрасте, когда формируется скелет и другие ключевые системы организма. Зачастую такая недостаточность выявляется при обследовании больных рахитом; нередко у детей на фоне дефицита кальция обнаруживаются аномалии строения хрусталика глаза, серьезные психоневрологические нарушения, судорожные синдромы, плоскостопие и т.д. Сниженная свертываемость крови в детском возрасте делает опасной любую царапину, а в отдельных случаях становится причиной летального кровотечения.
Недостаточность кальция предварительно диагностируется по результатам осмотра, сбора анамнеза и изучения клинической картины. Диагноз подтверждается лабораторно.
4. Лечение
Наиболее эффективным и естественным способом восстановления оптимально-необходимой концентрации кальция является обогащенная диета. Следует, однако, понимать, что любые диеты, – как и все прочие лечебные схемы, мероприятия, процедуры, – могут разрабатываться и предписываться исключительно врачом.
Это же касается специальных кальцийсодержащих добавок и препаратов, предназначенных для терапии наиболее тяжелых случаев дефицита кальция: применять такие средства можно только по назначению врача.
Мало кальция в костях что за болезнь
а) Псевдогипокальциемия. Аналогично описанной выше псевдогиперкальциемии, возможно развитие псевдогипокальциемии, в основе которой лежит снижение количества кальций-связывающих белков плазмы. Чаще всего причиной псевдогипокальциемии является снижение уровня альбумина из-за заболеваний почек или печени. Также снижение уровня общего кальция плазмы развивается при ацидозе, т.к. при нем повышается связывающая способность альбуминов.
б) Гипокальциемия на фоне пониженного уровня паратиреоидного гормона. Чаще всего гипопаратиреоз развивается вследствие перенесенных оперативных вмешательств, обычно на щитовидной железе, паращитовидных железах или других органах шеи. Транзиторный гипопаратиреоз встречается примерно у 50% пациентов, перенесших тиреоидэктомию по поводу рака щитовидной железы; у 20% пациентов развивается постоянный гипопаратиреоз после шейных лимфодиссекций.
При тиреоидэктомиях по поводу доброкачественных опухолей частота постоянного гипопаратиреоза может достигать 1-3%. К другим причинам относят аутоиммунный гипопаратиреоз, а также другие, редко встречающиеся причины. Аутосомно-доминантная гипокальциемия является противоположностью семейной гиперкальциемии, только здесь в результате мутации кальций-чувствительных рецепторов пониженный уровень кальция в крови начинает восприниматься клетками как нормальный.
Причины гипокальцемии:
• Уровень паратиреоидного гормона понижен:
— Послеоперационный гипопаратиреоз
— Аутоиммунный гипопаратиреоз
— Аутосомно-доминантная гипокальциемия
• Уровень паратиреоидного гормона повышен:
— Острый панкреатит
— Тяжелый дефицит витамина D
— Псевдогипопаратиреоз
Лечение гиполькациемии при пониженном уровне ПТГ, за исключением аутосомно-доминантной гипокальциемии, заключается в назначении препаратов кальция и повышенных доз витамина D. Обычно назначается до 6 г кальция и 2 мкг кальцитриола, или 1,25-(ОН)2 витамина D. Поскольку у этих пациентов понижена реабсорбция кальция в почках, необходимо контролировать уровень экскреции кальция с мочой, чтобы избежать гиперкальциурии, уролитиаза, нефрокальциноза.
Для снижения экскреции кальция с мочкой необходимо отказаться от диуретических средств тиазидной структуры. Достижение нормальных значений кальция необязательно, приемлемы значения на уровне нижней границы нормы или чуть ниже нормы, при условии, что у пациента нет никаких жалоб. И хотя исследования показали эффективность лечения гипо-кальциемии при помощи ПТГ, данный метод лечения не получил одобрения Управления по контролю за продуктами и лекарствами.
При аутосомно-доминантной гипокальциемии назначения препаратов кальция и витамина D не требуется. К счастью, данный синдром встречается достаточно редко и чаще всего не вызывает каких-либо жалоб.
в) Гипокальциемия на фоне повышенного уровня паратиреоидного гормона. Лечение при гипокальциемических состояниях, сопровождающихся повышением уровня ПТГ, обычно более комплексное. Вторичный гиперпаратиреоз является нормальной реакцией паращитовидных желез в ответ на гипокальциемию любой этиологии.
Таким образом, вторичный гиперпаратиреоз развивается и при остром панкреатите, когда высвобождающиеся жирные кислоты связываются с кальцием, образуя хелатные комплексы, и при тяжелом дефиците витамина D, при котором гипокальциемия вызвана снижением абсорбции кальция пищи. В обоих случаях вторичный гиперпаратиреоз развивается для сохранения уровня свободного кальция в сыворотке. Следует отметить, что у большинства пациентов с дефицитом витамина D (ниже 20 мкг/мл) отмечается повышение уровня ПТГ на фоне нормального кальция крови.
Псевдогипопаратиреоз, вызванный нарушением функции ПТГ-рецепторов, так же, как и гипопаратиреоз, лечится препаратами кальция и витамином D. При авитаминозе D безусловно назначается витамин D, обычно в дозе 50000 ME еженедельно в течение 6-8 недель. Гипокальциемия, сочетающаяся с гипомагниемией, обычно проходит после коррекции гипомагниемии. Как правило, при других причинах гипокальциемии, она корректируется самостоятельно после устранения причинного заболевания.
г) Остеопороз. Как уже говорилось выше, постоянное обновление костной ткани позволяет ей восстанавливаться после небольших каждодневных травм. В норме процессы резорбции и отложения костной ткани находятся в равновесии, и общая масса костной ткани в организме человека остается на одном уровне. Если отложение костной ткани протекает медленнее, чем ее резорбция, общая масса костной ткани снижается. Развивается остеопороз. Нижеприведенный обзор касается наиболее распространенной формы остеопороза, постклимактерического остеопороза.
Лечение остеопороза у мужчин и женщин в пременопаузе значительно отличается от постменопаузального остеопороза, поэтому заинтересованный читатель отправляется к опубликованным недавно обзорам этой темы.
Для постановки диагноза остеопороза требуется определение плотности костной ткани. «Золотым стандартом» определения плотности костной ткани является метод двухфотонной рентгеновской абсорбциометрии (dual-energy X-ray absorptiometry, DEXA). Были предложены и другие методы диагностики, например, откалиброванная КТ или количественное УЗИ пяточной кости, но они либо не получили широкого распространения (КТ), либо измеряют не саму плотность костной ткани, а ее производные, влияющие на риск переломов (УЗИ).
Лечение остеопороза состоит как из медикаментозных, так и из немедикаментозных методов. К немедикаментозным методам относят диету, физические упражнения, отказ от курения, прекращение приема препаратов, провоцирующих деминерализацию костей, в первую очередь глюкокортикоидов. Диета должна включать достаточное количество калорий и белков, а также пищевые добавки с кальцием и витамином D. Диета, богатая кальцием (в первую очередь молочная), более предпочтительна, чем употребление пищевых добавок, но, к сожалению, такой режим питания может не соответствовать другим потребностям пациента (например, если требуется гипохолестериновая диета).
При необходимости, препараты кальция принимаются в дозе 500-1000 мг/день, в несколько приемов, вместе с пищей. Относительно недавно шли дискуссии о том, какой уровень потребления витамина D требуется большинству людей в популяции. Не подвергается сомнению тот факт, что недостаточность витамина D очень распространена у пожилых пациентов и связана у них с повышенным уровнем смертности. Большинство экспертов по остеопорозу рекомендуют прием витамина D в дозировке до 2000 ME. Физические упражнения могут снижать риск переломов и несколько повышать уровень костной плотности, как правило, для поддержания здорового состояния скелета рекомендуется минимум 30 минут упражнений с дозированной нагрузкой три раза в неделю.
Возможность проведения медикаментозной терапии рассматривается у женщин постменопаузального возраста с остеопорозом, высоким риском развития остеопороза или патологическими переломами в анамнезе. ВОЗ была разработана шкала FRAX, позволяющая рассчитать 10-летний риск связанного с остеопорозом перелома, на основе которого принимается решение о назначении лечения. Фармакопрепараты, использующиеся для лечения остеопороза, могут быть либо антирезорбтивными, либо анаболическими.
К антирезорбтивным препаратам относят бифосфонаты, селективные модуляторы эстрогеновых рецепторов (СМЭР), заместительная терапия эстрогенами и препарат деносумаб. Единственными разрешенными к использованию анаболическими препаратами являются терипаратид (ПТГ 1-34) и интактный ПТГ (ПТГ 1-84).
В Европе для лечения остеопороза одобрен стронция реналат, который, по всей видимости, сочетает и антирезорбтивное, и анаболическое действия, но точный механизм его действия у людей неясен.
Другие препараты в настоящее время не используются либо из-за того, что была доказана их неэффективность (кальцитриол), либо из-за появления более современных методов лечения (кальцитонин).
Разумеется, лечение остеопороза является сложной и комплексной задачей с тщательным взвешиванием преимуществ и рисков лечения данного состояния, часто протекающего бессимптомно на протяжении многих лет, а иногда и десятков лет. Эта глава представляет собой не руководство по лечению, но лишь краткий обзор проблемы и имеющихся методов ее решения.
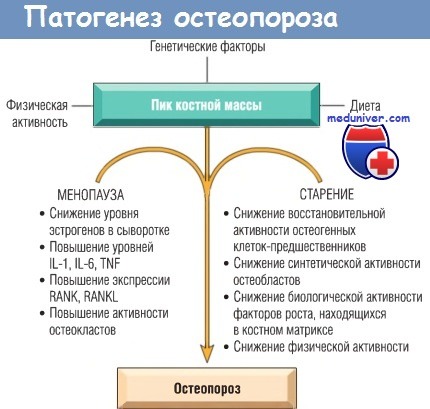
IL — интерлейкин; RANK — рецептор-активатор ядерного фактора каппа В;
RANKL — лиганд рецептора-активатора ядерного фактора каппа В; TNF — фактор некроза опухолей.
д) Ключевые моменты:
• Основная функция паратгормона заключается в регулировании уровня ионизированного межклеточного кальция, в то время как витамин D отвечает за абсорбцию кальция с пищей и, косвенно, минерализацию костной ткани, в которой содержится 99% кальция организма.
• Около 50% межклеточного кальция находится в ионизированной форме.
• Провитамин D (холекальциферол) синтезируется в коже из 7-дегидрохолестерола в результате фотокатализа под действием ультрафиолетового света с длиной волны 290-315 нм. Далее провитамин метаболизируется в печени и почках, где он превращается в активную форму.
• Псевдогиперкальциемией называют повышение уровня общего кальция плазмы крови при нормальном уровне ионизированного кальция. Чаще всего она развивается в результате повышения уровня белков плазмы, обычно альбумина, на фоне выраженной дегидратации, либо при наличии патологических белков (парапротеин при множественной миеломе).
• Первичный гиперпаратиреоз в большинстве случаев вызван единичной аденомой паращитовидной железы, реже — гиперплазией всех четырех желез.
• Третичный гиперпаратиреоз представляет собой гипертрофию и гиперплазию паращитовидных желез, которые развиваются на фоне терминальной почечной недостаточности у пациентов на гемодиализе, либо у пациентов после трансплантации почки, которые ранее находились на гемодиализе.
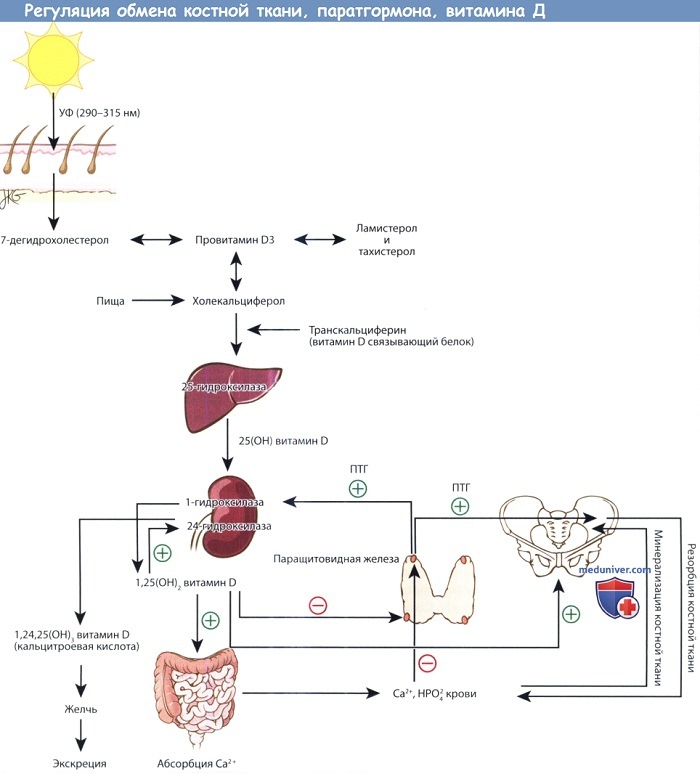
Предшественники витамина D синтезируются в коже под действием ультрафиолета. Превращение 25-ОН витамина D, депонированной формы витамина, в активную форму,
т.е. 1,25-(ОН)2 витамин D, регулируется паратгормоном. 1,25-(ОН)2 витамин D повышает всасывание кальция в желудочно-кишечном тракте.
Кальций и фосфор плазмы крови регулируют содержание паратгормона крови, а также участвуют в минерализации новообразованного костного матрикса.
При повышении уровня паратгормона усиливается резорбция костной ткани, поскольку это необходимо для поддержания необходимого уровня кальция в плазме,
а также стимулируется синтез 1,25-(ОН)2 витамина D почками.
Учебное видео расшифровки биохимического анализа крови
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дефицит опоры: как понять, что в организме не хватает кальция?
Очевидные и самые невероятные — дефицит кальция может иметь самые разные симптомы и привести к непоправимым последствиям. Нехватка кальция сказывается на всех сферах жизни человека — от подвижности и самочувствия до ментального здоровья. Как работать на опережение, почему его может быть недостаточно и как понять, что в организме не хватает кальция? Рассказываем все подробности!
Роль кальция в организме человека
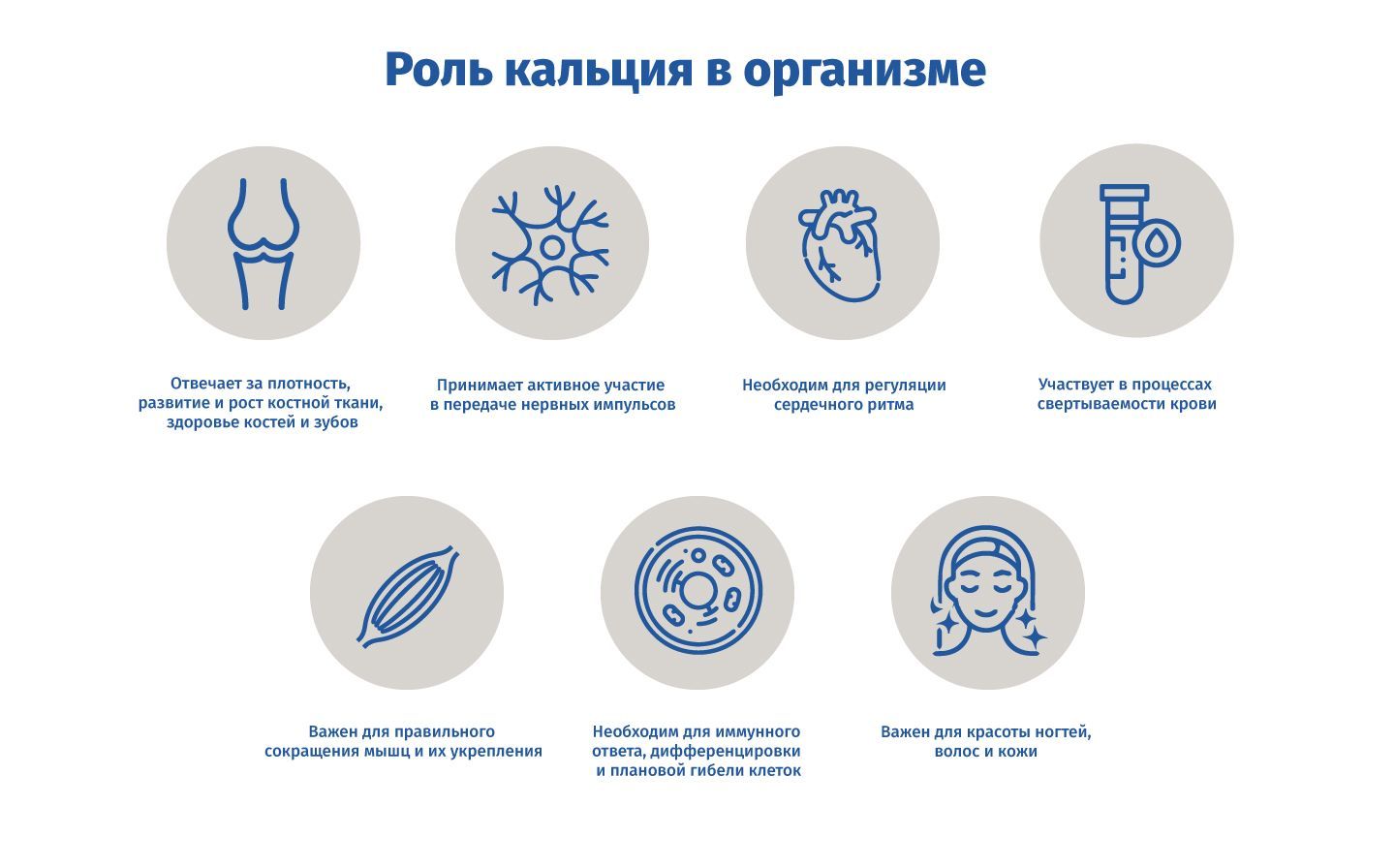
Мы привыкли думать, что кальций связан только с костями, однако он содержится в каждой клетке человеческого организма и отвечает за самые разные процессы*.
Для чего же нужен кальций?
Для здоровья
Для красоты
Что такое дефицит кальция?
Не так страшен дефицит кальция, как его последствия, особенно в зрелом возрасте. Недостаток кальция в организме — это состояние гипокальцемии, выражающееся в содержании в плазме крови минерала ниже нормы — общего кальция ниже 2 ммоль/л и ионизированного меньше 1,17 ммоль/л***.
В группе риска дефицита кальция****:
Когда организму не хватает кальция, он начинает забирать его из внутренних ресурсов — недостаток кальция может иметь следующие симптомы: хрупкость и ломкость костей, ухудшение состояния зубов — крошение, расшатывание и выпадение, неудовлетворительное состояние волос и ногтей, все это влечет за собой развитие остеопороза.
К чему приводит дефицит кальция в костях и сопутствующие симптомы?
Нехватка кальция в организме и ее симптомы имеют серьезные последствия, среди них в первую очередь остеопороз, хрупкость костей и частые переломы. Также может возникнуть мышечная недостаточность и кровотечения, т.к. кальций участвует в процессах свертывания крови и важен для правильного сокращения мышц и их укрепления. Среди частых последствий еще наблюдаются потеря зубов, рахит и артрит, экзема, гипертония, колит и другие заболевания****.
Причины недостатка кальция в организме
Основные причины нехватки кальция сводятся к следующему:
Как понять, что в организме не хватает кальция: основные симптомы
Недостаток кальция в организме может наблюдаться у взрослых, у пожилых и самых маленьких детей. Клинические признаки нехватки кальция могут отличаться в зависимости от пола, возраста и индивидуальных особенностей. Но есть и первые звоночки, на которые стоит обратить внимание.