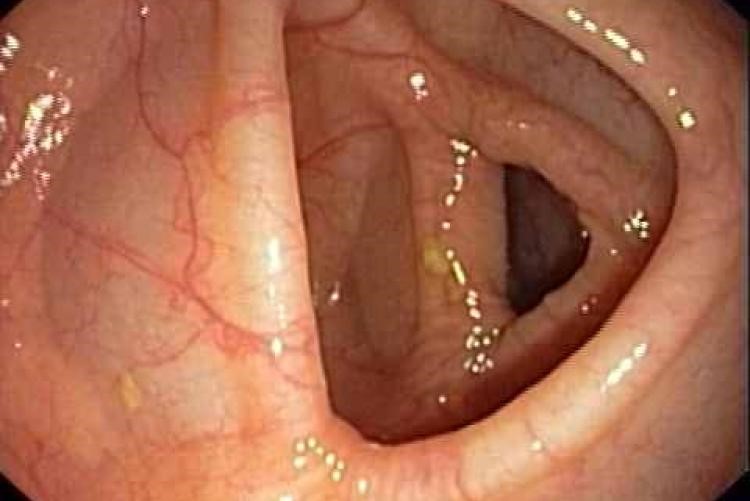
меланоз толстой кишки что это
Меланоз кишечника
Меланоз кишечника — доброкачественное заболевание, которое характеризуется чрезмерным накоплением в стенках органа красящего пигмента липафусцина. Именно из-за него внутренняя поверхность кишечника при меланозе приобретает характерный темный цвет (от коричневого до черного).
Впервые заболевание описал в середине XIX века французский врач Ж. Крювелье. Патология чаще возникает в пожилом возрасте и преимущественно у женщин. Заболевание развивается на фоне хронических запоров, если пациенты бесконтрольно и в большом количестве принимают слабительные препараты, содержащие антрагликозиды (препараты растительного происхождения).
Меланоз, как правило, протекает без выраженных симптомов и диагностируется в процессе планового профилактического обследования кишечника, либо во время эндоскопического исследования по поводу другого заболевания толстой кишки. Патология выражается в очаговом или диффузном окрашивании слизистой органа в темный цвет. Хотя овальные узелковые скопления лимфоидной ткани и солитарные лимфатические фолликулы кишечника сохраняют обычную окраску.
Заболевания печени и поджелудочной железы, рак толстой кишки могут усиливать выраженность патологии. В некоторых случаях может отмечаться потемнение во всех отделах толстой кишки.
Ниже приводятся изображения слизистой толстой кишки в норме и в случае меланоза:
В большинстве случаев пациенты с меланозом жалуются на хронические запоры и регулярно злоупотребляют слабительными средствами в больших дозах. Эффективное лечение с отменой слабительных препаратов у таких пациентов может привести к полному исчезновению заболевания.
Важно понимать, что самолечение заболеваний желудочно-кишечного тракта и злоупотребление лекарственными препаратами недопустимо. Если Вас беспокоят длительно существующие, тем более нарастающие, запоры, лекарственные средства нужно принимать только после консультации у специалиста (гастроэнтеролога, хирурга) и качественного обследования толстой кишки, чтобы не пропустить органическую причину возникновения запоров (крупные полипы, опухоли).
Наиболее информативным на сегодняшний день методом исследования толстой кишки является процедура колоноскопии. Она позволяет выявлять патологию кишечника на самых ранних этапах, проводить лечебные манипуляции в кишечнике, брать материалы для гистологического исследования.
Алейников Антон Владимирович,
заведующий эндоскопическим отделением Американской Медицинской Клиники
Меланоз толстой кишки
Необходимость дифференциальной диагностики
Сам меланоз толстой кишки протекает бессимптомно, и диагноз ставится случайно во время эндоскопического и гистологического исследования. Основное значение правильной диагностики меланоза толстой кишки заключается в том, что при его обширном распространении могут возникнуть трудности в разграничении его от рака кишечника, что требует проведения тщательной диагностики.
Chaudhary Baber описал случай, когда тотальный меланоз толстой кишки был расценен как злокачественная опухоль, и пациентке было проведено удаление толстой кишки, в то время как по результатам биопсии был выявлен обширный меланоз толстой кишки с распространением процесса на лимфоузлы. Признаков рака при этом обнаружено не было. Это всего лишь шестой случай меланоза кишечника, когда процесс из кишечника распространился на регионарные лимфатические узлы.
Меланоз толстой кишки развивается из-за отложения коричнево-черного пигмента липофусцина в слизистой оболочке толстой кишки. Вследствие злоупотребления слабительными клетки слизистой оболочки толстой кишки умирают. Затем эти клетки в слизистой оболочке поглощаются клетками иммунной системы, производящими липофусцин, который и придает темный цвет слизистой оболочке толстой кишки.
В исследованиях сообщается о различной частоте встречаемости меланоза толстой кишки, по некоторым данным – до 50% пациентов. Его частота выше среди пожилого населения и лиц, страдающих от синдрома раздраженного кишечника и хронических запоров в связи с применением в качестве слабительных популярных растительных препаратов.
Меланоз не развивается в тонкой кишке, возможно, вследствие преобразования слабительных в активные вещества кишечными бактериями. Прямая кишка в патологический процесс вовлекается поздно.
Меланоз толстой кишки является доброкачественным потенциально обратимым состоянием, не обладающим злокачественным потенциалом. Основная задача врача состоит в том, чтобы правильно отличить его от более неблагоприятных заболеваний, например таких, как рак толстой кишки, как было описано в случае, приведенном выше.
Рак толстой кишки и меланоз кишечника
Отличить рак толстой кишки от меланоза кишечника, когда последний является распространенным, нелегко из-за различных причин. Во-первых, очень трудно отличить меланоз кишечника от рака во время экстренной операции. Во-вторых, во время операции нет никаких хирургических приемов или быстрых тестов, которые помогут отличить одно заболевание от другого. Биопсия лимфатических узлов или предоперационная колоноскопия с биопсией часто не могут быть осуществимы на практике из-за отсутствия необходимого количества времени ввиду экстренности оперативных вмешательств.
Тем не менее, при попытке отличить эти два заболевания нужно учитывать длительный прием слабительных, что может помочь в диагностике меланоза. Помимо эндоскопического и рентгенологического исследований, необходимы ангиография или УЗИ.
Тщательный и взвешенный подход к обследованию поможет избежать как ненужных калечащих операций, так и выполнить радикальную операцию при наличии абсолютных к ней показаний, то есть при наличии злокачественной опухоли.
Медицинский справочник
Болезни человека, биографии знаменитых людей.
Меланоз толстой кишки
от maksim5o
Меланоз толстой кишки
Меланоз толстой кишки — это доброкачественная обратимая пигментация слизистой толстого кишечника липофусцином. Длительное время протекает бессимптомно. При клинической манифестации проявляется усилением запоров, спастическими абдоминальными болями, метеоризмом и диспепсией. Диагностируется с помощью колоноскопии, гистологического анализа биоптата толстой кишки и обзорной рентгенографии брюшной полости. Лечение предполагает отказ от слабительных антрагликозидов, коррекцию рациона и физической активности, применение солевых слабительных, производных полиэтиленгликоля, пребиотиков, пробиотиков, прокинетиков, миотропных спазмолитиков и ферментных препаратов.
Общие сведения
Толстокишечный меланоз является одним из проявлений лаксативной болезни — патологического состояния, возникающего при длительном приеме слабительных средств антрагликозидной группы. Пигментация толстой кишки впервые упоминается в трудах французского врача и патологоанатома Ж. Крювелье в 1829 году. Признаки состояния и его связь с приемом антрагликозидов описаны в 1933 году группой исследователей под руководством американского гастроэнтеролога Г.Л. Бокуса. Распространенность меланоза составляет от 0,04 до 11,2%. Пигментированная толстая кишка выявляется преимущественно у женщин пожилого возраста, страдающих хроническими запорами и синдромом раздраженного кишечника.
Причины
Развитие меланоза толстой кишки связано с нарушением пигментного обмена и накоплением в слизистой оболочке липофусцина. Специалисты в сфере современной проктологии выделяют ряд предрасполагающих и производящих факторов, способствующих возникновению гиперпигментации толстого кишечника. В качестве основных причин и предпосылок меланоза рассматриваются:
Патогенез
Механизм развития толстокишечного меланоза продолжает уточняться. Наиболее обоснован подход, согласно которому меланиноподобный пигмент образован фагоцитированными компонентами митохондрий и других клеточных органелл погибших эпителиоцитов. Гранулы химически и биологически инертного липофусцина накапливаются в лизосомах и цитоплазме макрофагов, переваривающих остатки разрушенного эпителия. Некоторые авторы считают важным звеном патогенеза меланоза толстой кишки дистрофию слизистой из-за дегенеративных изменений в ганглиях, накапливающих антрагликозиды.
При морфологическом исследовании биоптата кишечной стенки липофусцин выявляется как макрофагах, так и во внеклеточных скоплениях, возникших в результате гибели фагоцитирующих клеток. На начальных этапах меланоза пигментируются основания кишечных крипт, при умеренно выраженном процессе — кишечные ворсины, при тяжелом — подслизистый и мышечный слои. Первыми поражаются проксимальные отделы кишечника, где, в основном, метаболизируются антрагликозиды, после чего процесс распространяется в дистальном направлении.
Симптомы
У большинства пациентов дисколорация кишечной слизистой характеризуется бессимптомным течением, поскольку на начальных стадиях происходит незначительное накопление пигмента, не влияющее на работу кишечника. В случае клинической манифестации лаксативной болезни основным проявлением меланоза толстой кишки является усиление обстипационного синдрома. Частота дефекаций у пациентов составляет менее 2 раз в неделю. На высоте запора могут возникать спазмы и боли в левых отделах живота, метеоризм без отхождения газов.
При пальпации обнаруживается болезненность в нисходящем отделе толстой кишки. При диффузном характере меланоза у больных появляется чрезмерная пигментация кожных покровов и видимых слизистых оболочек. В случае осложненного течения заболевания развиваются диспепсические симптомы: тошнота, рвота, снижение аппетита. Также могут наблюдаться другие признаки, обусловленные наличием сопутствующей патологии ЖКТ. Общее состояние больных длительное время остается удовлетворительным.
Осложнения
При выраженных проявлениях меланоза и наличии основной органической патологии возможно формирование обтурационной непроходимости толстой кишки с характерной триадой симптомов — отсутствием стула, многократной рвотой с каловым запахом и задержкой газов. Это состояние требует оказания неотложной медицинской помощи, поскольку может приводить к некрозу участка кишечника с развитием перитонита. При длительном течении меланоза возникает каловая интоксикация, которая протекает с резким ухудшением общего состояния.
Хронические запоры сопровождаются изменением нормальной микрофлоры толстой кишки, избыточным размножением патогенных микроорганизмов. При этом у больных развивается колит или энтероколит, сопровождающийся интенсивными болями в животе, чередованием запоров и диареи, повышением температуры тела. Мнение некоторых экспертов о том, что меланоз повышает риск развития колоректального рака, признано ошибочным после проведения доказательных исследований.
Диагностика
В большинстве случаев меланоз толстой кишки становится случайной находкой во время эндоскопического обследования ЖКТ по поводу других заболеваний. Заподозрить наличие данной патологии следует при появлении типичных симптомов после длительного употребления слабительных препаратов. Для диагностики болезни преимущественно используют инструментальные исследования. Наиболее информативными являются следующие методы:
В общем и биохимическом анализах крови все показатели в пределах нормы. В копрограмме может выявляться небольшое количество слизи, непереваренных мышечных волокон, зерен крахмала. Для исключения кровотечений из пищеварительного тракта проводят анализ кала на скрытую кровь. В случае подозрения на дисбактериоз толстой кишки выполняют бактериологический посев каловых масс.
В первую очередь меланоз необходимо дифференцировать с синдромом раздраженной кишки. Основными диагностическими критериями являются гиперпигментация при колоноскопии и наличие включений липофусцина в биоптате. Также обращают внимание на анамнез (прием слабительных более 2 месяцев). В редких случаях осуществляют дифференциальную диагностику с колоректальным раком (основной критерий – отсутствие атипичных клеток в гистологическом анализе биоптатов). Кроме наблюдения у проктолога пациенту могут быть рекомендованы консультации гастроэнтеролога и онколога.
Лечение меланоза толстой кишки
Специальные методы терапии заболевания отсутствуют. Ключевым моментом в лечении является устранение фактора, вызвавшего пигментацию кишечной стенки. Обычно после отмены антрагликозидов нормальный цвет слизистой восстанавливается в течение 4-12 месяцев. При этом основное внимание уделяется таким альтернативным способам обеспечения регулярного стула, как:
При упорных запорах растительные слабительные, содержащие антрагликозиды, с учетом клинической картины заменяют медикаментами других групп — осмотическими средствами (солевыми слабительными, пребиотиками, производными полиэтиленгликоля), прокинетиками и миотропными спазмолитиками. Для нормализации пищеварения дополнительно могут применяться панкреатические энзимы, компоненты желчи, пробиотики. Обратное развитие меланоза при анатомических изменениях толстой кишки, как правило, наступает после хирургической коррекции основного заболевания.
Прогноз и профилактика
Прогноз при меланозе толстого кишечника благоприятный, у всех пациентов наблюдается исчезновение патологических признаков после отказа от антрагликозидов и лечения основной патологии. Для профилактики толстокишечной пигментации рекомендовано следить за своевременностью опорожнения кишечника, избегать длительного бесконтрольного приема слабительных препаратов растительного происхождения, осуществлять адекватную терапию толстокишечной патологии. При появлении неприятных симптомов следует немедленно обратиться к проктологу.
Меланоз толстой кишки у ребенка 15 лет: клиническое наблюдение
Полный текст:
Аннотация
Ключевые слова
Об авторах
доктор медицинских наук, профессор кафедры детской хирургии и урологии-андрологии, врач высшей категории, заведующий отделением эндоскопических и морфологических исследований,
119991, Москва, Ломоносовский проспект, д. 2, стр. 1
Список литературы
1. Орлинская Н. Ю., Бедерина Е. Л., Косолапов А. Г., Яшков С. В., Рыжов М. К. Случай меланоза толстого кишечника (клинический случай). Медицинский альманах. 2014; 1 (31): 50–52.
2. Cruveilhier J. Cancer avec melanose. Anatomie pathologique du corps humain. Paris: Baillier. 1829. Р. 6.
3. Freeman H. J. Melanosis in the small and large intestine. World J Gastroenterol. 2008; 14 (27): 4296–4299.
4. Van Weyenberg S. J., Hoentjen F., Thunnissen F., Mulder C. J. Pseudomelanosis coli and adenomanous polyps. J Gastrointestin Liver Dis. 2011; 20: 233.
5. Nusko G., Schneider B., Muller G., Kusche J., Hahn E. G. Retro spective study on laxative use and melanosis coli as risk factor for colorectal neoplasm. Pharmacology. 1993; 47: 234–41.
6. Ghadially F. N., Walley V. M. Melanoses of the gastrointestinal tract. Histopathology. 1994; 25: 197–207.
7. Гайдаенко А. Е., Киргизов И. В., Талалаев А. Г., Баранов К. Н., Шишкин И. А., Гусев А. А. Случай оперативного лечения ребенка с удвоением подвздошной кишки. Педиатрическая фармакология. 2012; 9 (2): 121–123.
8. Freeman H. J., Lotan R., Kim Y. S. Application of lectins for detection of goblet cell glycoconjugate differences in proximal and distal colon of the rat. Lab Invest. 1980; 42: 405–412.
9. Won K. H., Ramchand S. Melanosis of the ileum. Case report and electron microscopic study. Am J Dig Dis. 1970; 15: 57–64.
10. Van Weyenberg S. J., Hoentjen F., Thunnissen F., Mulder C. J. Pseudomelanosis coli and adenomatous polyps. J Gastr Liv Diseas. 2011; 20 (3): 233.
Для цитирования:
Лохматов М.М., Гайдаенко А.Е., Шавров А.А., Волков М.О. Меланоз толстой кишки у ребенка 15 лет: клиническое наблюдение. Педиатрическая фармакология. 2015;12(3):327-329. https://doi.org/10.15690/pf.v12i3.1360
For citation:
Lokhmatov M.M., Gaydaenko A.E., Shavrov A.A., Volkov M.O. Colon Melanosis in a 15-Year-Old Child: Clinical Observation. Pediatric pharmacology. 2015;12(3):327-329. https://doi.org/10.15690/pf.v12i3.1360
Современные проблемы комплексной терапии запоров
Запор — это уменьшение частоты стула и затруднения при дефекации, как правило, на двое суток и более, что может привести к болям, чувству дискомфорта в животе, последующей обструкции просвета кишки и, изредка, перфорации.
Запор — это уменьшение частоты стула и затруднения при дефекации, как правило, на двое суток и более, что может привести к болям, чувству дискомфорта в животе, последующей обструкции просвета кишки и, изредка, перфорации. Под термином «запор» понимают стойкое или интермиттирующее нарушение функции толстой кишки с урежением стула менее трех раз в неделю и с вынужденным натуживанием, занимающим более 25% времени дефекации. Запор — частая и обычно субъективная жалоба. Предрасполагающие факторы включают гиподинамию, рафинированную, легко усвояемую пищу, неадекватное определение времени для дефекации. Согласно статистическим данным, запорами страдает 30–50% взрослого населения. Они лидируют в числе причин обращения к терапевтам и гастроэнтерологам.
Рабочая классификация запоров
А. Функциональный запор («привычный»):
Запоры подразделяют на острые, возникшие менее трех месяцев назад, и хронические, продолжающиеся более длительно.
Клиника и диагностика
Частота дефекаций может быть различной: от одного раза в 2–3 дня до одного раза в неделю и реже. Кал обычно уплотнен, сухой, имеет вид шариков или комков, напоминает овечий; может быть бобовидным, лентовидным, шнурообразным. Больных могут беспокоить боли и чувство распирания в животе; облегчение наступает после дефекации или отхождения газов. Может снижаться аппетит, появляются отрыжка воздухом, дурной вкус во рту. Нередко снижается трудоспособность, возникают головные боли, миалгии, нервозность, подавленное настроение, нарушается сон. Упорные запоры могут сопровождаться изменениями кожи. Она становится бледной, желтоватой, дряблой, теряет эластичность.
Следует уточнить давность запоров. Острые запоры часто бывают «ситуационными». Например, запоры у туристов, при употреблении рафинированных продуктов, лекарств, обусловленные эмоциональными факторами. Они могут быть связаны с обострением хронических заболеваний верхних отделов пищеварительного тракта (язвенная болезнь) или аноректальной области (тромбоз геморроидальных узлов, анальная трещина).
Сбор анамнеза оказывает помощь в дифференциации запоров с нарушениями транзита и эвакуации. В пользу первого будут свидетельствовать урежение дефекаций и метеоризм. Расстройства акта дефекаций можно предположить при появлении ощущения препятствия или неполного опорожнения прямой кишки, необходимости ручного пособия.
Проводится клинический осмотр больного, желательны пальцевое исследование прямой кишки, ректороманоскопия, ирригоскопия. При хронических запорах нужно сделать акцент на поиске сопутствующих нейроэндокринных расстройств, психических нарушений, коллагенозов, патологии обмена веществ. Нужно уточнить, принимает ли больной лекарственные препараты и какие.
Например, при диабетической автономной нейропатии запоры имеют место у 60% больных, при феохромоцитоме они встречаются не чаще чем у 15%. Сульфат бария может привести к запору у лиц, предрасположенных к ним, после однократного приема, а антидепрессанты — только при длительном применении.
Если у больного отмечается ухудшение состояния с нарастанием запоров, потеря веса, анемия, необходимо исключить опухоль толстой кишки или внутренних органов. Диагностическая программа дополняется колоноскопией с прицельной биопсией и УЗИ органов брюшной полости и малого таза.
Необходимо в ходе первого этапа диагностического поиска исключить опухолевое и воспалительное заболевание, выявить эндокринную и психическую патологию, определить мегаколон и мегаректум. Эти заболевания требуют принципиально иного лечения и могут быть диагностированы при осмотре, проведении колоно- или ирригоскопии.
После их исключения больным может быть предложена пробная терапия, включающая пищевые волокна, корректоры моторики, регуляцию позывов на дефекацию. Положительный ответ на лечение позволяет прекратить диагностику и осуществлять поддерживающую терапию. Углубленному обследованию подлежат больные с рефрактерными запорами. Критерием неэффективности лечения является отсутствие положительной динамики при использовании пищевых волокон. В этих случаях потребуются исследование кишечного транзита, сфинктерометрия, электромиография.
Лечение
Лечение запоров является довольно трудной задачей. Непрекращающиеся попытки разработать эффективную пролонгированную схему терапии пока не дали результата. Очевидно, механизмом, частично объясняющим этот факт, и фактором, на который сложнее всего повлиять, является психосоциальная среда.
Больным рекомендуется увеличить потребление изделий из муки грубого помола, свежих и сушеных фруктов, овощей, принимать больше жидкости. Пациенты должны отказаться от приема растительных слабительных и высоких очистительных клизм. Допустимы микроклизмы объемом до 200 мл ежедневно по утрам с целью выработки позыва на дефекацию.
Лекарственная терапия назначается с учетом преобладания тех или иных симптомов. Препараты разных групп могут использоваться постоянно или по необходимости, в последнем случае это рекомендуется больным с периодически возникающими симптомами. У рефрактерных к лечению больных сочетают препараты с различным механизмом действия.
Специальное лечение включает устранение обструкции кишки (каловые камни, опухоль), отказ от применения препаратов, тормозящих перистальтику (антациды, содержащие алюминий и кальций, опиаты).
Клетчатка (пищевые волокна) (20–30 г/сут) хорошо помогает при хроническом запоре, однако действует только через несколько недель и может вызывать метеоризм. Пищевые волокна (ПВ) — это продукты растительного происхождения, содержащие неферментируемые вещества полисахаридной природы — целлюлозу, гемицеллюлозу, лигнин. Они регулируют консистенцию стула, увеличивают его массу и ускоряют продвижение содержимого. ПВ связывают жирные кислоты (естественные слабительные), доставляя их в толстую кишку.
Лица, страдающие запорами, имеют недостаточное потребление клетчатки либо повышенную потребность в ПВ. Чтобы восполнить суточную потребность в ПВ, нужно съесть до 1,5 кг хлеба из муки грубого помола, капусты и яблок, что для современного человека является малореальным.
К ПВ относят пшеничные отруби, микрокристаллическую целлюлозу (МКЦ), агар-агар, ламинарид, льняное семя. Пшеничные отруби добавляют в пищу, а семя подорожника размешивают с водой и принимают 2–4 раза в сутки. Обычно рекомендуется начать прием отрубей от 3 до 6 столовых ложек в сутки с едой, обдав их кипятком. Количество жидкости увеличивают до 2–3 л в день.
Пшеничные отруби не сразу оказывают свое действие, латентный период может составлять 5–7 дней. Это время, необходимое для поступления принятых внутрь отрубей в ампулу прямой кишки и готовности к дефекации.
Если эффект не достигнут, возможно применение МКЦ в дозе 4–9 г в сутки или препарата из семян подорожника Мукофальк (10–30 г в сутки). Последний сильнее удерживает жидкость, не дает интенсивного газообразования, лучше переносится больными. Пищевые волокна можно комбинировать. Однако их применение лимитируется, если больной не способен к увеличению потребления жидкости, что чревато развитием обструкции.
Слабительные назначают при неэффективности клетчатки. Длительное использование их нежелательно. При болях в животе неясного происхождения, кишечной непроходимости слабительные противопоказаны.
Растительное происхождение слабительных этой группы нередко определяет их выбор больными для самолечения. Входят они и в состав многих фиточаев. Однако применение их должно быть вынужденной мерой, когда иные способы нормализации функции кишечника исчерпаны. По мере увеличения длительности их использования эффективность лечения снижается, а шансы нормализовать работу кишки уменьшаются.
Большинство больных, принимающих стимулирующие слабительные, отмечают усиление болей в животе. Так, антрахиноны сенны осуществляют свое действие через повреждение эпителиальных клеток, что ведет к нарушению абсорбции, секреции и моторики. Наблюдается меланоз слизистой, а у трети больных формируется «инертная» толстая кишка. Больные с меланозом имеют повышенный риск развития карциномы. Тем не менее кратковременный прием может быть признан безопасным. По «силе» растительные препараты можно расположить так: алоэ ® сенна ® крушина ® ревень. В определенной мере сказанное относится и к бисакодилу, и к пикосульфату натрия. Однако действие пикосульфата натрия мягче. Данные препараты нужно использовать 1 раз в 3–4 дня в минимально эффективной дозе, что позволит более длительно сохранить чувствительность к ним и избежать негативных последствий.
Раствор полиэтиленгликоля с сульфатами и другими солями применяют для быстрого очищения толстой кишки при подготовке к эндоскопии или операции. Раствор принимают внутрь, 4–6 л в течение 3–4 ч.
Когда в клинике преобладают жалобы на вздутие и метеоризм, показано назначение препаратов, механизм действия которых основан на снижении поверхностного натяжения пузырьков газа, что обеспечивает резорбцию и свободное выделение газов. Одним из таких препаратов является Эспумизан (действующее вещество — симетикон). В пищеварительном тракте он не абсорбируется и выводится из организма в неизмененном виде. Снижая поверхностное натяжение на границе раздела фаз, симетикон затрудняет образование и способствует разрушению газовых пузырьков в питательной взвеси и слизи желудочно-кишечного тракта (ЖКТ). Высвобождаемые при этом газы могут поглощаться стенками кишечника или выводиться благодаря перистальтике. При метеоризме назначают по 2 капсулы симетикона 3–5 раз в сутки.
Выделяют 4 поколения ПБ. К I поколению относят монокомпонентные препараты (Колибактерин, Бифидумбактерин, Лактобактерин), содержащие один штамм бактерий. Препараты II поколения (Бактисубтил, Биоспорин и Споробактерин) основаны на неспецифических для человека микроорганизмах и являются самоэлиминирующимися антагонистами. Они могут применяться для лечения тяжелых форм дисбиозов, но обязательно в сочетании с бифидо- и лактосодержащими ПБ, необходимыми для нормализации микробиоценоза кишечника. Препараты III поколения включают поликомпонентные ПБ, содержащие несколько симбиотических штаммов бактерий одного вида (Ацилакт, Аципол) или разных (Линекс, Бифиформ) видов, усиливающих действие друг друга. Особенно преимущества препаратов III поколения проявляются у больных с декомпенсированным дисбиозом кишечника. К IV поколению относятся препараты иммобилизованных на сорбенте бифидосодержащих ПБ (Бифидумбактерин форте, Пробифор). Сорбированные бифидобактерии эффективно колонизируют слизистую оболочку кишечника, оказывая более выраженное протективное действие, чем несорбированные аналоги.
Одним из наиболее часто назначаемых пробиотиков в России является Линекс. Это комбинированный препарат, содержащий компоненты естественной микрофлоры из разных отделов кишечника. Применяется для профилактики и лечения дисбиоза кишечника, в т. ч. при дисбиозе в результате лечения антибиотиками, диарее, запорах, метеоризме, тошноте, рвоте, срыгивании, болях в животе.
Линекс Био — биологически активная добавка, источник пробиотических микроорганизмов, инулина и олигофруктозы. Соединяет в себе свойства про- и пребиотических средств. Применяется для профилактики развития дисбиоза кишечника у здоровых людей.
Сбалансированность состава Линекса прежде всего подтверждается тем, что его компоненты позволяют обеспечить нормализацию функций всех отделов кишечника — от тонкой кишки до прямой (энтерококки преимущественно заселяют тонкую кишку, лактобактерии — нижние ее отделы и толстую кишку, бифидобактерии — толстую кишку).
Входящие в состав Линекса бифидобактерии, лактобациллы и нетоксигенный молочнокислый энтерококк поддерживают и регулируют физиологическое равновесие кишечной микрофлоры и обеспечивают функции кишечника, включая двигательную, преимущественно посредством продукции органических кислот и снижения рН кишечного содержимого. Энтерококки, в частности, осуществляют метаболизм бродильного типа, ферментируют углеводы с образованием молочной кислоты и также снижают рН в кишечнике до 4,2–4,6. Компоненты Линекса участвуют также в метаболизме желчных киcлот (в образовании стеркобилина, копростерина, дезоксихолевой и литохолевой киcлот, реабсорбции желчных киcлот). Как давно известно, нормальное количество и свойства желчи обладают явным антиобстипационным действием.
Эффективность пробиотиков, содержащих лакто- и бифидобактерии, таких как Линекс, продемонстрирована при синдроме раздраженной толстой кишки (СРК) с запорами. Лечение приводило к уменьшению болевого синдрома и метеоризма, улучшению качества жизни пациентов [Бельмер С. В., 2004]. В клиническом исследовании 4-недельная терапия комбинацией пробиотиков, сходной по составу с Линексом (Bifidobacterium, Lactobacillus и Enterococcus), обусловливала достоверное улучшение симптомов, особенно абдоминальной боли и характера стула, у 74,3% пациентов [Fan Y., Chen S., Yu Y. et al., 2006]; после прекращения лечения стабильный эффект сохранялся в течение 2 недель наблюдения. В другом рандомизированном исследовании применение аналогичной комбинации позволяло продлить ремиссию у больных с СРК на фоне запоров: обострение наблюдалось лишь у 15% получавших пробиотики, в то время как в группе плацебо — в 100% случаев [Ивашкин В. Т., Лапина Т. Л., 2003].
Механизм действия Линекса при запорах на фоне СРК остается до конца неясным. Предполагают, что он также может быть связан с его благоприятным влиянием на газообразование в кишечнике вследствие угнетения роста газопродуцирующей микрофлоры.
Длительность терапии Линексом зависит от причины запора. При применении препарата в рекомендуемых дозах побочное действие не отмечено. Противопоказания — повышенная чувствительность к компонентам препарата или молочным продуктам. Применение Линекса не противопоказано при беременности и в период лактации.
Для сохранения жизнеспособности компонентов препарата не рекомендуется запивать Линекс горячими напитками. В период применения Линекса следует воздерживаться от употребления алкоголя.
Корректоры моторики толстой кишки
К этой группе лекарственных препаратов относят избирательные спазмолитики и прокинетики. У больных с синдромом спастических запоров есть основания ожидать успеха от лечения спазмолитическими препаратами (Метеоспазмил, Дицетел, Спазмомен, Дюспаталин, Бускопан), тогда как прокинетики (цизаприд, домперидон) должны применяться у больных с атоническим запором.
Устраняют болевой синдром в животе спазмолитики, регулирующие, а не парализующие моторику кишечника. Одним из них является мебеверин (Дюспаталин). Препарат оказывает действие за счет уменьшения проницаемости гладкомышечных клеток кишечника для Na+. Назначается по 2 таблетки или 1 капсуле (200 мг) 2 раза в день или по 1 таблетке (135 мг) 3 раза в день за 20 мин до еды.
Пинаверия бромид (Дицетел) оказывает спазмолитическое действие за счет блокады поступления Са2+ через кальциевые каналы в гладкомышечные клетки кишечника. Назначается по 1 таблетке (50 мг) 3–4 раза в день во время еды.
Отилония бромид (Спазмомен) оказывает спазмолитический эффект в результате нарушения процесса мобилизации Са2+ из интрацеллюлярного и экстрацеллюлярного пространства гладкомышечных клеток кишечника без влияния на рецепторы клеточной мембраны. Назначается по 1–2 таблетки (20–40 мг) 2–3 раза в день перед едой.
Цизаприд (Координакс) — агонист 5-НТ4-серотониновых рецепторов — способствует выделению ацетилхолина в кишечных нервных ганглиях. Препарат ускоряет транзит по толстой кишке, стимулирует толстокишечную моторику, уменьшает порог чувствительности прямой кишки к дефекации. Однако дозы менее 30 мг в сутки не оказывают заметного воздействия. Из-за риска нарушений сердечного ритма его не следует применять у пожилых пациентов.
В последние годы появились новые препараты, селективно воздействующие на 5-НТ4-рецепторы, в частности, прукалоприд.
В целом, перспективной группой лекарственных препаратов для купирования симптомов запора признаются серотонинергические. Серотонин оказывает выраженное влияние на моторику кишечника посредством активации рецепторов, находящихся на эффекторных клетках и в нервных окончаниях. 5-НТ3- и 5-НТ4-рецепторы играют ведущую роль в ноцицепции посредством модулирования афферентной стороны висцеральных рефлексов. Стимуляция этих рецепторов приводит к выбросу ацетилхолина и субстанции Р, которые являются трансмиттерами гастроинтестинальной чувствительности. К антагонистам 5-НТ3-рецепторов относятся ингибиторы моторики (применяющиеся при синдроме раздраженного кишечника), тогда как препараты, активирующие 5-HТ4-рецепторы, оказывают стимулирующее действие на перистальтику. В настоящее время из препаратов этой группы доступен частичный агонист 5-НТ4-рецепторов тегасерод.
Методика биологической обратной связи (biofeedback)
Дифференцированная терапия
При алиментарном запоре необходимо увеличить физическую нагрузку и добиться рационального питания, в более сложных случаях использовать пищевые волокна и бактериальные препараты (Линекс). У больных с нарушениями функции желчного пузыря назначение фитосбора из мяты перечной, ромашки, бессмертника, пижмы повысит эффективность лечения.
При выраженном запоре на фоне приема опиатов эффективны осмотически активные средства (лактулоза, растворы полиэтиленгликоля) и смягчающие слабительные, вводимые внутрь или ректально (докузат натрия), или минеральное масло.
Труднее поддается терапии запор после холецистэктомии. Эти больные, а в равной мере и пациенты с сахарным диабетом лучше реагируют на прием Форлакса. При атоническом или медленнотранзитном запорах применяют наряду с пищевыми волокнами или осмотическими слабительными цизаприд (Координакс). При «обструкции выхода» больной нуждается в дообследовании в условиях стационара, а также в пробном лечении БОС.
При длительном и многолетнем применении слабительных препаратов, содержащих антрахиноны, их отмена и перевод больных на пищевые волокна, осмотические слабительные часто бывает невозможными. В таких случаях применяют пикосульфат натрия 1 раз в 2–3 дня с увеличением промежутков между приемами и отменой. Перестройка деятельности кишечника может занять 3–6 месяцев. Если отмена стимулирующих слабительных невозможна, идут по пути уменьшения дозы и их чередования. При этом прием пищевых волокон целесообразно продолжать.
Пациенты с аномально удлиненным транзитом и нормальными параметрами тазового дна, рефрактерные к медикаментозной терапии, рассматриваются в качестве кандидатов для хирургического лечения.
Прогноз
Прогноз для жизни благоприятный. Течение болезни хроническое, рецидивирующее, медленно прогрессирующее. Запоры редко осложняются кровотечением, перфорацией, стриктурами, свищами, кишечной непроходимостью. Это определяет тактику наблюдения пациентов и отсутствие необходимости в частых колоноскопиях. Врач должен знакомить пациентов с особенностями прогноза болезни, что будет улучшать их психосоциальную адаптацию.
Вместе с тем нарушается трудоспособность больных. Как причина временной нетрудоспособности, в мире диагноз синдрома запоров выходит на второе-третье место после ОРЗ/ОРВИ. Качество жизни пациентов с синдромом запоров в отношении питания, сна, отдыха, сексуальной активности, семейного и социального положения снижается.