метаболический синдром у женщин что это симптомы и лечение
Метаболический синдром
Несмотря на то, что обнаружена некоторая генетическая подверженность к метаболическим нарушениям, нарушение образа жизни играет не малую роль в развитии метаболического синдрома. Снижение физической активности и высокоуглеводный характер питания являются главными причинами того, что заболеваемость метаболическим синдромом возрастает. Метаболическим синдромом страдает около 25% населения западных стран. Это заболевание чаще встречается у мужчин, у женщин его частота возрастает в менопаузальном периоде.
Причины заболевания
При метаболическом синдроме гормональные нарушения способствуют отложению жира в области живота, выше пояса. Возникает абдоминальный тип ожирения. По результатам последних исследований сама жировая ткань способствует развитию инсулинорезистентности. Однако не все составляющие метаболического синдрома можно четко связать и объяснить инсулинорезистентностью, не изучены все возможные причины и механизмы развития инсулинорезистентности при абдоминальном ожирении.
Симптомы метаболического синдрома
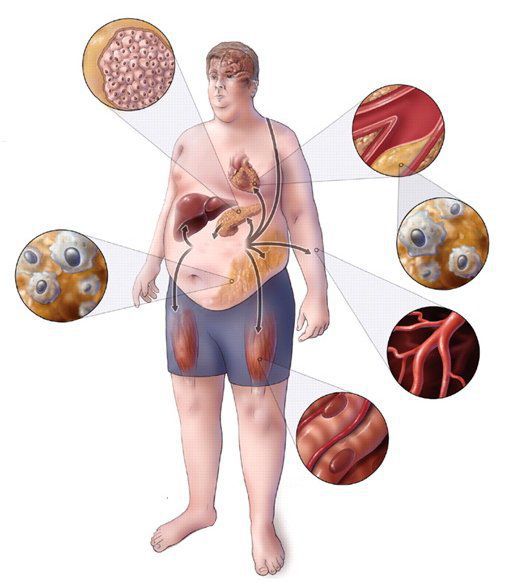
Нарушения, объединенные рамками метаболического синдрома, длительное время протекают бессимптомно, нередко начинают формироваться в подростковом и юношеском возрасте, задолго до клинической манифестации в виде сахарного диабета, артериальной гипертонии и атеросклеротических поражений сосудов. Наиболее ранними проявлениями метаболического синдрома являются дислипидемия и артериальная гипертензия. Разумеется, не все компоненты метаболического синдрома встречаются одновременно.
Возможные жалобы: на повышенную утомляемость, апатию, одышку, повышенный аппетит, жажду, учащенное мочеиспускание, головную боль, сухость кожи, потливость.
Диагностика
Диагностикой метаболического синдрома занимается врач терапевт или эндокринолог. На приеме врач проведет тщательный осмотр с измерением веса и окружности талии, измерением артериального давления, соберет анамнез заболевания. Далее назначают ряд лабораторных анализов: развернутый биохимический анализ крови с определением показателей углеводного и липидного обмена, определение инсулина, половых гормонов и в крови и др.
Выделяют заболевания, которые могут сопутствовать метаболическому синдрому и являться его осложнениями.
Если вы обнаружили у себя симптомы метаболического синдрома или вы страдаете одним из перечисленных заболеваний, следует пройти обследование для исключения метаболического синдрома и при необходимости пройти лечение. Ранняя диагностика метаболического синдрома это в первую очередь профилактика, предупреждение или отсрочка манифестации сахарного диабета II типа и атеросклеротических сосудистых заболеваний.
Лечение метаболического синдрома
Чем поможет врач
Лечение назначают в зависимости от степени обменных нарушений и тех заболеваний, которые выявлены у пациента. Лечение направлено на коррекцию углеводного обмена, снижение массы тела, купирование артериальной гипертонии и симптомов сахарного диабета.
Что можете сделать вы
При лечении метаболического синдрома необыкновенно важно в точности выполнять все назначения врача. Только в таком случае коррекция метаболизма будет адекватной.
Мероприятия, направленные на уменьшение массы абдоминально-висцерального жира – это второе не менее важное условие терапии. Мероприятия можно разделить на рациональное питание и умеренные физические нагрузки. Рацион составляется с учетом массы тела, возраста, пола, уровня физической активности и пищевых пристрастий больных. Ограничивается потребление жира и быстроусвояемых углеводов. В рацион вводят большое количества пищевых волокон. Снижение массы тела приводит к повышению чувствительности к инсулину, уменьшению системной гиперинсулинемии, нормализации показателей липидного и углеводного обменов, снижению артериального давления.
Что такое метаболический синдром? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышев А. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне). [4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа. [5]
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям. [3] [7]
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м 2 ), классифицируются следующие типы массы тела (МТ):
Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Центральным патологическим звеном метаболического синдрома является изменение углеводного обмена. Концентрацию глюкозы оценивают в капиллярной крови (норма 1
жен. >1,2
Осложнения метаболического синдрома
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии. [10]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.). [9]
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
Лечение и профилактика метаболического синдрома у женщин в климактерии
О. Р. Григорян, Е. Н. Андреева, И. И. Дедов
Глава 3. Лечение и профилактика метаболического синдрома у женщин в климактерии
По современным представлениям, ожирение – хроническое рецидивирующее заболевание, требующее долгосрочного, практически пожизненного, лечения, целью которого является снижение заболеваемости, улучшение качества и увеличение продолжительности жизни больных. Основные принципы терапии ожирения – комплексный, индивидуальный подход к лечению с участием специалистов различных профилей (терапевтов, эндокринологов, диетологов, кардиологов, гинекологов); определение совместно с пациентом реальных, достижимых целей и длительный мониторинг больных с тщательным контролем имеющихся факторов риска и/или сопутствующих заболеваний. Показано, что нецелесообразно стремиться к идеальной массе тела. При этом клинически значимым считается снижение массы тела на 5-10% от исходной в течение 4–6 месяцев. Как показали исследования, при таком похудении риск развития сердечно-сосудистых заболеваний уменьшается на 9%; на 44% снижается вероятность развития сахарного диабета 2 типа; на 20% общая смертность; и на 40% смертность от онкологических заболеваний, ассоциированных с ожирением.
Основой лечения ожирения является рациональное сбалансированное питание: гипокалорийное в период снижения и эукалорийное на этапе поддержания массы тела и обеспечивающее достаточное поступление энергии, витаминов и микроэлементов. Можно сказать, что налаживание правильного питания занимает центральное, определяющее место в лечение ожирения. Рекомендуется постепенное, длительное изменение характера питания, пищевых привычек, а не временное ограничение употребления определенных продуктов.
Индивидуальная суточная потребность рассчитывается по формулам с учетом пола, возраста, веса и уровня физической активности: для женщин 18 – 30 лет (0,0621 × масса в кг + 2,0357) × 240; 31–60 лет (0,0342 × масса в кг + 3,5377) × 240; старше 60 лет (0,0377 × масса в кг + 2,7545) × 240. При минимальной физической нагрузке полученный результат остается без изменения. При среднем уровне физической активности – умножается на коэффициент 1,3; при высоком уровне – на 1,5.
Для создания отрицательного энергетического баланса суточная калорийность уменьшается на 500 ккал, при этом для женщин она должна быть не менее 1200 ккал/сут. Такой дефицит энергии обеспечит снижение массы тела на 0,5–1 кг в неделю. Если же исходная суточная калорийность питания составляла 3000-5000 ккал, проводится постепенное ее уменьшение (не более чем на 20%). После снижения массы тела на 10–15% от исходной пересчитывают суточную калорийность, что необходимо для последующего удержания достигнутого результата в течение 6–9-ти месяцев. Ограничивается употребление жиров и легкоусваиваемых углеводов. Жир является наиболее калорийным компонентом пищи: в 1 г жира содержится 9 ккал. Жиры способствуют перееданию, поскольку придают пище приятный вкус и вызывают слабое чувство насыщения. Большинство исследований показали прямую зависимость между количеством потребляемого жира и массой тела. Поэтому ограничение жира способствует уменьшению поступления калорий в организм и, тем самым, снижению массы тела. Доля жиров в рационе должна составлять 25–30% от суточной калорийности. Уменьшается также и потребление насыщенных жиров до 8–10% от общего количества жира. Источниками насыщенных жиров являются продукты животного происхождения – сливочное и топленое масло, сало, мясо, птица, рыба, колбасные изделия, молочные продукты. Растительные жиры (за исключением тропических – кокосового и пальмового) содержат преимущественно ненасыщенные жирные кислоты и в них нет холестерина. Исключается или сводится до минимума употребление продуктов с высоким содержанием жира (майонез, сливки, орехи, семечки, жирные сыры, рыбные консервы в масле, торты, пирожные, домашняя выпечка, ветчина, грудинка, чипсы и т.д.) и используются нежирные продукты (молоко 0,5% и 1,5%, кефир 1% и 1,8%, творог 0% и 9%, молочные йогурты, сметана 10–15%, постные сорта мяса и рыбы).
Особое внимание уделяется расширению аэробной физической активности для увеличения расхода энергии. Наиболее эффективны для снижения массы тела бег, плаванье, езда на велосипеде, занятия аэробикой, лыжи. Самым простым, доступным и эффективным видом физической нагрузки является ходьба. При кратковременной физической нагрузке для покрытия энергетических потребностей организм использует гликоген. И только при длительной физической активности происходит сгорание запасов жира. Начинают хотя бы по 10 минут в день, с постепенным увеличением продолжительности физической нагрузки до 30–40 мин 4–5 раз в неделю и главное – регулярно.
Однако при использовании только немедикаментозных методов лечения нередко не удается достичь желаемых результатов. По данным Национального института здоровья США, у 30–60% пациентов, похудевших с помощью диеты и физической нагрузки, в течение последующего года масса тела возвращается к исходной; а через 5 лет – почти у 90%. Медикаментозная терапия ожирения нужна так же, как и при любом другом хроническом заболевании. Она призвана существенно повысить эффективность немедикаментозных методов лечения, помочь эффективно снизить массу тела, предотвратить рецидивы, улучшить метаболические показатели, увеличить приверженность больных к лечению. В первую очередь фармакотерапия показана при неэффективности немедикаментозных методов – снижение массы тела менее 5% в течение 3-х месяцев лечения. В тех случаях, когда у пациента выявляется длительный анамнез ожирения с большим количеством неудачных попыток по снижению веса и его удержанию и/или наследственная предрасположенность к СД 2 типа, сердечно-сосудистым заболеваниям при ИМТ ≥ 30 кг/м², медикаментозное лечение может быть рекомендовано в начале лечения. А при абдоминальном ожирении с ассоциированными заболеваниями и/или факторами риска (дислипидемией, гиперинсулинемией, СД 2 типа, артериальной гипертензией и т.д.) фармакотерапия может быть назначена и при ИМТ ≥ 27 кг/м².
В настоящее время флуоксетин является препаратом выбора для лечения ожирения у больных с депрессией, которым требуются одновременно антидепресант и препарат для снижения массы тела. В тех случаях, когда депрессия сопровождается нарушениями пищевого поведения (булимией) и ожирением данный препарат является препаратом выбора, представляя собой селективный ингибитор обратного захвата серотонина. Изучается возможность применения аналогов лептина (гормона жировой ткани), препаратов увеличивающих термогенез и основной обмен через активацию b3-адренорецепторов, улучшающих чувствительность рецепторов к инсулину (тиазолидиндионы). Хирургические методы лечения проводят пациентам только с выраженным ожирением (ИМТ ≥ 40) при условии, что другие методы лечения не привели к клинически значимому снижению массы тела или имеются тяжелые сопутствующие заболевания. В настоящее время широко применяются рестриктивные операции на желудке (вертикальная и горизонтальная гастропластика) и комбинированные вмешательства (гастроеюнальное, билиопанкреатическое шунтирование). Как правило, после хирургического вмешательства масса тела уменьшается в течение первого года на 50–70%, причем наиболее интенсивно – в первые 6 месяцев. Таким образом, больных самым распространенным заболеванием – ожирением нельзя оставлять без врачебной помощи. По рекомендации ВОЗ эффективность лечения ожирения оценивается на этапе снижения массы тела: успешно – снижение ее более чем на 5 кг с уменьшением факторов риска; отлично – уменьшение более чем на 10 кг; исключительно – более чем на 20 кг. На этапе поддержания массы тела – увеличение ее менее чем на 3 кг в течение 2-х лет наблюдения, а также устойчивое уменьшение окружности талии на 4 см.
Одним из препаратов, имеющим патогенетическое воздействие при лечении ожирения является сибутрамин в дозах от 10 до 30 мг/сут. Оптимальными дозами, которые оказывают клиническое статистически значимое снижение массы тела с хорошей переносимостью и безопасностью, являются 10 и 15 мг. Улучшение гликемического контроля у больных СД 2 типа, получавших сибутрамин, достоверно коррелирует со степенью снижения массы тела. Снижение уровня HbA1c происходит пропорционально снижению массы тела. По данным различных исследований снижение массы тела на 10% от исходной сопровождается снижением уровня HbA1c на ≥ 1%. Согласно исследованию UKPDS, снижение уровня HbA1c на 1% способствует снижению осложнений СД. Применение сибутрамина может способствовать улучшению чувствительности к инсулину.
Препарат орлистат – средство периферического действия, направленное на ключевой фактор ожирения – жиры пищи. орлистат является мощным, специфичным и длительно действующим ингибитором желудочной и панкреатической липаз, препятствующим расщеплению и последующему всасыванию жиров пищи. Происходит уменьшение количества свободных жирных кислот и моноглицеридов в просвете кишечника, приводящее к снижению растворимости холестерина и его последующего всасывания, позволяя снизить уровень холестерина, независимо от снижения массы тела. Препарат оказывает терапевтический эффект в пределах желудочно-кишечного тракта и не оказывает системного действия. Применяется в дозе 120 мг 3 раза в сутки с основными приемами пищи. Если прием пищи пропущен или она не содержит жира, то прием 0рлистата пропускается. При длительном применении орлистата у пациентов с дислипидемиями отмечено достоверное снижение общего холестерина и липопротеидов низкой плотности, которое превысило ожидаемые показатели, что объясняется свойствами препарата уменьшать всасывание холестерина в кишечнике. При применении орлистата у пациентов с нарушенной толерантностью к глюкозе реже, чем среди лиц, находившихся на гипокалорийном питании, развивается СД (3,0% и 7,6%, соответственно) и чаще наблюдается нормализация углеводного обмена (71,6% и 49,1%, соответственно). У больных ожирением и сахарным диабетом 2 типа на фоне приема препарата отмечается снижение массы тела и улучшение компенсации диабета (снижение уровня гликемии натощак и HbA1c%). Решение о необходимости гиполипидемической терапии принимается после определения уровня липидов на фоне соблюдения гиполипидемической диеты в течение 3–6 месяцев.
В последние годы особое внимание уделяется препаратам, содержащим метформина гидрохлорид из группы бигуанидов. Действие метформина обусловлено несколькими механизмами. Во-первых, это снижение уровня глюкозы в крови, оттекающей от печени, свидетельствующее об уменьшении, как скорости, так и общего количества глюкозы, продуцируемой печенью и связанное с ингибированием глюконеогенеза посредством угнетения окисления липидов. Во-вторых, под влиянием метформина повышается утилизация глюкозы на периферии вследствие активирования пострецепторных механизмов действия инсулина и, в частности, тирозинкиназы и фосфотирозин фосфатазы. Повышается утилизация глюкозы слизистой оболочкой кишечника. А количество глюкозных транспортеров (Глют-1, Глют-3 и Глют-4) увеличивается под воздействием метформина в плазматической мембране как адипоцитов, так и моноцитов. Повышается транспорт глюкозы в эндотелии и гладких мышцах сосудов, а также в мышце сердца. Именно этим влиянием и объясняется снижение инсулинорезистентности у больных СД 2 типа под влиянием метформина. На фоне уменьшения инсулинорезистентности снижается базальный уровень инсулина в сыворотке крови. У больных, находящихся на лечении метформином, наблюдается снижение массы тела, в противоположность тому, что может иметь место при терапии препаратами сульфонилмочевины и инсулина. Снижение массы тела происходит преимущественно за счет уменьшения жировой ткани. Кроме того, метформин способствует уменьшению концентрации общего холестерина, триглицеридов, ХС ЛПНП и ХС ЛПОНП и, возможно, повышает уровень холестерина ХС ЛПВП, что оказывает положительное влияние на течение макроангиопатий. В настоящее время установлена эффективность применения метформина у пациентов с метаболическим синдромом как с НТГ, так и без НТГ (Бутрова С. А., 2001).
Препараты метформина, обладают действием, направленным на улучшение чувствительности периферических тканей к инсулину и относятся (помимо соблюдения диетических рекомендаций и дозированной физической нагрузки) к патогенетическим видам лечения для данной категории больных. Однако одним из патогенетических направлений у женщин с ожирением в климактерии при предъявлении жалоб, отражающих КС, является гормональная заместительная терапия (ГЗТ) половыми стероидами.