мигрирующая эритема что это такое
Хроническая мигрирующая эритема Афцелиуса-Липшютца
Эритемами принято называть такие патологические процессы, которые сопровождаются появлением на коже пятен покраснения.
Что провоцирует / Причины Хронической мигрирующей эритемы Афцелиуса-Липшютца:
Как правило, болезнь развивается после укуса больного лесным клещом. Механизм возникновения всех проявлений является недостаточно ясным и подлежит дальнейшему изучению.
Симптомы Хронической мигрирующей эритемы Афцелиуса-Липшютца:
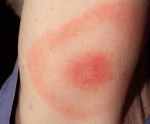
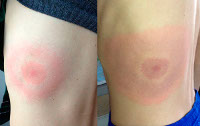
На месте укуса лесным клещом появляется пятно красно-пурпурной окраски, которое возникает очень быстро, практически за считаные минуты. Затем постепенно пятно растет в своих размерах, принимая форму полукольца, овала или кольца. После завершения роста размеры очага поражения могут быть до 5-6 см и более. Максимально они могут достигать размеров ладони взрослого человека. Как правило, после укуса насекомого на коже появляется только один такой очаг поражения, который в дальнейшем существует довольно продолжительное время.
Больной не испытывает совершенно никаких субъективных ощущений. Затем пятно начинает постепенно заживать, на его месте вначале возникает пятно избыточного отложения пигмента меланина, имеющее темную окраску. Со временем нормальный цвет кожи восстанавливается и на месте бывшего очага не остается совершенно никаких патологических изменений кожи. Редко, но все же в ряде случаев эритема Афцелиуса-Липшютца может в дальнейшем осложняться развитием полиневрита. При этом поражаются нервные стволы и окончания.
В зависимости от расположения поражения в той или иной части тела больной может испытывать зуд, жжение, покалывание, другие неприятные ощущения, болезненность. Могут выявляться расстройства кожной и более глубокой чувствительности, нарушения движений в тех или иных группах мышц. В связи с этим некоторые исследователи склонны рассматривать патологию как инфекционное заболевание, вызываемое неизвестным видом вируса. Клещ в данном случае рассматривается в качестве переносчика основного возбудителя.
Также есть сведения, говорящие о близости рассматриваемого заболевания к так называемому доброкачественному лимфаденозу Бефверстеда. Это особая разновидность доброкачественной опухоли лимфоидной ткани, которая также может развиться в результате укуса лесного клеща.
Лечение Хронической мигрирующей эритемы Афцелиуса-Липшютца:
Практически не требуется, так как природа заболевания неясна, а признаки его в довольно короткие сроки самопроизвольно проходят.
Прогноз
Почти всегда благоприятный. Может стать более серьезным в тех случаях, когда к основным признакам заболевания присоединяется картина полиневрита.
К каким докторам следует обращаться если у Вас Хроническая мигрирующая эритема Афцелиуса-Липшютца:
Мигрирующая эритема
Мигрирующая эритема (хроническая мигрирующая эритема Афцелиуса-Липшютца) – кожное проявление первой стадии боррелиозной инфекции. Возникает в месте укуса заражённого боррелиозом клеща при проникновении возбудителя болезни в кожу со слюной насекомого. Отличительной особенностью эритемы является её постоянное увеличение в размерах с одновременным разрешением гиперемии в центре. Патология диагностируется после консультации врача-инфекциониста с учетом данных иммуноферментного анализа венозной крови на антитела к возбудителю. Лечение – антибиотикотерапия, иногда глюкокортикоиды и антигистаминные средства.
Общие сведения
Мигрирующая эритема – инфекционный дерматоз, возникающий при укусе клеща, который является передатчиком боррелиоза. Характеризуется высокой скоростью распространения и быстрым изменением границ патологического очага, что обуславливает использование слова «мигрирующая» в названии заболевания. Патология не имеет возрастных, расовых и гендерных особенностей. Природные очаги боррелиоза постоянно расширяются. Совсем недавно эндемичными территориями считались США, Австралия, островная Европа, Приморье и Сибирь, в настоящее время клещ встречается практически повсеместно. 80% случаев заболевания регистрируются летом.
Впервые «мигрирующий дерматит» неясной этиологии был описан А. Афцелиусом в 1908 году. Мигрирующей эритемой заболевание назвал Б. Липшютц в 1913 году. В качестве аллергической реакции кожи при болезни Лайма дерматологи рассматривают мигрирующую эритему, начиная с 70-80х годов прошлого века, после открытия боррелии и составления описания боррелиоза. В настоящее время связь между мигрирующей эритемой и боррелиозом практически не дискутируется, дерматоз считается ранним кожным маркером болезни Лайма. Актуальность проблемы связана с миграцией клещей, большим количеством заражённых боррелиозом особей в популяции, длительным периодом их активного существования (с мая по сентябрь), обитанием в лесных массивах, городских садах, парках и скверах.
Причины мигрирующей эритемы
Возбудитель мигрирующей эритемы – боррелия, переносчиком которой является заражённый иксодовый клещ. Существуют природные очаги его обитания, клещ встречается в лесах, прибрежных зонах и парках, где насекомое обитает на стеблях цветов и трав. Заражение человека происходит в момент укуса, когда со слюной клещ впрыскивает в кровь боррелию. Продолжительность пребывания переносчика на коже не имеет значения, инфекционно-аллергический процесс начинает развиваться сразу после проникновения слюны с возбудителем в кровь пациента. Хозяевами боррелий являются домашние или дикие животные, клещ выступает только в роли пожизненного носителя, становясь переносчиком инфекции после укуса заражённого животного.
Укус клеща нарушает целостность кожных покровов. Часть боррелий остаётся в месте внедрения, остальные с током крови и лимфы разносятся ко всем органам и тканям, оседают в лимфатических узлах. Инфекционно-аллергическая эритема является патогномоничным проявлением дебюта болезни Лайма и образуется на коже в первые часы с момента заражения. Вслед за ней через месяц появляется полиорганная симптоматика. Следует отметить тот факт, что в 25% случаев мигрирующая эритема не развивается. Вероятно, это связано с особенностями функционирования иммунной системы организма, силой ответной реакции, количеством проникшего в кожу возбудителя и его вирулентностью.
Боррелия внедряется в кожу, по лимфатическим сосудам проникает в глубокие слои и вызывает воспаление, одновременно сенсибилизируя дерму. В процессе альтерации, экссудации и пролиферации участвуют клетки иммунной и гистиоцитарной системы кожи, лимфоциты и макрофаги. Они связывают боррелии, воспринимая их как чужеродные антигены. Одновременно происходит стимуляция клеточной пролиферации с замещением дефекта ткани в месте укуса клеща.
Сама эритема возникает в результате извращённой реакции расширения сосудов кожи, замедления кровотока и увеличения давления плазмы на стенки капилляров. В результате перечисленных процессов «выдавленная» из сосудов часть плазмы пропитывает дерму, которая отекает, приподнимая пятно над окружающей кожей. Вслед за плазмой в дерму мигрируют Т-лимфоциты сосудистого русла, которые контролируют чужеродное внедрение, ликвидируя оставшиеся боррелии. Эритема начинает разрешаться с центра. В зоне первичного повреждения воспаление стихает, а по краям продолжает расти эритематозный вал из Т-лимфоцитов и дермальных клеток. Именно так, центробежно, увеличиваются размеры эритемы.
Симптомы мигрирующей эритемы
Мигрирующая эритема является ключевым признаком, позволяющим установить наличие боррелиоза, поэтому ранняя диагностика этого заболевания чрезвычайно важна. Патологический процесс при возникновении мигрирующей эритемы имеет инкубационный период продолжительностью 32 дня и включает 3 клинические стадии развития: раннюю, диссеминированную и позднюю.
На ранней (местной, локализованной) стадии мигрирующей эритемы на коже появляется ярко-розовое или красное пятно с папулой или макулой в центре (в месте укуса). Пятно немного выпуклое, горячее на ощупь, имеет чёткие границы и быстро растёт. После увеличения до 5 сантиметров начинается разрешение элемента в центральной части, пятно приобретает кольцевидную форму. Возможны неприятные ощущения, реже – зуд, жжение и боль в зоне поражения. Иногда наблюдаются продромальные явления, безжелтушный гепатит и признаки поражения мозговых оболочек. Пятна сохраняются в течение 3-30 дней, а затем начинают шелушиться и «растворяются», оставляя небольшую гиперпигментацию по контуру. При подключении антибактериальной терапии на этом патологический процесс останавливается. При отсутствии лечения или недостаточной терапии наступает вторая стадия.
В диссеминированной стадии мигрирующей эритемы боррелии в большом количестве поступают в кровь из лимфоузлов. Эритема увеличивается в размерах. Происходит дополнительная сенсибилизация организма, отмечается снижение иммунитета. Появляются новые множественные уртикарные высыпания и вторичные кольцевидные элементы, возможна доброкачественная лимфоцитома кожи. Присоединяются температура и головная боль, нарастают слабость и бессонница, выявляются неврологические и кардиальные симптомы. Вторая стадия длится от 6 месяцев до 2 лет. При недостаточном иммунном ответе, некорректно рассчитанной дозе лекарственного препарата, высокой вирулентности и большом количестве боррелий заболевание переходит в третью стадию.
Хроническая (поздняя) стадия мигрирующей эритемы характеризуется развитием акродерматита и хронического Лайм-артрита. Наблюдается симметричное поражение суставов, сопровождающееся отеком, ограничением движений, локальной гиперемией и гипертермией. Мигрирующая эритема приобретает фиолетовый оттенок, истончается и атрофируется в центре, через кожу начинают просвечивать сосуды и подлежащие ткани. При этом пятно по-прежнему растёт, увеличиваясь в размерах, но локализуется уже не в месте укуса клеща, а рядом с суставами или на разгибательной поверхности конечностей. Стадия длится годами.
Диагностика мигрирующей эритемы
Быстрота и точность диагностики при мигрирующей эритеме важны для своевременного купирования процесса. Диагноз выставляется коллегиально врачом-дерматологом и врачом-инфекционистом на основании клинической картины и данных анамнеза. Для подтверждения проводят иммуноферментный анализ венозной крови, взятой через 21 день после укуса клеща (раньше антитела не различимы), на антитела к боррелиям. Применяют метод непрямой иммунофлуоресценции (РНИФ), иммуноблоттинг (сочетание электрофореза и ИФА или РИА). Реже используют иммунофлюорометрию и реакцию непрямой агглютинации.
Для исключения менингита и сочетанной инфекции проводят люмбальную пункцию с исследованием спинномозговой жидкости методом ПЦР и ИФА. Патоморфологическая картина неспецифична. Мигрирующую эритему дифференцируют с укусами пчёл и других насекомых, дерматитом, трихофитией, сифилитической розеолой, склеродермией, эритемой Дарье, мигрирующим миазом.
Лечение мигрирующей эритемы
Самолечение исключается. Лечение мигрирующей эритемы патогенетическое, проводится врачом-инфекционистом. Необходимость в местной терапии отсутствует. Во время инкубационного периода превентивно в амбулаторных условиях назначают цефалоспорины, антибиотики тетрациклинового и пенициллинового ряда. Аналогичную терапию продолжают на ранней стадии заболевания. Индивидуальную схему приёма антибактериальных препаратов рассчитывают для каждого пациента на килограмм веса. При возникновении осложнений или резистентности к проводимой терапии осуществляют инъекционное введение антибиотиков в сочетании с антигистаминными средствами. В тяжёлых случаях применяют глюкокортикоиды.
После купирования мигрирующей эритемы пациент обязан находиться на диспансерном наблюдении у врача инфекциониста в течение 1,5-3 лет (в зависимости от тяжести патологического процесса), периодически сдавая анализ крови на титр антител к боррелиям.
Профилактика и пргноз мигрирующей эритемы
Специфической профилактики боррелиоза не существует. Летом, в фазу активной жизнедеятельности клещей, нужно минимизировать риск попадания насекомых на кожу: помнить, что клещи живут в траве, использовать репелленты при выезде на природу, одеваться в светлые одежды, максимально закрывающие кожу от насекомых (длинные рукава, брюки с резинками, высокие сапоги, головные уборы), осматривать кожу по возвращении домой.
При укусе клеща не следует дожидаться развития мигрирующей эритемы. Необходимо снять насекомое с кожи, поместить в герметичный сосуд и сдать на анализ в СЭС. Нужно обратиться к инфекционисту, который может сделать инъекцию интерферона или (реже) назначить профилактический курс антибактериальной терапии. После получения результатов анализа решение о дальнейшем ведении пациента принимает специалист. Прогноз при своевременной диагностике и лечении благоприятный.
Мигрирующая эритема что это такое
ГОУ ВПО МГУПП НИУВ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Мигрирующая эритема: кожная манифестация болезни Лайма
Журнал: Клиническая дерматология и венерология. 2015;14(6): 8-14
Сорокина Е. В., Масюкова С. А. Мигрирующая эритема: кожная манифестация болезни Лайма. Клиническая дерматология и венерология. 2015;14(6):8-14.
Sorokina E V, Masiukova S A. Erythema migrans: the cutaneous manifestation of Lyme disease. Klinicheskaya Dermatologiya i Venerologiya. 2015;14(6):8-14.
https://doi.org/10.17116/klinderma20151468-14
ГОУ ВПО МГУПП НИУВ, Москва
Представлены современные данные об этиологии, эпидемиологии, патогенезе, клинических признаках, диагностике и лечении мигрирующей эритемы (МЭ). МЭ является наиболее распространенной клинической презентацией ранней локализованной формы болезни Лайма (БЛ), проявлением инфекции, вызванной Borrelia burgdorferi. Множественные МЭ характерны для ранней диссеминированной стадии. Системные симптомы могут сопровождать развитие МЭ, однако их характер не является специфичным. В большинстве случаев факт клещевой инокуляции остается не замеченным больными. Серологические анализы часто дают ложноотрицательные результаты и не являются обязательными для диагностики. Поэтому диагноз МЭ устанавливают, как правило, на основании клинических проявлений. Однако, несмотря на характерную клиническую картину МЭ, которую считают патогномоничным признаком БЛ, необходимо проводить дифференциальную диагностику с другими фигурными эритемами и дерматозами, характеризующимися эритематозными очагами фигурных очертаний. Этиотропная терапия МЭ включает назначение антибиотиков. Ранняя фаза инфекции при своевременно начатой этиотропной терапии позволяет достичь излечения этой потенциально системной инфекции, поэтому очень важно своевременно диагностировать МЭ. Цель данного обзора — привлечь внимание специалистов к проблеме БЛ не только в эндемичных регионах, указать на необходимость диагностических мероприятий, а также своевременной антимикробной и патогенетической терапии, что позволит предотвратить развитие поздних форм БЛ с системным поражением и в ряде случаев инвалидизацией.
ГОУ ВПО МГУПП НИУВ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
В структуре группы фигурных эритем одно из значимых мест занимает мигрирующая эритема Афцелиуса—Липшютца (МЭ), являющаяся патогномоничным признаком Лайм-боррелиоза, широко распространенного трансмиссивного заболевания практически на всех континентах. В Российской Федерации ежегодно количество заболевших клещевыми боррелиозами колеблется от 7 до 9 тыс. [7, 8]. В 2011 г. частота заболеваемости иксодовым клещевым боррелиозом составила 7,02 на 100 тыс. населения [4]. В последние десятилетия отмечается рост частоты тяжелых, хронических, торпидных форм болезни Лайма (БЛ) [7, 8, 24, 45].
МЭ относится к ранней кожной манифестации БЛ, проявлением воспалительно-аллергической реакции кожи на присасывание клеща, наблюдающейся у 50—80% больных, а при существовании более 4 нед может быть отнесена к хронической. Иксодовый клещевой боррелиоз (БЛ) — природно-очаговое трансмиссивное инфекционное заболевание, которое было впервые описано в Европе, в том числе и в России, еще в конце XIX века [5, 27, 48]. В начале ХХ века (1908) шведский врач-дерматолог Арвид Афзелиус [10] установил взаимосвязь между появлением на коже кольцевидной МЭ («эритема Афзелиуса», «мигрирующий дерматит») и присасыванием клеща. Современное название было дано исследователем Липшютцем в 1913 г. [37]. В 1975 г. в США, в городке Лайм, впервые были описаны случаи клещевого боррелиоза у группы детей в сочетании с кольцевидной МЭ после присасывания клеща [39, 41]. До начала 80-х годов XX века БЛ и хроническая МЭ рассматривались как два самостоятельных заболевания с неясной этиологией. В 1982 г. американский микробиолог Вилли Бургдорфер [19] впервые выделил и идентифицировал неизвестные ранее спирохетоподобные микроорганизмы из клещей Ixodes dammini (современное название — Ixodes scapularis). Позднее эти микроорганизмы были выделены из крови, биоптатов кожи, спинномозговой жидкости больных людей [13, 16, 40]. Возбудители Б.Л. относятся к порядку Spirochaetales, семейству Spirochaetaceae, роду Borrelia. Для Евразии наиболее важное эпидемиологическое значение в развитии БЛ имеют клещи Ixodes ricinus и Ixodes persulcatus, в США — I. scapularis. Боррелии попадают в организм человека со слюной клеща. На коже в месте его присасывания развивается кольцевидная МЭ. С током лимфы и крови возбудитель попадает во внутренние органы. Под воздействием факторов неспецифической защиты макроорганизма часть боррелий погибает, выделяя эндотоксин, который запускает каскад иммунопатологических реакций [34]. В настоящее время доказана патогенность 3 видов B. burgdorferi sensu lato: B. burgdorferi sensu stricto, B. garinii и B. afzelii. Патогенные для человека виды боррелий комплекса B. burgdorferi sensu lato адаптировались в процессе эволюции к выживанию в различных биологических объектах окружающей среды: в клещах и их «прокормителях» — позвоночных животных, что достигается за счет функционирования различных регуляторных генов, изменяющих уровень экспрессии ряда белков на протяжении жизненного цикла [12, 29, 48]. Боррелии имеют группы антигенов: поверхностные (OspA, OspB, OspD, OspE и OspF), жгутиковый и цитоплазматический. Поверхностные антигены характеризуются вариабельностью. Белки внешней оболочки определяют видовую принадлежность возбудителя и являются основными иммуногенами.
Инкубационный период составляет 3—30 дней (в среднем 7 дней). Способность боррелий к самостоятельным поступательным движениям в тканях находит свое отражение в особенностях местного воспаления. В центре эритемы (в месте первоначального накопления возбудителя) боррелии подвергаются активному воздействию факторов воспаления, они теряют свою подвижность и их количество уменьшается, результатом чего является формирование в центре эритемы зоны просветления. Появление новых колец гиперемии связано с новыми генерациями боррелий и обычно приводит к развитию характерной МЭ.
Патогистологическая картина в ранние сроки развития МЭ (первые 15 сут) характеризуется признаками экссудативно-продуктивного воспаления и представлена субэпидермальными и подроговыми пузырями, характерными для центральных участков эритемы. В эпидермисе отмечается гиперкератоз, гидропическая дистрофия эпителиоцитов базального слоя, редко — койлоцитоз. В сосочковом слое дермы наблюдают выраженный отек, перикапилляриты и интерстициальные полосовидные клеточные инфильтраты, состоящие из лимфоидных и небольшого количества плазматических клеток, гистиоцитов, эозинофилов, редко нейтрофилов. В капиллярах выявляется стаз, редко — эритроцитарные тромбы. В периферических участках эритемы обнаруживаются гидропическая дистрофия эпителия шиповатого слоя и перикапилляриты в сосочковом слое дермы. Там же выявляются разной степени выраженности диффузные или очаговые клеточные инфильтраты. В центральных участках эритемы в более поздние сроки (15—40 дней) выявляют наличие перикапилляритов и фиброзирование стенок сосудов, редко — гидропическую дистрофию эпителиоцитов [9, 23].
Дифференциальную диагностику МЭ необходимо проводить прежде всего с другими фигурными эритемами: кольцевидной центробежной эритемой Дарье, ревматической эритемой Лендорфа—Лейнера, фигурной персистирующей эритемой, нейтрофильной эритемой, эозинофильной кольцевидной эритемой, извилистой ползучей эритемой Гаммела. Проблема дифференциальной диагностики МЭ также обусловлена многообразием неспецифических экзантематозных высыпаний фигурных очертаний, чаще вызванных вирусными инфекциями. Дифференциальный диагноз МЭ в виде гомогенного очага следует проводить с эритемной формой рожистого воспаления, пятнистой формой токсидермии, в том числе с фиксированной эритемой, с реакцией на укусы насекомых, кольцевидной гранулемой, микробной экземой и другими дерматозами, проявляющимися очагами кольцевидной формы.
Прогноз при МЭ обычно благоприятный. МЭ регрессирует спонтанно (как правило, в течение 1—2 мес), но может длительно персистировать от 6 до 12 мес [30]. Терапия Б.Л. наиболее эффективна на ранних стадиях инфекции, благоприятный исход заболевания и выздоровление зависят от своевременности начатого этиотропного лечения. Поэтому М.Э. требует проведения этиотропной терапии. Терапия М.Э., как и других проявлений БЛ, включает назначение антибиотиков. Препаратом первой линии являются доксициклин и цефуроксим, может применяться амоксициллин и эритромицин. Амоксициллин может стать препаратом выбора при лечении детей и беременных. Длительность антибактериальной терапии составляет обычно 14—21 день. Однако исследование показало одинаковую высокую эффективность применения 10- и 20-дневного курса терапии доксициклином М.Э. Эффективность антимикробной профилактики с использованием доксициклина в дозе 200 мг однократно в первые 72 ч после присасывания клеща спорна [33]. Хороший эффект был получен в результате применения в терапии МЭ азитромицина по схеме 1000 мг в 1-й день и по 500 мг ежедневно в течение последующих 4 дней [15]. Парентеральное введение цефтриаксона в суточной дозе 2 г или пенициллина G IV по 18—24 млн МЕ ежедневно в течение 10—14 дней может применяться в случаях множественной МЭ и у пациентов с иммунодефицитом [31]. Антибактериальная терапия на I стадии инфекции значительно снижает вероятность развития неврологических, кардиальных и артралгических осложнений, способствует исчезновению эритемы в более короткий срок, а главное, предотвращает развитие поздних стадий БЛ [20, 47].
С целью профилактики БЛ применяют вакцины, содержащие антитела против поверхностного липопротеина, А спирохет — OspA (Lymerix), эффективность которых составляет 70—80% [42]. Однако накопились данные о неблагоприятном воздействии вакцинации и наличии поствакцинальных осложнений, обусловленных артритогенным потенциалом липопротеина OspA. В настоящее время исследователи [44] акцентируют внимание на потенциальных антигенах для второй генерации вакцин (OspC, DbpA, OspB, p35, p37, p66).
Несмотря на мощную антибиотикотерапию МЭ с длительным курсом и относительно большими разовыми дозами, формирование хронических форм инфекции наступает у 3,5—30% больных. При лечении хронических форм БЛ эффективность этиотропной терапии снижается и составляет 43,2—48,7% [6].
По субпопуляционному составу лимфоцитов периферической крови при острой и хронической формах БЛ различий не было выявлено [1]. При Лайм-боррелиозе гуморальный иммунитет характеризуется преимущественным синтезом IgG1 и IgG3 субклассов антител, участвующих в активации комплемента и процессе опсонизации боррелий. Продукция иммуноглобулинов подкласса IgG2 незначительна, а IgG4 — отсутствует [8].
Таким образом, на современном этапе МЭ, являясь наиболее распространенной нозологической формой в группе фигурных эритем и патогномоничным признаком ранней стадии часто встречаемого трансмиссивного заболевания — БЛ, характеризуется торпидным хроническим течением и сопровождается нарушениями в системе врожденного и адаптивного иммунитета. Развитие М.Э. при БЛ происходит на фоне недостаточности клеточных и/или гуморальных факторов неспецифической резистентности организма, что определяет необходимость своевременного проведения этиотропной терапии и направленность патогенетической терапии ранней стадии БЛ с целью предотвращения развития тяжелых торпидных форм.
Эритема
Эритема – аномальное покраснение кожи либо сыпь, которые провоцируются сильным приливом крови к капиллярным сосудам кожи. Подвержены этому заболеванию оба пола в равной степени, возможна как эритема у детей, так и у взрослых. Но более всего склонны к ней люди в возрасте 20–30 лет, которые имеют енетическую предрасположенность или проводят слишком много времени на открытом солнце.
Причины
Эритема может иметь как физиологический, так и нефизиологический характер. В первом варианте, эритема может возникнуть как результат различных психоэмоциональных состояний или кратковременных аномальных явлений. Такого рода покраснение проходит очень быстро само по себе и не является причиной определенных нарушений в организме. Если же эритема имеет нефизиологическое происхождение, то ее можно считать отдельным заболеванием, которое сопровождается долгим покраснением кожи и наличием процесса воспаления.
Эритема может иметь множество причин развития. Это вирусы, инфекции, различные заболевания кожи и соединительных тканей, а также физиотерапевтические процедуры, которые предполагают использование источников теплового или химического действия. Также причины эритемы могут включать в себя нарушение кровообращения, аллергические реакции, регулярное трение кожи, действие холода или химических веществ.
Часто покраснения участков кожи являются следствием болезни Крона, язвенного колита и беременности. Могут спровоцировать эритему и такие медикаменты, как пенициллин, средства гормональной контрацепции (таблетки), нестероидные противовоспалительные препараты, противосудорожные и сульфаниламидные препараты.
Симптомы
Эритему принято разделять на несколько видов. Каждый из них имеет свои специфичные симптомы, а также общие для эритемы симптомы – сыпь и покраснение.
Эритема делится на две группы – инфекционная и неинфекционная. Первая возникает на фоне различных инфекционных болезней, причинами которых становятся вирусы и другие микроорганизмы.
Инфекционная эритема Розенберга
Преимущественно ей подвержены старшие школьники и люди до 25 лет. Признаки достаточно острые: пациент может ощущать сильную лихорадку, сильную головную боль, страдать бессонницей и болями в суставах. Через несколько дней кожа может покрыться асимметричной пятнистой сыпью красного оттенка. Также эритема поражает слизистую оболочку рта. Сыпь проходит через 5–6 дней после ее появления и оставляет после себя пластинчатое шелушение кожи. Болезнь длится на протяжении 7–13 дней.
Инфекционная эритема Чамера
Возбудителем этого типа принято считать парвовирус. Обычно подвержены ей дети, а протекает она нередко без каких-либо симптомов. Если они все же имеются, то проявляются с первого дня. Это мелкая сыпь на лице, которая со временем сливается в одно крупное пятно. Также высыпания могут возникнуть на коже рук, ног, торса и со временем приобрести бледный оттенок. Нередко происходят рецидивы заболевания. В целом такая эритема проходит легко и длится не более 2-х недель.
Узловатая эритема
Основным ее симптомом является возникновение узловых подкожных воспалений, которые преимущественно находятся на передних частях нижних конечностей, на предплечьях и на бедрах. Их отличает круглая форма и заметняа припухлость, структуру они имеют плотную, а размеры их могут колебаться в рамках 1–10 см в диаметре. Эти воспаленные участки могут быть болезненными, особенно в случае механического воздействия (нажатие и т.д.). Среди прочих симптомов выделяется боль в суставах и чувство усталости.
Узловая эритема может быть симптомом более серьезного заболевания, такого как ревматизм или туберкулез, или носить самостоятельный характер. В последнем случае происхождение заболевания часто остается невыясненным, хотя часто причиной становится стрептококковая инфекция, мононукулеоз или прием противозачаточных и сульфаниламидных препаратов. Болезнь может протекать как две недели, так и полтора месяца. Со временем покраснения и припухлости спадают, а на пораженных участках могут остаться синяки, которые проходят сами по себе.
Многоформная или полиформная экссудативная эритема
Данная форма заболевания проявляется лихорадкой, головной болью, болями в суставах и неприятными ощущениями в мышцах. Через несколько дней кожа тела и конечностей может покрыться сильной сыпью, которая может провоцировать зуд и жжение. Многоформная эритема может сопровождаться образованием пузырей, наполненных экссудатом. После их разрыва может оставаться болезненная эрозия.
Еще более тяжелые формы болезни могут проявляться в виде симптома Стивенса-Джонсона, который характеризуется появлением пузырей на слизистых оболочках рта, глаз, горла, половых органов. Также может возникнуть синдром Лайелла, который сопровождается кожной сыпью, превращающейся в большие пузыри с серозно-геморрагическим содержанием. У половины пациентов при этом не удается выявить точную причину заболевания. В других ситуациях проявления такого вида заболевания, как эритема экссудативная многоформная провоцируют инфекционно-вирусные микроорганизмы – корь, герпес, скарлатина и т.д. либо прием определенных медикаментов.
Внезапная эритема
Как можно судить из названия, развивается данный вид эритемы достаточно быстро. Среди симптомов выделяется резкое повышение температуры тела с увеличением лимфоузлов под челюстью, головная боль, ломота в суставах и общая слабость. В течение четырех дней температура приходит в норму, а после этого кожа лица, конечностей и туловища покрывается пятнистой сыпью. Иногда пятна могут сливаться и превращаться в эритематозные поля.
Мигрирующая эритема
Может быть признаком болезни Лайма, которая преимущественно передается с укусом клеща, при этом причина часто остается невыясненной. Инкубационный период длится на протяжении 1–3 недель. На месте укуса возникает пятно кольцевидной формы. Оно быстро увеличивается и достигает 30 см в диаметре. Далее это кольцо может побледнеть и пропасть вовсе. Болезнь может продолжаться от 2 недель до пары месяцев. Эритема кольцевидная не поддается лечению и со временем проходит самостоятельно. Особую опасность такой вид представляет для беременной женщины и ее малыша.
Если говорить о второй, неинфекционной форме эритем, то сюда относят заболевания, которые появляются как реакция на определенный раздражитель, либо как проявление аллергии. Сюда относят следующие виды патологий:
Рентгентовская эритема
Она проявляется воспалением кожных покровов и характеризуется сыпью в ответ на длительное или многократное действие волн рентгеновского излучения. Данный вид эритемы проявляется на облученном участке кожи ярко выраженным красным пятном, возникающим примерно через 7 дней после облучения. Такое пятно держится 10 дней, после чего темнеет и приобретает коричневатый оттенок. Также на месте поражения может появиться шелушение.
Инфракрасная или тепловая эритема
Проявляется по причине продолжительного либо регулярного влияния тепла, которого недостаточно для полноценного ожога. Проявляется как выступление на покрове кожи сетчатой или пигментной сыпи.
Стойкая возвышающая эритема
Является признаком аллергического васкулита. У болезни есть две формы: симптоматическая, проявляющаяся как побочное действие, то есть как аллергия на прием определенных медикаментов, либо на фоне полиартрита, и идиоматическая, которая связана с наследственной этиологией, и проявляется узелковой сыпью фиолетового тона.
Диагностика
Диагностику эритемы проводит врач дерматолог, дерматовенеролог или аллерголог. Диагностика эритемы включает в себя сбор анамнеза пациента, внешний осмотр, взятие соскоба с сыпи, общие анализы мочи и крови, мазок на стрептококковую инфекцию. Если эритема имеет ревматологический характер, требуется консультация врача-ревматолога, проведение рентгенографии, КТ, МРТ.
Лечение
Курс лечения при эритеме зависит от степени поражения кожи и индивидуальных особенностей кожи пациента. Прежде всего, необходима санация очагов инфекций, отказ от физического воздействия, которое может поразить кожу (массаж, солнечные ванны и т.д.), устранение контактов покрова кожи и химических раздражителей.
При заболевании эритема лечение должно включать в себя примем антибиотиков, кортикостероидных препаратов, йодистых щелочей, агниопротекторов, которые улучшают реологические свойства и микроциркуляцию крови, а также дезагрегантов, гемокинаторов, адаптогенов и специальных препаратов, которые укрепляют стенки сосудов. При местной терапии используются окклюзионные повязки с кортикостероидной и бутадиеновой мазью и аппликациями димексида.
Больному эритемой нужно соблюдать постельный режим, особенно тогда, когда эритематозные очаги сосредоточены на ногах. Также очень полезна гимнастика, которая помогает улучшить кровообращение. Специалисты советуют придерживаться здорового рациона, в который не входит жареная, соленая и копченая пища, консерванты, алкоголь, крепкий кофе и чай, шоколад. Также лучше исключить факторы, которые могут стать причиной рецидива: длительная ходьба или стояние, курение, воздействие низких температур, подъемы тяжестей.