микролитиаз почек что это такое у ребенка
Статьи
Мочекаменная болезнь (МКБ) – заболевание, которое развивается вследствие нарушения обмена веществ и проявляется образованием камней в органах мочевыводящей системы, чаще всего – в почках и мочевом пузыре.
Мочекаменная болезнь может начаться в любом возрасте, но чаще возникает в 25-50 лет. У мужчин данное заболевание выявляется в три раза чаще, чем у женщин. У женщин чаще развивают тяжелые формы мочекаменной болезни с образованием коралловидных камней, которые могут занять всю полость почки.
Заболевание может протекать по-разному. У одних остается единичным эпизодом, у других принимает рецидивирующий характер и состоит из ряда обострений, у третьих отмечается склонность к затяжному хроническому течению мочекаменной болезни.
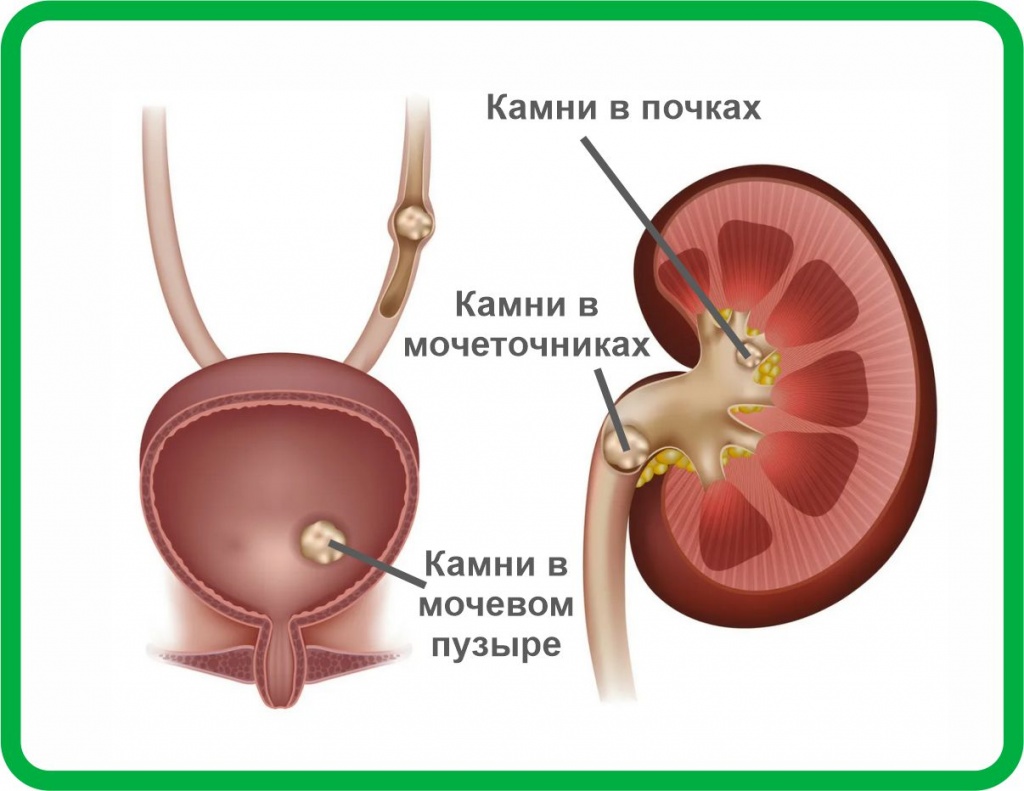
Камни (конкременты) могут образовываться как только в правой, так и только в левой почке. У 15-30% пациентов наблюдаются камни в двух почках.
ПРИЧИНЫ МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
Причины и механизм развития мочекаменной болезни до сих пор еще не изучены до конца. На сегодняшний день существует несколько теорий, объясняющих отдельные этапы формирования камней. Выявлены внешние и внутренние факторы, увеличивающие риск развития мочекаменной болезни:
Наиболее часто мочекаменную болезнь сопровождают воспалительные заболевания почек (пиелонефрит, гломерулонефрит), гиперпаратиреоз, подагра, желчнокаменная болезнь, колит, цистит, простатит, панкреатит.
СИМПТОМЫ МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
Мочекаменная болезнь проявляется у мужчин и женщин одинаково. Выраженность симптомов зависит от размера камней и от места их нахождения.
Если образуются мелкие камни, то заболевание может протекать бессимптомно. После тяжелой физической нагрузки может появиться дискомфорт в поясничной области. На этой стадии чаще всего камни (конкременты) диагностируют случайно при проведении обследований.
Основные симптомы мочекаменной болезни:
В зависимости от места нахождения камней боли бывают в области поясницы, в нижних отделах живота и могут отдавать в половые органы. Боль может быть постоянной или приступообразной, ноющего или острого характера.
Если камень вызывает закупорку (обтурацию) мочеточника, то происходит нарушение оттока мочи и боль значительно усиливается. Почечная колика проявляется выраженными болями, не проходящими при перемене положения тела. Возникают частые позывы к мочеиспусканию. Такие боли могут длиться от нескольких минут до нескольких дней.
— Гематурия (наличие крови в моче)
При движении по мочевыводящим путям камень повреждает слизистые оболочки, в следствие чего кровь попадает в мочу.
— Мелкие камни (песок) в моче
ТИПЫ КАМНЕЙ, КОТОРЫЕ ОБРАЗУЮТСЯ ПРИ МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
У половины пациентов образуются камни одного вида. При этом в 70-80% случаев образуются камни, состоящие из неорганических соединений кальция (карбонаты, фосфаты, оксалаты).
ДИАГНОСТИКА МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
При обнаружении у себя признаков мочекаменной болезни необходимо обратиться к врачу-урологу или нефрологу, который назначит необходимое обследование.
— Биохимическое исследование крови
— Общий анализ крови
— Ультразвуковое исследование почек, мочевого пузыря
На основании анализов и обследований врач поставит диагноз и назначит лечение.
ЛЕЧЕНИЕ МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
Лечение мочекаменной болезни направлено на удаление камней и коррекцию обменных процессов для предупреждения повторного их образования. Способы удаления камней зависят от того, каких размеров камень и где его место нахождение.
Мелкие камни (конкременты) и песок могут самостоятельно выходить по мочевыводящим путям.
— Спазмолитики и обезболивающие препараты для уменьшения болей и облегчения состояния больного
— Лекарственные препараты, способствующие растворению камней
— Дробление камней с последующим их удалением:
Диадинамическая амплипульс-терапия для снятия болевого синдрома;
Индуктотермия в качестве спазмолитической терапии и снятия болей;
Магнитотерапия – для снятия болевого синдрома.
Выпивать в течение дня около двух литров жидкости;
При оксалатных камнях ограничить: шоколад, какао, свекла, салат, шпинат, продукты богатые щавелевой кислотой;
При фосфатных камнях ограничить: соль, газированные напитки, алкоголь, смородина, клюква, молочные продукты.
ПРОФИЛАКТИКА МОЧЕКАМЕННОЙ БОЛЕЗНИ (МКБ)
Основным направлением в профилактике мочекаменной болезни является нормализация обмена веществ. Если не нормализовать обменные процессы, то рецидив заболевания неизбежен.
Рекомендуются следующие профилактические мероприятия:
Нефрит у детей
Содержание статьи
Общие сведения
Нефрит – это группа заболеваний почек воспалительной природы. У детей бывает двух основных форм: наследственный и приобретенный.
Воспалительный процесс обычно возникает в обеих почках ребенка, распространяется на чашечно-лоханочную систему, почечные клубочки и канальца. Такой недуг может появляться даже у новорожденных, в медицине сейчас нет единого мнения о том, каков механизм зарождения и развития недуга. Острый тубулоинтерстициальный нефрит обычно провоцируется у детей наследственной предрасположенностью, сопровождается инфекцией и аллергией. Источник:
Н.И. Хлебовец
Тубулоинтерстициальный нефрит у детей
// Журнал Гродненского государственного университета, 2014, №1, с.94-97
Основные причины недуга в детском возрасте:
Симптоматика заболевания
Симптомы обычно одинаковы, вне зависимости от причины поражения почек, а также сходны для детей любого возраста – от новорожденных до подростков:
Если болезнь протекает длительно, то происходит гибель большого числа почечных клубочков. В результате этого формируется почечная недостаточность.
Для хронической формы недуга характерны:
Классификация нефритов
Воспалительный процесс в чашечно-лоханочной системе. Имеет бактериальную природу, провоцируется кишечной палочкой, стафилококком и рядом других возбудителей.
Негативному воздействию подвергаются почечные клубочки. Может быть трех форм: острым, подострым и хроническим. Характеризуется отечностью, кровью в моче, повышенным АД. Источник:
Lechon FC, Espi MT, Abal RP, Peiro JLE
Acute glomerulonephritis associated with pneumonia: review of three cases.
Ped. Nephrol. 2010; 25: 161-164
Поражение почечных тканей и канальцев. Причинами служат вирусы, бесконтрольный прием мочегонных лекарств и антибиотиков.
Поражение интерстициальной ткани почек и канальцев, асептическое воспаление тканей. В процесс вовлекается лимфоток, кровеносные сосуды.
Причиной служит красная волчанка, провоцирующая воспаление не только в почках. Источник:
Г.А. Маковецкая, Л.И. Мазур, В.Н. Баринов, Е.А. Баранникова, Е.М. Ромаданова, П.В. Моринец
Волчаночный нефрит у детей: манифестация, диагностика, лечение
// Российский вестник перинатологии и педиатрии, 2017, №62(4), с.185-186
Стрептококковая инфекция у новорожденного, поражение ткани почек.
Провоцируется ионизирующим излучением, в результате чего нарушается функция почечных канальцев. При хронической форме развивается почечная недостаточность либо артериальная гипертензия.
В начале развития симптоматика почти полностью отсутствует. По мере течения болезни может понижаться слух и зрение, проявляться необычная утомляемость, нередко бледнеют кожные покровы.
Диагностика недуга
Определение вида и степени тяжести нефрита заключается в сборе анамнеза, в том числе семейного, а также проведении следующих исследований:
Методы лечения заболевания
Важно! Лечение должен проводить только врач, строго контролирующий ход терапии. Запрещено самостоятельно пытаться вылечить ребенка, применять народные средства и ориентироваться на опыт других родителей.
После установления диагноза врач назначает ребенку специальную диету. Ребенок обязательно должен соблюдать постельный режим, не подвергаться нагрузкам и стрессам.
Проводится медикаментозная терапия с применением витаминных комплексов, антибиотиков. Она может корректироваться при отсутствии ожидаемого эффекта. Длительность медикаментозного лечения обычно большая – до полутора месяцев.
Иногда (при наличии токсинов в плазме крови) проводят плазмоферез и гемосорбцию (очистку крови).
Любая терапия подразумевает участие специалиста, регулярные анализы для контроля хода лечения. Когда окончен основной курс, нередко детей направляют в санатории, рекомендуют физиотерапию.
Нужна ли операция?
В ряде случаев причина нефрита может быть устранена только хирургически. Это нужно при локальных опухолях, перекрутах мочеточников, неправильном строении органов мочевыводящей системы, мочекаменной болезни. Редко проводится радикальная операция по удалению почки – в случаях, когда воспаление провоцирует другие тяжелые болезни.
Методы профилактики детского нефрита
Родителям следует знать, что недопустимо самостоятельное назначение профилактических препаратов. Даже после обследования делать это должен только врач.
В рамках профилактики важно следить за образом жизни ребенка, своевременно выявлять тревожную симптоматику, проводить диспансеризацию по данному профилю. Детям, находящимся в группе риска, рекомендуется лечебная физкультура, закаливания, умеренная физическая нагрузка, соблюдение определенной диеты (получите консультацию врача для ее составления).
Преимущества «СМ-Клиника»
В нашем медицинском центре работают одни из лучших специалистов Северной столицы: детские нефрологи, урологи, педиатры.
«СМ-Клиника» имеет современное оснащение, благодаря чему болезни диагностируются быстро и точно. Это дает возможность возвращать детей к нормальной жизни в короткие сроки. У нас нет очередей, подход к каждому ребенку всегда индивидуальный и деликатный. Если требуется стационарное наблюдение, предоставляются комфортабельные палаты.
Чем опасны заболевания почек у детей?
Любое недомогание малыша, даже самое, на первый взгляд, незначительное вселяет в родителей первобытный ужас и панику, заставляя мучиться вопросом: чем можно помочь? Что уж говорить о сложных и достаточно тяжелых заболеваниях.
К великому сожалению, количество детей с различной патологией почек за последние несколько лет значительно увеличилось. Дают о себе знать и неблагополучная экологическая ситуация и осложнения инфекционных болезней. Врачи говорят о том, что практически каждый шестой ребенок, страдает какой-либо нефроурологической патологией. И такие данные не могут не пугать, ведь почки – это один из тех органов, которые обуславливают «чистоту» организма, отвечая за выведение из него токсических веществ и продуктов распада, являясь как бы природным фильтром. Что должны знать родители, чтобы уберечь почки ребенка, и что рекомендуют специалисты? Слово детскому нефрологу ОКДЦ Алексею Кожину
Наблюдаться с рождения
Дело в том, что к моменту рождения их развитие еще не завершено. Фильтрующая поверхность почек новорожденного в 5 раз меньше, чем у взрослого, однако уже к полугоду у большинства детей она достигает значений, близких к таковым у взрослых. По мере взросления процессы выделения становятся все совершеннее. Однако адаптационные способности детского организма хуже, чем взрослого, особенно в так называемые критические периоды созревания. Их три: от новорожденности до 2-3 лет, от 4-5 до 7-8 лет и подростковый, в котором происходит резкое изменение обмена веществ под влиянием гормонов.
Риск развития заболеваний почек высок у тех детей, чьи родители страдают пиелонефритом, обменными заболеваниями (мочекаменная болезнь,артрозы, ферментопатии), эндокринными, расстройствами (ожирение, заболевания щитовидной железы). Около 50% детей, прошедших реанимацию новорожденных, к сожалению, имеют патологии почек.
У младенцев обменную нефропатию мама может заподозрить сама — по слишком ярким пятнам на пеленках — мочекислый диатез проявляется необычно интенсивным окрашиванием мочи. Сориентироваться в дальнейшем обследовании и лечении поможет анализ мочи.
Насторожить в плане врожденной патологии почек может также отсутствие мочеиспускания у новорожденного более 24-48 часов после рождения, отеки, повышение артериального давления. При врожденной аномалии почечных сосудов требуется своевременное хирургическое вмешательство.
Боли в животе у детей младшего возраста даже без изменений в моче часто могут быть связаны с аномалиями органов мочевой системы. Дизурия — боль или резь при мочеиспускании, учащение или урежение мочеиспусканий, недержание или неудержание мочи указывают на возможность инфекции мочевых путей. Врожденные изменения в мочевыделительной системе, сопровождающиеся обратным забросом мочи из мочевого пузыря, часто предрасполагают к инфекции мочевых путей, в том числе пиелонефриту.
Во всем виновата инфекция?
Если не провести все необходимые лабораторные исследования, не пройти консультацию детского гинеколога, не выполнить УЗИ почек, с полным мочевым пузырем и замером толщины стенки мочевого пузыря, установить причины, которые привели к данному заболеванию, будет сложно.
Второй причиной вульвовагинита может стать инфицирование от взрослых посредством постельного белья, на котором находятся выделения взрослой женщины или мужчины, пластмассовая мебель в аквапарках и бассейнах, на которых посидел больной взрослый; а так же при посещении туалетов в школах и детских садах через унитаз.
Диагноз поставлен – как лечить?
Практически все часто встречающиеся заболевания почек лечатся комбинированно: антибактериальная терапия в инъекциях или таблетках сочетается с использованием гинекологических свечей и промыванием вагины.
Для лечения цистита также необходима комбинированная терапия: антибактериальные препараты в сочетании с внутрипузырными промываниями антисептиками мочевого пузыря через уретральный катетер, а также физиотерапия на область мочевого пузыря. При неправильной тактике диагностики и лечения инфекции мочевых путей, дети годами получают по несколько курсов антибактериальной терапии в год с кратковременным эффектом.
Поэтому при выборе индивидуальной схемы лечения так важно посоветоваться не только с детским нефрологом, и с детским гинекологом, но и с урологом для проведения цистоскопии – это инструментальное обследование мочевого пузыря.
Сколько пьет ваш ребенок?
О чем нам расскажет УЗИ?
Родители часто приходят на прием к нефрологу за разъяснением данных УЗИ почек. Этот метод очень нужен каждому врачу : он описывает, как выглядят почки, дает представление об анатомии органа. Однако на основании УЗИ далеко не всегда удается сразу поставить окончательный диагноз. Этот метод требует уточнения другими более точными рентгеноурологическими исследованиями. При этом очень важно, на каком аппарате выполнено УЗИ, и насколько был опытен специалист, выдавший заключение.
Почему же пиелонефрит возвращался вновь и вновь? Хронический пиелонефрит часто называют вторичным пиелонефритом, так как в основе этого заболевания лежит сочетание инфекции мочевых путей и нарушение уродинамики, или оттока мочи из почек или мочевого пузыря. Если вам назначили антибактериальную терапию без выяснения причин пиелонефрита, то настоящей ремиссии болезни вы не получите. Пиелонефрит будет возвращаться. И в этой ситуации вам нужен грамотный нефролог, а, возможно, и уролог, который проведет все необходимые обследования и установит истинную причину нарушений.
Всегда надо помнить о главном
Такие заболевания почек лечились длительно, в нефрологических клиниках, с применением гормональной терапии. Поэтому не забывайте о том, что лучше дать ребёнку овощи и фрукты, соответствующие сезону и выращенные в собственном огороде, чем недоброкачественный продукт неизвестного происхождения.
На фоне герпес-вирусной инфекции возникают нефриты и циститы, которые невозможно вылечить без полной ликвидации основной вирусной инфекции. Дети с таким диагнозом нуждаются в консультации иммунолога и нефролога с проведением ИФА-диагностики для определения активности вирусной инфекции.
Лечение заболеваний почек невозможно без современной диагностической базы. Это хорошо знают специалисты Областного консультативно-диагностического центра, где сосредоточена новейшая аппаратура экспертного класса и внедрены европейские стандарты обследования.
Недаром, в последнее врем, в ОКДЦ вырос и поток маленьких пациентов. В этом ведущем лечебном учреждении ЮФО теперь принимают не только педиатры, но и детские врачи практически всех узких специальностей.
МОЧЕКАМЕННАЯ БОЛЕЗНЬ У ДЕТЕЙ
Мочекаменная болезнь (МКБ) — уролитиаз, нефролитиаз, почечнокаменная болезнь — хроническое заболевание, характеризующееся образованием в мочевой системе камней из солевых и органических соединений мочи, возникающее на фоне обменных нарушений в организме
Мочекаменная болезнь (МКБ) — уролитиаз, нефролитиаз, почечнокаменная болезнь — хроническое заболевание, характеризующееся образованием в мочевой системе камней из солевых и органических соединений мочи, возникающее на фоне обменных нарушений в организме и/или мочевой системе.
Данные о распространенности МКБ варьируют в различных странах и регионах.
В целом ежегодная заболеваемость МКБ в мире составляет около 3% среди взрослого населения, а в регионах с сухим жарким климатом она в 2–3 раза выше. Известно, что в США распространенность МКБ в среднем по стране составляет около 13%, хотя имеются «каменные пояса», где выявляемость МКБ гораздо выше; в европейских странах эта цифра варьирует от 5 до 9%, в азиатских — от 1 до 5%, а в некоторых — до 20%. В СНГ наибольшая распространенность МКБ отмечается у жителей Центральной Азии, Северного Кавказа, Закавказья, Поволжья, Белоруссии, Казахстана, Алтая, Дальнего Востока. Заболеваемость МКБ в России в последние годы составляет около 500–550 случаев на 100 тыс. населения [2, 3, 4, 7, 8].
В целом и у детей, и у взрослых МКБ несколько чаще выявляется среди лиц мужского пола. Распространенность заболевания среди детского населения намного ниже, чем у взрослых, и по России составляет около 19–20 случаев на 100 тыс. населения, тогда как у подростков — 80–82 случая, а у взрослых 450–460 случаев на 100 тыс. населения. Во многом это объясняется тем, что обменные нарушения в виде дисметаболических нефропатий начинают развиваться в детском возрасте, но преобразуются в МКБ через несколько лет, как правило, когда ребенок становится взрослым. Кроме того, выраженные нарушения в характере питания, часто приводящие к МКБ у людей с предрасположенностью к этому заболеванию, намного реже встречаются у детей, чем у взрослых, из-за более строгого соблюдения диеты [2, 3, 4, 7].
Образование камней в органах мочевой системы — сложный процесс, который патогенетически является следующим этапом развития хронической кристаллурии. Поэтому все механизмы возникновения кристаллурии действуют и в отношении камнеобразования [3].
В структуру всех камней мочевых путей входят два основных компонента: кристаллы (кристаллоид) и матрикс. Главным белком матрикса является кислый низкомолекулярный протеин, обозначаемый как вещество матрикса А. Соотношение между кристаллоидом и матриксом широко варьирует. При этом могут отмечаться как высокая организованность структуры камня, так и беспорядочное расположение кристаллоида и матрикса. Иногда выявляется концентрическая слоистость в архитектонике камня, представляющая кольца роста, где матрикс организован в плотные параллельные волокна. Структура камня мало зависит от состава кристаллоида, более того, в пределах одного камня состав кристаллоида может варьировать в радиальном направлении. Например, камень с оксалатом кальция в центре может быть окружен оболочкой из фосфатов магния и аммония, что свидетельствует о наслоении мочевой инфекции на основной процесс камнеобразования [8].
Первичное образование камней происходит, по-видимому, там же, где и кристаллов: предположительно в собирательных трубочках и лоханке. Развитие камней в почках является результатом двух процессов: образования зародыша (ядра) и накопления вокруг него вновь образовавшихся кристаллов. Зародышеобразование, или нуклеация, происходит в результате преципитации кристаллов из перенасыщенного раствора, формирующих центр будущего камня. Дальнейший рост ядра камня происходит за счет роста собственно кристаллов ядра, агрегации на нем новых кристаллов, а также эпитаксиального, т. е. индуцированного другими солями, роста (рис.).
 |
| Рисунок. Образование почечного камня (по Д. Фрейтаг, К. Хруска, 1987) [8] |
Все факторы, влияющие на растворимость ионов в моче (степень насыщения, ионная сила, способность к комплексообразованию, рН и скорость тока мочи), играют важную роль в процессе нуклеации и роста камня. Однако значимость каждого фактора различна и зависит от химического состава камней. Роль перенасыщения раствора в процессе зародышеобразования кристаллов особенно велика, когда речь идет об образовании камней из фосфатов, цистина, магния, аммония, мочевой кислоты, ксантина и брушита (моногидрофосфата кальция), тогда как при оксалатно-кальциевом литиазе часто выявляется нормальная экскреция этих веществ и большую роль играет высокая ионная сила оксалатов, благодаря чему даже при кратковременном повышении их концентрации в растворе происходят агрегация и формирование кристаллов [3, 4, 8].
В последние годы показана роль специфических нанобактерий в процессах нуклеации. Нанобактерии представляют собой атипичные грамотрицательные бактерии, продуцирующие карбонат кальция (апатит) на стенках клеток. По некоторым данным, нанобактерии выявляются в 97% всех камней [5].
Наиболее часто в детском возрасте выявляются кальциевые камни в виде оксалатов и фосфатов кальция, реже встречаются уратные камни и струвит, чрезвычайно редко — цистиновые, ксантиновые и другие органические камни.
Причины и условия возникновения камней разнообразны и совпадают с таковыми для дисметаболических нефропатий, которые можно рассматривать как предшествующую нефролитиазу стадию в едином патогенезе [3]. Помимо этого, камнеобразование провоцируют все состояния, приводящие к хронической обструкции мочевых путей, обусловленные в детском возрасте главным образом аномалиями развития и положения почек и мочевыводящих путей: наследственные и приобретенные тубулопатии, эндокринопатии и др.
Почечный канальцевый синдром:
Мочекислые камни и сочетанные состояния:
Нефролитиаз и болезни кишечника:
С МКБ часто сочетается хронический пиелонефрит, однако в большинстве случаев нельзя считать его первопричиной развития МКБ, так как сам хронический пиелонефрит всегда формируется на фоне обструкции и/или дисметаболической нефропатии. Тем не менее хроническая мочевая инфекция играет большую роль в развитии камней и, по данным различных авторов, является одной из причин развития МКБ в 50–70% случаев [2, 7].
Клиническая картина при МКБ характеризуется почечной коликой и отхождением конкрементов с мочой. Типичная почечная колика у детей встречается реже, чем у взрослых, тогда как отхождение мелких конкрементов выявляется чаще.
Почечная колика представляет собой спастические боли в области поясницы с частыми позывами на мочеиспускание, нарушениями отхождения мочи (иногда по капле), часто сопровождаемыми лихорадкой, диспепсией (тошнота, рвота, запоры), напряжением мышц передней брюшной стенки. Причиной этих симптомов является «движение» камня, которое могут спровоцировать физические нагрузки, вибрация, прием большого количества жидкости и др. Влияние этих факторов, особенно длительное, приводит к сдвигу камня из своего «ложа», что вызывает раздражение и/или повреждение окружающей почечной ткани, лоханки, мочеточников. На подобное раздражение мочевые пути отвечают рефлекторным спазмом гладкомышечных элементов вокруг камня, что только усугубляет состояние больного. Явления спазма наиболее выражены при расположении камня в лоханке или продвижении его по мочеточнику. Диаметр мочеточника достигает 1 см, и конкременты со значительно меньшим диаметром могут продвигаться по нему, отходя затем с мочой. Однако зачастую при отхождении камня вследствие раздражения им слизистой мочеточника развивается его спазм, что может приводить к полной обструкции. Иногда почечная колика обусловлена отхождением большого количества мелких кристаллов (песка), тогда как конкременты не выявляются.
Болевой синдром при почечной колике характеризуется резкой и острой болью на стороне поражения, которую не облегчает перемена положения тела. Возможна иррадиация боли в пах, внутреннюю поверхность бедра, в область половых органов, солнечное сплетение. Часто у детей младшего возраста типичная картина почечной колики отсутствует, выявляются общее беспокойство, плач, симптомы общей интоксикации, лихорадка, дизурические явления, тошнота и рвота. В этом возрасте МКБ наиболее часто осложняется инфекцией органов мочевой системы (ОМС), симптомы которой могут являться первыми проявлениями МКБ.
Отхождение мелких камней выявляется чаще всего случайно, через некоторое время после почечной колики (иногда спустя несколько месяцев) или вообще без какой-либо предшествующей клиники.
Мочевой синдром при МКБ проявляется гематурией (около 50% случаев), варьирующей от микро- до макрогематурии, которая сопутствует почечной колике и/или наблюдается после нее. При полной обструкции мочевых путей камнем гематурия может не выявляться и ее отсутствие при почечной колике является косвенным признаком обструкции. Тотальная макрогематурия наблюдается при повреждении камнем слизистой лоханки или мочеточников [3, 5, 7].
Приблизительно в 60–70% случаев у больных МКБ наблюдается лейкоцитурия вплоть до пиурии, обусловленная присоединением инфекции ОМС. Хотя лейкоцитурия не является патогномоничным признаком нефролитиаза, наличие персистирующей выраженной лейкоцитурии, резистентной к антибактериальной терапии, требует исключения МКБ даже при отсутствии каких-либо других признаков заболевания.
При «молчащих» камнях (отсутствие болевого синдрома и отхождения камня) клиническая картина будет определяться признаками дисметаболической нефропатии.
В этих случаях камень выявляется случайно при проведении УЗИ и рентгенологического исследования. У таких детей часто оказывается положительным классический симптом Пастернацкого — болезненность при поколачивании в области пораженной почки с последующим выявлением или усилением гематурии в анализе мочи.
Наиболее частыми осложнениями МКБ являются калькулезный пиелонефрит, гидронефроз, пионефроз, уросепсис, острая и хроническая почечная недостаточность.
Диагностика МКБ не представляет сложности при почечной колике или отхождении конкремента. Комплекс применяемых лабораторно-инструментальных исследований такой же, как при дисметаболических нефропатиях. Кроме того, проводится идентификация химического состава камня (при его отхождении) с помощью спектрального анализа и оптической кристаллографии.
Среди рентгенологических методов применяются обзорный снимок мочевой системы, экскреторная урография и очень редко ретроградная пиелография. Особенность рентгенологических исследований при МКБ заключается в ошибочной идентификации в качестве конкремента каловых камней, обызвествленных лимфоузлов и флеболитов, а также в рентгенонегативности уратов и белковых камней.
Важно выявить метаболическую и хирургическую активность уролитиаза, которая во многом будет определять дальнейшую тактику лечения больного. Метаболически активный уролитиаз характеризуется:
Дифференциальный диагноз МКБ проводится с гломерулонефритом, пиелонефритом, циститом, геморрагическим васкулитом, острым аппендицитом, травмой почек, туберкулезом мочевой системы, аномалиями ОМС.
Лечение мочекаменной болезни
Основы консервативной терапии МКБ такие же, как при дисметаболической нефропатии [3]. Важно устранить, по возможности, этиологический фактор и явления обструкции тока мочи.
Консервативная терапия МКБ включает использование препаратов, способствующих растворению камней (нисходящий литолизис), купированию спазма и воспаления. Для достижения успеха такая терапия должна проводиться планомерно и длительно. При этом используются комбинированные фитопрепараты (цистон, цистенал, канефрон, фитолизин и др.), которые могут применяться при любом типе уролитиаза, травяные сборы, смеси, спазмолитическая терапия [1, 3, 4, 6, 9, 10, 11].
Цистон — комплексный таблетированный препарат, состоящий из экстрактов лекарственных растений, обладает диуретическим, спазмолитическим, литолитическим, противомикробным действием, оказывает противовоспалительный эффект.
Назначается при различных вариантах дисметаболических нефропатий, бессимптомной гиперурикурии, МКБ, тубулоинтерстициальном нефрите, хроническом пиелонефрите по 1–2 таблетки 2–3 раза в день соответственно возрасту на фоне диетотерапии и высокожидкостного питьевого режима в течение не менее 6 нед и до 3 мес. Курсы терапии при необходимости повторяют 2–3 раза в год. Терапия цистоном также рекомендуется пациентам с МКБ после сеансов дистанционной ударноволновой литотрипсии, начиная с пятых суток, с переходом через месяц после оперативного вмешательства на профилактическую дозу препарата. В связи с тем, что в состав препарата входит марена, цистон следует с осторожностью назначать при гломерулонефрите, выраженной почечной недостаточности и язвенной болезни желудка. Противопоказанием к назначению цистона является повышенная чувствительность к компонентам препарата.
Цистенал применяется как для профилактики камнеобразования, так и для купирования болевого синдрома при почечной колике. Препарат содержит: экстракт корня марены красильной, магния салицилат, эфирные масла, этиловый спирт, оливковое масло. Цистенал оказывает спазмолитическое и мягкое мочегонное действие. При почечной колике препарат применяется 3–4 раза в день по 10–20 капель за 30–40 мин до еды; с целью профилактики камнеобразования — по 2–4 капли 2–3 раза в день в течение месяца каждый квартал. При язвенной болезни желудка и двенадцатиперстной кишки цистенал противопоказан.
Канефрон Н — препарат растительного происхождения, обладающий спазмолитическим, противовоспалительным, мочегонным и бактерицидным действием. Применяется в основном для профилактики камнеобразования, а также для облегчения выведения агрегатов кристаллов и мелких фрагментов конкрементов после дробления. Назначается на 6–10 нед по 1 драже или 10–25 капель 3 раза в день.
Фитолизин — комплексный растительный препарат, состоящий из экстрактов стальника, корней пырея, листа березы, семян фенхеля, петрушки, кожуры лука, грыжника, хвоща, птичьего горца с эфирными маслами мяты, шалфея и сосны. Обладает спазмолитическим, мочегонным и противовоспалительным действием. Выпускается в форме пасты. Применяется курсами по 3–4 нед в квартал в зависимости от возраста по 0,2–1,0 чайной ложки пасты, разведенной в 100–200 мл воды, 3 раза в день.
При мочекислом уролитиазе, помимо этого, применяются следующие препараты.
При кальциевом уролитиазе показаны:
При оксалатном уролитиазе назначаются следующие средства:
В случае оксалатно-уратного уролитиаза используют:
Наконец, при смешанном уролитиазе могут использоваться следующие препараты.
В качестве фитотерапии при кристаллурии и МКБ с определенной эффективностью могут использоваться и отдельные сборы трав [9]. Сборы из 2–3 трав готовят в виде отваров или настоев. Принимают перед едой по 10–15 мл 3 раза в день в течение нескольких месяцев. Каждые 10–14 дней состав сбора меняют. При фосфатных и карбонатных камнях назначают марену красильную, бруснику, петрушку, зверобой, руту, толокнянку, лопух, аир. При уратных камнях используется лист березы, укроп, земляника, брусника, петрушка, хвощ полевой. Растворению оксалатных камней способствуют спорыш, укроп, земляника, хвощ полевой, золотая розга, мята перечная, пырей, кукурузные рыльца. При оксалатно-уратных камнях возможно применение следующего настоя: 1 чайную ложку семян льна заливают стаканом воды комнатной температуры, настаивают 3 ч и принимают по 50–100–200 мл утром и вечером в течение 2–3 нед.
При смешанных камнях часто назначается сбор по Йорданову: крапива двудомная (листья) — 20, аир (корневище) — 15, мята перечная (листья) — 10, хвощ полевой (трава) — 15, бузина черная (цветки) — 10, можжевельник обыкновенный (плоды) — 15, шиповник (плоды) — 15. Отвар принимают по 30–50 мл в теплом виде 2–3 раза в день. Также используется сбор по С. Я. Соколову и И. П. Замотаеву: марена красильная (корень) — 20, стальник полевой (трава) — 15, береза повислая (листья) — 10, почечный чай (трава) — 15, хвощ полевой (трава) — 10, ромашка аптечная (цветки) — 15, укроп огородный (семена) — 15. Применяется в виде настоя по 30–50 мл 3–4 раза в день. Литолитическим действием также обладают петрушка, укроп, земляника, брусника, барбарис, арбуз, дыня, груша.
Помимо этого, для облегчения отхождения камней и при почечной колике с целью устранения болевого синдрома применяется спазмолитическая терапия (по М. В. Эрману, 1997; с изм.) [10].
Спазмолитическая терапия почечной колики и изгнание конкрементов:
Сочетание спазмолитических препаратов (по О. Л. Тиктинскому, 1980) [6]:
Спазмолитическая терапия для устранения болевого синдрома:
Спазмолитическая терапия для длительного лечения (снятие спазма гладкой мускулатуры мочеточника при наличии камня в просвете — 7–14 дней):
При развитии на фоне дисметаболической нефропатии и МКБ хронического пиелонефрита необходимо включение в комплексную терапию наряду с антибиотиками иммунокоррегирующих препаратов, повышающих эффективность антибиотикотерапии, особенно учитывая часто наблюдающуюся у таких больных поливалентную антибиотикорезистентность. С этой целью могут использоваться различные препараты (уро-ваксом, иммунал, имунофан, левамизол, ликопид и др.).
В последнее время наиболее часто с этой целью используется уро-ваксом — препарат, специально разработанный для иммунотерапии рецидивирующих инфекций мочевого тракта. Уро-ваксом содержит лиофилизированный бактериальный лизат 18 штаммов кишечной палочки (наиболее часто встречающегося возбудителя инфекции мочевой системы) и применяется в комбинированном лечении и профилактике рецидивов хронической инфекции мочевой системы. Лечебный эффект препарата обусловлен стимуляцией Т-клеточного звена иммунитета, повышением продукции эндогенного интерферона и созданием высокого уровня IgA в моче. Препарат может использоваться у детей от 6 мес жизни и старше. При обострениях уро-ваксом назначается по 1 капсуле утром натощак сроком на 10 и более дней (до исчезновения симптомов) в комбинации с антибактериальной терапией. При затяжном течении рецидива применение препарата продлевается до 3 мес.
При неэффективности консервативной терапии используются хирургические методы лечения. Условием хирургического лечения является отсутствие метаболической активности уролитиаза. Показаниями к хирургическому лечению при МКБ являются (по А. Я. Пытелю):
Хирургическое лечение МКБ проводится с применением инструментальных и оперативных методов. В настоящее время наиболее часто используются эндоурологические методы и ударно-волновая литотрипсия. Традиционные оперативные методы (пиелолитотомия и др.) задействуются редко, по определенным показаниям: гидронефротическая трансформация, коралловидные камни, развитие атаки острого пиелонефрита.
Диспансерное наблюдение детей с уролитиазом (по М. В. Эрману, 1997; с изм.) [10] осуществляется с соблюдением ряда правил.
Частота осмотров специалистов должна быть следующей:
Особое внимание обращают на общее состояние, диурез, осадок мочи и отхождение конкрементов, наличие почечной колики, мочевой синдром (лейкоцитурия, эритроцитурия).
Дополнительные методы обследования:
Основные пути оздоровления:
Критерии эффективности диспансеризации:
Литература
А. В. Малкоч, кандидат медицинских наук
С. В. Бельмер, доктор медицинских наук, профессор
РГМУ, Москва