креатинин высокий что пить
Что такое креатинин и как его понизить
Наше здоровье может зависеть от того, что мы порой считаем мелочным и незначительным. Взять тот же креатинин: непонятно, зачем он вообще производится, к чему может привести переизбыток этого вещества. Между тем, он напрямую влияет на работоспособность почек. Разбираемся, как появляется креатинин в твоем теле, что делать, если его слишком много, и выясняем, почему спортсмены вынуждены контролировать вещество куда тщательней, чем остальные люди.
За что отвечает креатинин и как появляется
Креатинин — это химическое вещество, которое возникает в результате усиленной работы мышц, после чего фильтруется через почки и выводится вместе с уриной. Количество креатинина в крови — важный показатель работы мочевыделительной системы: чем его больше, тем выше вероятность, что почки не справляются с фильтрацией.
Содержание креатинина в организме напрямую зависит от объема мышечной массы, поэтому изначально норма вещества в крови для мужчин выше, чем для женщин. Кроме того, по данным специалистов Научно-исследовательского института ревматологии им В.А. Насоновой, опубликованным в 2018 году в клиническом журнале «Современная ревматология», профессиональные спортсмены сталкиваются с гиперурикемией, вызванной увеличением уровня креатинина в крови, на 2,3 % чаще, чем те, кто не перенапрягают тело. Связано это не только с объемом нагрузок, но и с режимом питания.
Чем опасен переизбыток креатинина
Высокий уровень вещества, сохраняющийся на протяжении долгого времени, может привести к уремии — самоинтоксикации организма. При этом состоянии токсины не выводятся из организма, а продолжают циркулировать — почки попросту не могут справиться с ними.
В дальнейшем уремия ведет к гастриту, колиту, плевриту, перикардиту, нарушениям работы печени, анемии, ослаблению зрения или полной его потере, уремической коме. В случае, если заболевание запущено, врачи прибегают к диализу — процедуре по очистке почек от токсинов. Кроме того, при лечении важно устранить первопричину, влияющую на повышение уровня креатинина в крови.
Надо сказать, что от первых сигналов организма до развития уремии может пройти несколько лет. Человек может и не столкнуться с серьезными проблемами, если будет выполнять следующие рекомендации.
1. Проведение чек-апов организма
Зачастую люди с уремией замечают проблему слишком поздно, а между тем, ее было реально разрешить. Обязательно посещай нефролога раз в год и сдавай соответствующие анализы, если твоя работа связана с интенсивными физическими нагрузками. В дальнейшем врач сможет своевременно продумать план действий, с которыми ты приведешь уровень креатинина в норму.
2. Отдых от интенсивных упражнений
Хотя зачастую спорт полезен, излишнее усердие может привести к серьезным проблемам со здоровьем. Исследование нефрологов в Медицинском центре Лос-Анджелеса Манприн Самры и Антуана Абкара показало, что интенсивные упражнения могут временно повысить уровень креатинина в организме — так тело отвечает на разрушение белка в мышцах.
Если ты заметил, что у тебя резко повысился этот показатель — посоветуйся с лечащим врачом и подумай, есть ли смысл временно заменить бег ходьбой или подъем тяжестей йогой.
3. Отказ от добавок, содержащих креатин
Креатин — это соединение аминокислот аргинина, глицина и метионина, вырабатываемое печенью и поджелудочной железой. На его же основе производятся добавки, принимаемые внутрь — их и используют те, кто желает набрать в кратчайшие сроки мышечную массу. Если спортсмен регулярно проходит осмотр у врачей и следит за уровнем креатинина, добавка безопасна для его здоровья.
Однако исследования клиники «Майо» показали, что если содержание креатинина в крови выше нормы, добавка может привести к серьезным проблемам: дело в том, что неиспользованный организмом креатин позже превращается в отходы жизнедеятельности, ведущие к уремии. Вдобавок эффект от креатина усиливается, если человек принимает кофеин и нефротоксические препараты вроде «Ибупрофена» и тех, что на основе напроксена натрия и циклоспорина.
4. Временное ограничение в приеме белков
Кроме того, что спорт иногда не лечит, а калечит, Манприн Самра и Антуан Абкар доказали, что на уровень креатинина влияет и потребление белковой пищи, и потому человеку, столкнувшемуся с повышением этого вещества в крови, стоит временно отказаться от красного мяса, сыров, молока и других продуктов животного происхождения. Чтобы не испытывать проблем от недостатка белка, персона может временно заменить привычные блюда на такие, где основными ингредиентами являются соя, фасоль, чечевица.
5. Прием большого количества клетчатки
Данные исследователей из Департамента диетологии в Университете Торонто, опубликованные в «Европейском журнале клинического питания», показали, что пищевые волокна могут избавить от переизбытка креатинина в крови. Клетчатка содержится во фруктах, овощах, цельнозерновых продуктах, бобовых.
6. Оптимизация водного баланса
На число креатинина влияет то, как часто человек пьет воду: обезвоживание сказывается на персоне не лучшим образом. Если ты столкнулся с проблемами, связанными с креатинином, посоветуйся с нефрологом о том, сколько жидкости стоит пить ежедневно. Норма у каждого своя, и она складывается от того, как часто ты занимаешься спортом, что предпочитаешь есть, где работаешь. Ведь одним может не хватать «положенных» 2 литров воды, в то время как для других такой объем может быть чересчур большим.
7. Использование пищевых добавок
Иногда нефрологи могут посоветовать средства народной медицины: например, лекарства на основе шалфея, ревеня, кордицепса китайского, пустырника сибирского, эпимедиума крупноцветкового, астрагала перепончатого. Эти травы обладают мочегонными свойствами, и благодаря их приему человек сможет скорректировать уровень креатинина в крови.
Кроме растений, в лечении уремии помогает хитозан —добавка, снижающая уровень холестерина. Исследование о ее влиянии на организм, опубликованное в британском «Журнале фармацевтики и фармакологии» еще в 1997 году, показало, что продукт может быть эффективным при уменьшении числа креатинина.
Жизнь при хронической почечной недостаточности
Как живут люди с хронической почечной недостаточностью? Если болезнь не на терминальной стадии, то пациенты проходят консервативное лечение. Стадию определяют по скорости клубочковой фильтрации (СКФ). При терминальной 5-й стадии она ниже 15 мл/мин/1,73м² — здесь уже требуется диализ или трансплантация почки. Хронической считают почечную недостаточность с 3-ей по 5-ю стадии — СКФ ниже 60 мл/мин/1,73м². На любой из них пациент должен вести особый образ жизни: соблюдать диету и ряд рекомендаций, назначаемых врачом.
В чем особенности жизни при ХПН и что делать
При хронической недостаточности почки перестают нормально выполнять свою функцию — выведение продуктов обмена с мочой. В результате они копятся в организме человека. В первую очередь это мочевина и креатинин. Именно по уровню последнего оценивают функцию почек. Высокий креатинин — это нарушение функции почек. Поэтому при ХПН важно регулярно сдавать анализы для проверки уровня этого продукта распада. Чтобы он не повышался, необходимо следовать ряду правил.
Избегать тяжелой физической нагрузки
Она повышает уровень креатинина. Это обусловлено тем, что данное вещество — конечный продукт креатин-фосфатной реакции в мышцах при их энергетическом обмене, работе и возникновении травм. Отсюда высокая физическая нагрузка — это высокий уровень креатинина, с которым и без того не работающие почки не могут справиться.
Ограничить белковые продукты
При хронической почечной недостаточности в диете ограничивают белок: при СФК ниже 50 мл/мин — до 30-40 г/сут., ниже 20 мл/мин — до 20-24 г/сут. Это необходимо, чтобы уменьшить нагрузку на почки. В то же время с началом диализа количество белка увеличивают до 1,1-1,5 г/кг/сут. Все потому, что в процессе диализа вымывается много важных компонентов, и белок на состояние почек влияет уже не так сильно.
Употреблять достаточно углеводов и жиров
Вместо белка в рационе должно быть достаточное количество углеводов и жиров. Основу рациона составляют сложные углеводы, которые не повышают глюкозу и медленно всасываются, и ненасыщенные жиры, полезные для сердца и сосудов.
Соблюдать калорийность рациона
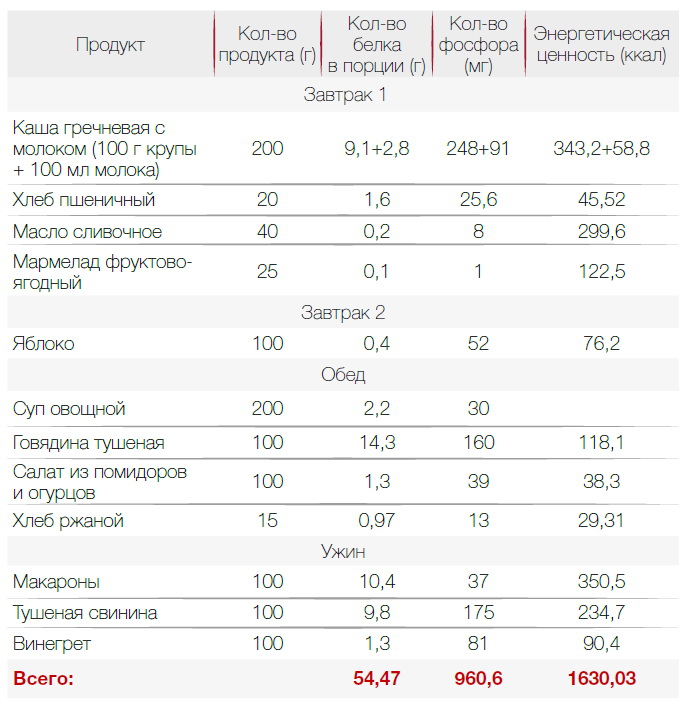
В диете при хронической почечной недостаточности важна калорийность. Она должна быть высокой — около 3000 ккал для восполнения всех витаминов и минералов. Диета назначается индивидуально, поэтому 3000 ккал — ориентировочное число. Пример меню с учетом требований приведен ниже.
Контролировать поступление микроэлементов и воды
Поскольку почки плохо работают, они не выводят калий, а от его избытка нарушается работа сердца. Поэтому количество калия, поступающего с пищей, нужно контролировать. Он содержится в картофеле и других овощах. Чтобы снизить количество калия, эти овощи перед приготовлением нужно порезать и замочить на 6-10 часов, причем как можно чаще воду менять.
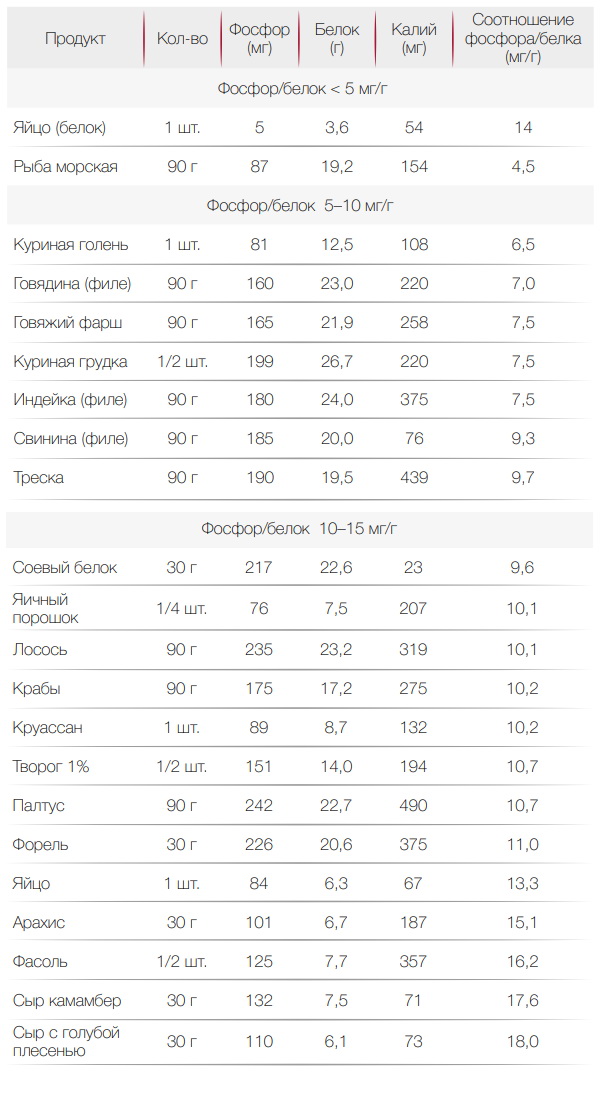
Еще необходимо ограничить поступление фосфора. При ХПН он может привести к поражению костей и сердца. Фосфор содержится в белковой пище. В растительной тоже есть, но из нее фосфор усваивается хуже. Также его количество снижается при термической обработке пищи. Выбирая продукты, стоит обращать внимание на те, что имеют низкий фосфорно-белковый индекс — ниже 20 мг/г. Примеры продуктов питания при почечной недостаточности с таким индексом приведены в таблице.
Другое важное правило питания при ХПН — следить за питьевым режимом. При выраженных отеках приходится уменьшить количество выпиваемой воды. В таком случае нужно ежедневно в одно время, после опорожнения мочевого пузыря и кишечника взвешиваться. Если вес резко увеличился — значит произошла задержка жидкости. При ограничениях количества воды можно рассасывать кусочек льда, а с сухостью во рту поможет справиться полоскание, жевательная резинка, леденцы или долька лимона.
Контролировать артериальное давление
Кровяное давление нужно контролировать, оно должны быть на уровне не выше 130/80, максимальные показатели — 140/90. Для этого на диете при ХПН количество соли в день ограничивается 2-3 г в сутки. При развитии выраженной гипертензии необходимо перейти на бессолевую диету.
Чтобы уменьшить количество соли в сутки, можно следовать таким советам:
Полезные советы для пациентов с ХПН
Образ жизни пациента с хронической почечной недостаточностью действительно полон ограничений, но это помогает долгое время поддерживать организм в нормальном состоянии. Специалисты рекомендуют вести дневник питания, внося в него все употребляемые продукты. Этот дневник в дальнейшем может быть полезен и для врача, который сможет скорректировать рацион, если состояние вдруг ухудшилось.
На кухне под рукой всегда стоит держать таблицы с содержанием в продуктах всех микро- и макроэлементов и их энергетической ценности. Для более точных расчетов рациона нужно иметь кухонные весы. Все это поможет предотвратить повышение креатинина и ухудшение работы почек.
Всегда нужно учитывать, что приведенные советы носят общий характер. Для получения точных рекомендаций необходимо обратиться к врачу. В Государственном центре урологии вы можете получить помощь по полису ОМС. Диагностика и лечение будут для вас бесплатными. Просто запишитесь на прием в онлайн-форме или по контактному номеру клиники.
Почечная недостаточность: симптомы, стадии, лечение
Почечная недостаточность – острое или хроническое заболевание, при котором нарушаются фильтрационная, выделительная и другие функции почек с развитием многочисленных сбоев в работе всего организма. При этом происходит отравление собственными токсичными продуктами обмена веществ, попавшими в кровь – уремия. Патология, особенно при стремительном развитии, может угрожать жизни больного и требует скорейшего лечения.
Распространенность хронической болезни почек во всем мире в среднем составляет 13,4%. В России почечная недостаточность встречается у 36% лиц старше 60 лет и у 16% граждан трудоспособного возраста.
Причины
Хроническая форма заболевания чаще всего развивается как осложнение других патологий. Ранее основной причиной почечной недостаточности считался гломерулонефрит. В настоящее же время ведущее место занимают гипертоническая болезнь и сахарный диабет, приводящие к поражению мелких сосудов, питающих почки, и стойкому нарушению кровообращения в них.
Острая почечная недостаточность (ОПН) более чем в половине случаев связана с травмой или перенесенными операциями на органах малого таза. Развивается она также при неправильном приеме лекарственных препаратов, нарушении работы сердца, кровотечениях и шоке, генерализованной аллергической реакции, обезвоживании, циррозе, отравлении, аутоиммунных и инфекционных болезнях, онкологии, переливании несовместимой крови.
Симптомы почечной недостаточности
Почки не только очищают кровь от токсинов и выводят их из организма, но также регулируют водно-солевой баланс, контролируют уровень артериального давления, тонус сосудов, концентрацию гемоглобина, помогают в сохранении здоровья опорно-двигательного аппарата и сердца. Учитывая такое многообразие функций органа, почечная недостаточность проявляется многочисленными симптомами, выраженность которых зависит от стадии и формы заболевания.
При остром повреждении почек на начальной стадии имеются лишь проявления основного заболевания. Далее следует самая тяжелая, олигурическая стадия, продолжительностью до 3-х недель, со снижением суточного объема мочи менее 500 мл. Первым признаком болезни становится резкое уменьшение или прекращение мочеиспускания.
Состояние часто обратимо (если обратимо основное заболевание или состояние, приведшее к ОПН) и при правильном лечении переходит в полиурическую стадию почечной недостаточности с восстановлением объема мочи. При этом самочувствие пациента нормализуется, но может развиваться обезвоживание организма и присоединиться инфекция. Стадия полного восстановления продолжается от шести месяцев до года. При выраженных нарушениях состояние переходит в хроническую форму.
Хроническая почечная недостаточность (ХПН) развивается медленно, в течение нескольких месяцев и даже лет, и приводит к стойким изменениям в органе. На начальном этапе специфических симптомов обычно не бывает, но иногда человек может заметить снижение объема выделяемой мочи. Либо единственным проявлением патологии может быть никтурия – частое ночное мочеиспускание.
Осложнения
Болезнь осложняется появлением артериальной гипертензии, анемии, перикардита, аритмии и сердечной недостаточности, остеопороза, подагры, энцефалопатии, язвенной болезни желудка и двенадцатиперстной кишки, атеросклероза сосудов с развитием инфаркта и инсульта, синдрома беспокойных ног.
У детей почечная недостаточность приводит к задержке роста костной ткани.
Развитие почечной недостаточности у женщин во время беременности сопряжено с невынашиванием плода или формированием у него врожденных пороков.
Без лечения ХПН может закончиться смертью пациента от сердечно-сосудистых осложнений или уремической комы.
Диагностика
При первичном обследовании врач собирает анамнез заболевания, уточняя жалобы и давность симптомов. Далее проводятся осмотр кожных покровов, пальпация и поколачивание пальцами поясничной области.
Лечение почечной недостаточности
Обязательно проводятся диагностика и лечение патологии, послужившей причиной почечной недостаточности, а также устранение факторов риска.
При выраженном или длительном нарушении фильтрационной функции почек пациенту показано аппаратное очищение крови – гемодиализ. Процедура проводится регулярно и позволяет убрать из организма токсичные вещества. Альтернативой выступает перитонеальный диализ, при котором в брюшную полость вводится с последующим удалением специальный раствор, забирающий на себя вредные вещества.
В случае тяжелого течения хронической почечной недостаточности выполняется операция по трансплантации почки. После пересадки проводится курс терапии препаратами, подавляющими иммунитет, чтобы не произошло отторжения донорской ткани.
Креатинин: все, что нужно знать
Креатинин – это химическое соединение, которое возникает в процессе распада молекул белка.
Креатинин образуется из креатина – кислоты, которая участвует в обмене энергии в мышечных клетках. Каждый день около 2% азотосодержащей карбоновой кислоты преобразуется к креатинин. Он поступает к почкам через кровь, где осуществляется фильтрация и образуется урина.
Большая часть креатинина выводится из огранизма через почки. На протяжении суток содержание креатинина в крови циркулирует примерно на одном и том же уровне. Это происходит потому, что состояние мышечной массы в том числе остается неизменным.
Здоровые почки контролируют уровень креатинина в рамках определенной нормы.
Дисфункция почек приводит к нарушению процесса выведения из организма креатинина с мочой и повышению его уровня за пределы допустимых значений.
Высокий уровень креатинина является показателем почечной недостаточности. Определить свой уровень пациент может с помощью биохимического анализа крови.
Существует усовершенствованный метод для определения состояния почек – клиренса креатинина, который показывает количество выводимого креатинина за конкретный промежуток времени.
Для мужчины средних лет нормой считается содержание 71-106 мкмоль/л креатинина в крови, для женщины – 36-90 мкмоль/л.
У мужчин среднего возраста, ведущих активный образ жизни, может наблюдаться повышенное количество креатинина. Чем старше пациент, тем меньше креатинина в крови он имеет.
Содержание креатинина у детей находится в пределах 20 мкмоль/л или немного больше в зависимости от физического развития. Пациенты со слабым здоровьем, неразвитой мускулатурой, малой массой тела и плохим аппетитом наблюдаются низкие показатели содержания креатинина.
Для пациентов с одной почкой средние значения будут колебаться в пределах 180-190 мкмоль/л. Превышение допустимой нормы уровня креатинина в крови, обнаруженное при анализе, может являться сигналом о почечной дисфункции.
Критические значения в 800 мкмоль указывают на экстренную необходимость в процедуре диализа крови с помощью специализированного оборудования.
При обнаружении дисфункции почек и превышения допустимого уровня креатинина важно определить, как давно возникли сбои в организме.
Симптомы превышения уровня креатинина.
Пределы симптоматики наличия почечной недостаточности достаточно широки. Плохое самочувствие и боль в пояснице вследствие интенсивных физических нагрузок могут свидетельствовать о нарушении функционирования почек.
Из наиболее распространенных симптомов следует выделить следующие:
Определение клиренса креатинина.
Показатель клиренса креатинина дает возможность определить эффективность работы почек наиболее точно и информативно, чем стандартный тест. Для этого необходимо сдать кровь и мочу, причем урину необходимо собирать в течение 24 часов до анализа.
Существует третий способ определения количества креатинина в крови – соотношение креатинина и азота. Его необходимо проводить при подозрении на обезвоживание.
Подготовка к сдаче анализа на уровень креатинина
Порядок сдачи анализа на креатинин
Область сгиба локтя обрабатывается спиртом, после чего накладывается наплечный жгут для приостановки оттока крови в венах и увеличения давления в кровеносных сосудах. Далее осуществляется пункция в вену стерильным шприцем для забора крови. После проведения укола на его место клеится лейкопластырь с ватой, которая смочена антибактериальным раствором.
Начать собирать мочу необходимо до полудня, однако первую порцию мочи после пробуждения собирать не следует. При следующих позывах к мочеиспусканию сбор мочи осуществляется в стерильную тару вместимостью около 5 л. Разделение мочи на отдельные контейнеры не допускается. Исключите возможность соприкосновения с внутренней стороной контейнера. Тару необходимо хранить в холодильнике либо в другом прохладном месте вдали от солнечного света. Последнее мочеиспускание необходимо осуществить по прошествии 24 часов после первой порции – то есть в первой половине следующего дня. Не допускается попадание посторонних элементов в контейнер с мочой, таких как волосы, кровянистые выделения, частицы кала и т.п.
Возможные последствия, возникающие в результате анализа на креатинин:
Итоговые результаты анализа на креатинин и их значение.
В зависимости от используемых в лаборатории реактивов и единиц измерения нормы могут различаться:
Превышение нормы содержания креатинина в крови.

Высокий уровень клиренса может быть следствием перенапряжения, разрыва мышц, отравления монооксидом углерода, беременности, а также может возникнуть из-за полученных ожогов.
Повышенное соотношение креатинина и азота свидетельсвует о почечной недостаточности в острой стадии, которая может возникнуть вследствие шоковых состояний или обезвоживания. Наличие камней в почках, а также внутреннее кровотечение также увеличивают риски высокого соотношения креатинина и азота.
Низкие показатели креатинина в крови.
Диетотерапия при ХПН
Сокращение белковой нагрузки тормозит один из основных механизмов прогрессирования недостаточности – гиперфильтрацию, при которой еще сохранная (не склерозированная) часть ткани почек вынуждена работать более интенсивно. Вместе с тем, при ограничении приема протеина с пищей происходит снижение уровня мочевины в крови, практически параллельно сокращается и степень интоксикации (другими словами, отравления организма, вызванного продуктами распада). Поэтому длительное соблюдение соответствующей диеты обеспечивает двойной эффект:
Стоит отметить, что при недостатке калорий начинают «сгорать» не только собственные жиры, но и белки. Соответственно, растет уровень мочевины. Поэтому польза диеты с пониженным содержанием белка сводится к нулю. Соответственно, пациент должен получать с пищей от 3500 до 4500 ккал в сутки (в зависимости от нагрузок) причем, употребляя не больше 25-30 г белка. Оценка достаточности питательности проводится по динамике веса – его снижение свидетельствует о недостаточном количестве калорий.
Какие еще опасности, сопряженные с питанием, подстерегают больных ХПН?
Наиболее высоким содержание калия славятся сухофрукты. После них в рейтинге идут картофель и щавель, а также бананы. Далее следуют морская рыба, фрукты и овощи, мясо. Чрезвычайно мало калия в сахаре, крупах, молочных продуктах. Если человек болен хронической почечной недостаточностью и имеется тенденция к повышению уровня калия, то продукты, перечисленные выше, лучше вовсе исключить из рациона. Употребление иных фруктов и овощей необходимо ограничить до 200 г в сутки. Что касается мяса и рыбы, то эти продукты в случае соблюдения малобелковой диеты ограничиваются сами по себе. Набор калорий без картофеля возможен за счет сметаны, мармелада, пастилы и круп.
Обязательно ли в этом случае ограничение соли?
Солить пищу нет надобности, и не только в случае ХПН, но также и при артериальной гипертонии (вне зависимости от происхождения). И в этом ограничении нет абсолютно ничего невозможного или страшного, потому как натрий, который входит в состав соли, присутствует почти во всех продуктах. Отказавшись от соли, вы в любом случае получите необходимое для нормального функционирования организма количество натрия. К чрезвычайно соленым продуктам традиционно относят сыр, мясные и колбасные изделия, консервы из рыбы и овощей. Все они сильно подсаливаются в процессе изготовления. Поэтому употреблять их в пищу однозначно не стоит.
Необходимо ли что-то добавлять в еду?
Почка является органом, основная функция которого – регулирование в организме баланса нескольких веществ. Среди них:
Поддержание нормального уровня этих веществ в крови и тканях крайне важно. Причина следующая: клеткам человеческого организма для нормального функционирования нужно сохранение перманентного химического состава собственной внутренней среды. Это своеобразный раствор, который, в соответствии с одной из самых распространенных теорий, схож по химическим свойствам с той средой, в которой была зарождена жизнь на нашей планете. Другими словами, наши клетки хранят в себе каплю самого древнего биохимического материала с давно устоявшимися характеристиками. И если привычные, сформировавшиеся на протяжении тысячелетий, параметры содержания жизненно необходимых веществ меняются, клетки прекращают выполнять положенную им работу, а в некоторых случаях просто отмирают. Результат плачевен – нарушение функций головного мозга, работы сердца, скелетных мышц и пр. Во избежание этого уровень доставляемых к клеткам растворенных в крови веществ должен быть стабильным, а клетки должны поддерживать свою внутреннюю среду без учета изменяющихся внешних условий, ведь регулирование состава крови происходит постоянно, в том числе и почками. Если по причине болезни их работа нарушается, то и гомеостаз (постоянство состава внутренней среды) нарушается. Это относится не только к натрию и калию.
Теперь стоит уделить немного внимания обмену таких веществ, как кальций, фосфор и ионы водорода. Это важнейшие вещества, от них зависит состояние костной системы, сердечной и других мышц человека, а также центральной нервной системы и системы свертывания крови. В случае ХПН нарушается выведение фосфора вместе с мочой. Именно поэтому уровень его в крови повышается. Как следствие – снижение уровня кальция в крови. Повышенное содержание фосфора является причиной кожного зуда, негативно влияет на сердечно-сосудистую систему. Недостаточное количество кальция в крови вызывает нарушение работы мышц и деятельности кровеносной системы. В результате появляется слабость, возникают судороги, кровоточивость. В случае недостатка кальция в крови он начинает вымываться из костной ткани, а кости становятся ломкими, хрупкими, плохо срастаются, возникают боли. Помимо этого, при ХПН происходит нарушение обмена витамина D в почках. Результат – развитие его дефицита и возникновение состояния, которое схоже с рахитом у маленьких детей. По этой причине стоит позаботиться о поступлении достаточного количества кальция в организм. Больше всего этого вещества содержится в молочных продуктах, яйцах, сухофруктах, крупах, некоторых овощах. Обратите внимание на то, что потребление фосфора с пищей следует ограничить. Самые богатые фосфором продукты – это молоко, яичный желток, говядина, творог, пшеничный хлеб, сухофрукты, грецкие орехи, крупы. При соблюдении малобелковой диеты с невысоким содержанием калия вы ограничиваете прием мяса, творога, яиц, хлеба, орехов и не едите сухофрукты. Соответственно, вы автоматически придерживаетесь и низкофосфатной диеты. По этой причине крупы можно употреблять в любых количествах. С другой стороны, невозможно не заметить, что в продуктах, богатых кальцием, много либо фосфора, либо белка, либо калия или присутствуют сразу все вещества, перечисленные ранее.
Какой выход возможен из этой ситуации?
Все очень просто – кальций следует принимать отдельно, в виде таблеток или порошка. Оптимально для этой цели подходит карбонат кальция. Он прекрасно усваивается и обладает отличной способностью связывать фосфор в кишечнике, ограничивая его поступление в кровь. Для расчета суточной дозы карбоната кальция необходимо прибегнуть к помощи нефролога, а купить препарат можно практически в любой аптеке. Часто для лучшего усвоения к таким препаратам добавляется витамин D. Естественно, все это делается по рекомендации врача и под постоянным контролем (анализы нужно сдавать не реже одного раза в три месяца). Помимо этого следует помнить, что при некоторых заболеваниях (например, мочекаменная болезнь) данные рекомендации неактуальны, а диету необходимо оговаривать с профильным специалистом.
О важности кислотно-щелочного баланса
Эта проблема частично решается посредством диеты, предполагающей употребление щелочных продуктов. Одним изних считается щелочная минеральная вода, к примеру, «Боржоми». Но здесь кроется опасность: в ней щелочь содержится в виде гидрокарбоната (бикарбоната) натрия. А это вещество способствует повышению артериального давления, особенно при почечной недостаточности. Поэтому «Боржоми» пьют по 1-2 стакана в день с 1-2 чайными ложками питьевой воды, если иное не предписано врачом.
Значение диеты
Грамотно подобранная диета с необходимым количеством добавок дает возможность улучшить самочувствие и отодвинуть, а во многих случаях и предупредить, развитие целого ряда чрезвычайно опасных осложнений ХПН. По этой причине ей уделяется огромное внимание. Составляя собственное меню, пользуйтесь таблицами или калькуляторами, которые позволяют определить состав разнообразных продуктов и обязательно обсуждайте диету со специалистом.