легочная дисплазия у недоношенных детей что это
Бронхолегочная дисплазия и кислородная зависимость у недоношенных детей
Что это? Как лечить? Чем может помочь фонд?
Бронхолегочная дисплазия – одно из самых распространенных заболеваний недоношенных малышей. На важные вопросы о БЛД отвечаем вместе с экспертами «Право на чудо» – докторами медицинских наук Мариной Викторовной Нароган и Дмитрием Юрьевичем Овсянниковым, а также и к. м. н, врачом-неонатологом высшей категории Анной Львовной Карповой.
Что такое бронхолегочная дисплазия?
Слово «дисплазия» означает нарушение формирования. При бронхолегочной дисплазии (БЛД) нарушено правильное развитие бронхов. Это происходит потому, что у недоношенного ребенка легкие начинают дышать раньше, чем легочная ткань успевает созреть для нормального газообмена.
! Чем раньше родился ребенок, тем выше вероятность бронхолегочной дисплазии.
Что происходит при БЛД?
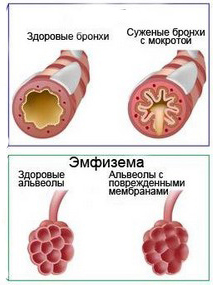
Стенки дыхательных пузырьков – альвеол – становятся толще, медленнее насыщают кровь кислородом и хуже выводят углекислый газ. То есть, легкие не могут нормально справляться со своей функцией. Дыхательные пути становятся более жесткими, сужаются.
Как проявляется БЛД, какие могут быть последствия?
У ребенка возникает одышка, он тяжело и часто дышит. Насыщенность кислородом крови ниже, чем у здоровых детей. В результате ребенок долго нуждается в дополнительном кислороде или не может отказаться от искусственной вентиляции легких.
Среди осложнений БЛД – легочная гипертензия (перегрузка сердца из-за высокого давления в легочной артерии), тяжелые ОРЗ в первые годы жизни, склонность к бронхообструкциям, высокие риски пневмонии и астмы.
Лечение и профилактика
Современные методы профилактики БЛД – это:
Благодаря современным методам лечения и профилактики тяжелые формы бронхолегочной дисплазии встречаются все реже. Однако число БЛД год от года растет, так как растет выживаемость недоношенных детей.
Зачем детям с БЛД назначают дополнительный кислород?
У здоровых доношенных детей средний уровень сатурации (насыщение крови кислородом) в течение первого года жизни составляет 97–98%.
У недоношенных детей с бронхолегочной дисплазией концентрация кислорода в крови часто менее 94%.
Таким детям для дыхания и нормальной работы организма недостаточно обычного комнатного воздуха – и врач назначает кислород дополнительно.
В большинстве случаев кислородотерапия может проводиться в домашних условиях. Зависимые от кислорода дети, которые не нуждаются в круглосуточном нахождении в стационаре, могут быть выписаны – если дома у них будет возможность самостоятельно проводить кислородотерапию.
Как долго ребенок может нуждаться в дополнительном кислороде дома, от чего это зависит?
У детей с бронхолегочной дисплазией средняя продолжительность кислородотерапии составляет 12–15 месяцев. После отлучения от кислорода детям может потребоваться дополнительный кислород во время обострения основного заболевания или при инфекционных заболеваниях.
Решение о начале и прекращении кислородотерапии всегда принимает врач. Пациенты, получающие кислород на дому, должны находиться под наблюдением педиатра и пульмонолога.
Как часто ребенку с БЛД нужен дополнительный кислород в течение дня?
Это зависит от уровня насыщения кислородом в крови у ребенка в течение дня. Некоторым детям дополнительный кислород требуется только тогда, когда они активны, или только во время ночного или дневного сна (эпизоды бессимптомного снижения сатурации чаще всего возникают во сне). В других случаях ребенку требуется дополнительный кислород непрерывно.
Как влияет домашняя кислородотерапия на ребенка?
Что должны знать и уметь родители ребенка, которому назначили домашнюю кислородотерапию?
Перед выпиской кислородозависимого ребенка из больницы родителей обучают:
1) правилам использования кислородного оборудования. Например: стационарный кислородный концентратор не должен располагаться близко к пациенту, так как он нагревается и шумит – ребенку может быть некомфортно.
Оборудование должно работать в хорошо проветриваемом помещении, рядом нельзя курить, использовать аэрозоли, фен, располагать отопительные приборы, т.к. кислород – огнеопасный газ.
Родители должны уметь самостоятельно менять/мыть фильтр, который предохраняет концентратор от попадания в него пыли и грязи, доливать ежедневно воду в колбу для увлажнения воздуха, вовремя менять и дезинфицировать кислородную маску, носовые канюли и так далее.
2) также родители учатся измерять сатурацию (насыщение крови кислородом) с помощью пульсоксиметра. Необходимо, чтобы уровень кислорода в крови был не ниже 92% у детей без легочной гипертензии и выше 94% у больных с легочной гипертензией.
3) обязательно знать о симптомах гипоксемии (недостаточного уровня кислорода в организме ребенка). Симптомами недостатка кислорода у ребенка могут быть:
4) родители должны знать основы сердечно-легочной реанимации и уметь оказать первую помощь своему ребенку до приезда медицинских работников.
Где семьи недоношенных детей с бронхолегочной дисплазией могут получить дополнительную помощь?
В фонде «Право на чудо» действует программа «Кислород». Мы закупаем и предоставляем семьям недоношенных детей с тяжелой формой бронхолегочной дисплазии кислородное оборудование в безвозмездную аренду, чтобы ребёнок мог поехать из больницы домой.
БЛД, или бронхолегочная дисплазия – хроническое заболевание, которое развивается у недоношенных детей в связи с проведением искусственной вентиляции легких. В результате у ребенка происходит повреждение слаборазвитых бронхов и легких кислородом высокой концентрации, что проявляется стойкими обструктивными нарушениями.
Возникает вопрос: Почему недоношенный ребенок не может дышать сам и его необходимо подключать к аппарату искусственного вентилирования легких (ИВЛ)?
Мое мнение: акт дыхания безусловный и начинается с движения мышцы, которая называется диафрагмой, создающей в легких вакуум и туда, как в насос, под давлением поступает воздух. Объем поступающего воздуха зависит от того, могут ли межреберные мышцы растянуться полностью или нет.
У доношенных детей межреберные мышцы растягиваются полностью, альвеолы в легких полностью заполняются воздухом, слизь в них не скапливается.
У недоношенных детей межреберные мышцы полностью растянуться не могут, поэтому часть альвеол не заполняется воздухом.
Чтобы в этом убедиться, я посмотрел в электронный микроскоп на срез межреберной мышцы недоношенного ребенка, умершего от отека легких, возникшего от бронхолегочной дисплазии или БЛД.
В электронный микроскоп виден отек в межреберной мышце.
Пояснение к представленному выше фото:
Чтобы ребенок не умер от удушья, его подключают к аппарату искусственного дыхания.
Лечение бронхолегочной дисплазии у новорожденных без лекарств
Вы можете задать вполне объективный вопрос: “Почему у меня получается избавить недоношенного ребенка от бронхолегочной дисплазии?”. Я врач-миолог и подхожу к лечению БЛД с точки зрения специалиста по мышцам. Когда у ребенка после моего воздействия на мышцы методом Никонова проходят хрипы, перестают возникать бронхиты и он начинает восстанавливаться, тогда становиться понятна правильность моих объяснений.
Посмотрите, как уменьшается отек в межреберных мышцах у детей с бронхолегочной дисплазией во время воздействия на мышцы методом Никонова:
Это результат лечения новорожденного ребенка с бронхолегочной дисплазией воздействием на мышцы по методу Никонова с фиксацией проблемной мышцы.
Причины возникновения отека в межреберных мышцах
В данной части статьи я расскажу о причинах возникновения отека межреберных мышц у недоношенных детей с точки зрения знаний 21 века.
Профессор Kiyotoshi Sekiguchi, университет Осаки, Япония:
Примитивная (до 9 недель развития эмбриона) лимфатическая система перестает расти и не ветвиться из-за того, что белок-строитель полидом не вырабатывается эндотелиальными клетками и клетками мезенхимы.
Мышечные клетки растут, а лимфатические сосуды не растут.
Лимфа забирает отходы жизнедеятельности клеток и выводит их из организма ребенка. Но так как лимфатических сосудов становиться меньше по отношению к мышечным волокнам, то не все отходы выводятся лимфой. Так начинается отек в межреберных мышечных волокнах.
В незрелых легких недоношенных детей имеется дефицит сурфактанта – естественного поверхностного-активного вещества, которое препятствует слипанию альвеол на выдохе и необходимого для удаления слизи реснитчатым эпителием. Поверхностно-активное вещество начинает синтезироваться на 20-24 недели гестации, необходимый уровень сурфактанта достигается к 35-36 неделе.
Неврологи отмечают, что БЛД, т.е. бронхолегочная дисплазия, имеет ятрогении.
Искусственная вентиляция легких особенно в жестких режимах приводит к баротравме бронхиальной и легочной тканей, про этом токсическое действие высоких концентраций кислорода вдыхаемой смеси также приводит к повреждению эпителия, развитию отека легочной ткани и пропитыванию ее белком. В результате оба фактора приводят к снижению растяжимости альвеол.
Мое мнение: у недоношенного ребенка с одной стороны не растягиваются межреберные мышцы, а с другой стороны большая концентрация кислорода сжигает слизистую внутри альвеол. Как только ребенку перестают давать кислород, развивается инфекция в альвеолах в сожженных кислородом местах.
Стадии БЛД
Заключение по результатам патологоанатомических исследований легочной ткани и альвеол у умерших от пневмонии недоношенных детей, которая началась после отстранения ребенка от дыхания кислородом, позволили установить стадии развития БЛД.
Различают 4 стадии формирования диагноза бронхолегочная дисплазия:
В 4 стадии особенно сильно наблюдается гипертрофия мышечного слоя бронхиол, уменьшение количества легочных артериол с гипертрофией мышечного слоя артериол и венул.
Неонатологи лечат недоношенных детей с диагнозом бронхолегочная дисплазия симптоматически: продолжают кислородотерапию.
Мое мнение: неонатологи еще больше сжигают слизистую альвеол. Они применяют бронхолитики, диуретики, глюкокортикостероиды, антиоксиданты и антибиотики.
В острый период при тяжелой степени БЛД, когда стоит вопрос жизни, назначения оправданы. После устранения воспалительного процесса назначение лекарств не решит проблему отека межреберных мышц.
Существует один способ устранения отека из межреберных мышц – воздействие на мышцы по методу Никонова с фиксацией проблемной мышцы.
Последствия и осложнения при бронхолегочной дисплазии
Преимущественное число детей, перенесших на ранних сроках жизни БЛД, страдают нарушениями дыхательной функции в старшем возрасте, при достижении подросткового возраста. Проявлениями нарушений дыхания являются следующие симптомы:
Все это приводит к следующим заболеваниям:
Описанные сочетания бронхолегочной дисплазии с синдромом крупа, врожденными пороками развития легких, трансформация в хронический бронхиолит с облитерацией (ХбсО), бронхиальную астму, рецидивирующий обструктивный бронхит (РОБ).
Бронхолегочная дисплазия у недоношенных детей
Общие сведения
Проблема считается достаточно серьезной, так как смертность у детей не достигших 1 года достаточно высока – до 30%.
Патогенез
Нарушения при бронхолегочной дисплазии
При бронхолегочной дисплазии в результате избыточной инфузионной терапии нарушается процесс нормального развития архитектоники легких, при этом благодаря деструктивным процессам развивается меньшее число альвеол, но более крупного размера, возможна их репликация. Также возникает дефицит сурфактанта, разрастается рыхлая волокнистая соединительная интерстициальная ткань, что приводит к эмфиземе, гипервоздушности и фиброзу легких лентообразной структуры, бронхообструктивному синдрому и дыхательной недостаточности. В результате токсического ятрогенного действия высоких концентраций кислорода во вдыхаемой смеси возникает повреждение эпителия, развивается трахеобронхомаляция, отёк лёгочной ткани и она пропитывается белком, что снижает растяжимость альвеол и все процессы идут по порочному кругу, усугубляя баротравму.
Патологическим изменениям подвергается и сосудистая система легких в виде меньшего количеств и/или ненормального распределения альвеолярных капилляров. Кроме того, может увеличиваться сопротивление легких и возникать легочная гипертензия.
Этапы развития бронхолегочной дисплазии у недоношенных детей
Процесс родов может сопровождаться достаточно сильными патологическими изменениями состояния новорожденного, которые раньше не представляли никакой угрозы при внутриутробном протекании беременности, в результате развивается респираторный дистресс-синдром, требующий неотложной интенсивной терапии, вызывающей развитие бронхолегочной дисплазии в 4 этапа:
Установлено, что лёгкие у недостаточно доношенных детей чаще подвергаются воспалительным изменениям в связи с продленным жестким режимом искусственной вентиляции лёгких. Поэтому заболевание разделяется на период обострения, ремиссии и осложнения. Для фазы ремиссии важна тяжесть течения и наличие осложнений, начало обострений заболевания регистрируется при ухудшении состояния, влекущего за собой усиление симптомов и бронхиальную обструкцию. Острая клиническая форма вызывает хроническую дыхательную недостаточность, с присоединением острой респираторной инфекции, в большинстве случаев — вирусной респираторно-синцитиальной.
Классификация
Бронхолегочная дисплазия у недоношенных детей бывает:
Формы бронхолегочной дисплазии по версии Американского торакального общества бывают классической и новой (постсурфактантной), а также кислород-зависимой и кислород-независимой.
Причины
Причинами бронхолегочной дисплазии может быть длительная искусственная вентиляция легочных структур (ИВЛ), при этом важнейшим фактором становится недоношенность и потребность в дыхательном кислороде, имеющим токсическое действие, при интенсивной терапии респираторного дистресс-синдрома (РДС) и пневмонии. Известны случаи когда патология развивалась не в результате ИВЛ а при симптоматически открытом артериальном протоке (СОАП), при пневмонии, диафрагмальной грыже, мекониальной аспирации и апноэ недоношенного.
Бронхолегочная дисплазия обычно вызвана многофакторной этиологией, которая включает слишком длительное время искусственной вентиляции высокой концентрации вдыхаемого кислорода либо инфекциями как при хориоамнионите либо сепсисе, а также с различными степенями недоношенности, врождённым пороком сердца, отёком лёгких и т.д.
Факторы риска бронхолегочной дисплазии
В список дополнительных факторов риска выключены:
Симптомы
Основными проявлениями бронхолегочной дисплазии являются фактические объективные данные о потребности в кислороде. Потребность в высоком давлении и концентрации кислорода обусловлена деструкцией воздухоносных ходов, уменьшением растяжимости легочных тканей из-за фиброза, утратой эластичности волокон и уменьшением числа капилляров и артериол легких.
У детей могут наблюдаться клинические признаки респираторного дистресса в виде цианоза, тахипноэ, западения податливых мест в грудной клетке, шумных с хрипом выдохов, раздувания крыльев носа. Обычно симптоматика включает:
Анализы и диагностика
Во время общего осмотра могут быть выявлены признаки хронического респираторного дистресса (одышка, дыхательные шумы, ретракция грудной клетки) и дыхательной недостаточности. Для постановки диагноза важно знать уровень подачи кислорода и респираторной способности легких для поддержания состояния организма, использовать критерии Национального института развития человека и детского здоровья, суммирующий срок гестации и срок постнатальной жизни, а также данные рентгенографии. В них можно обнаружить диффузные изменения, интерстициальный отек, скопление экссудативной жидкости, признаки гипервоздушности, мультикистозности или губчатости с чередованием участков эмфиземы, легочного рубцевания в виде уплотнения или спадения (ателектазов) альвеолярных стурктур. Наиболее специфичны рентгенографические проявления в первые месяцы жизни, затем наблюдается регресс клинических симптомов по мере роста ребенка. Кроме того, может происходить отторжение некротических масс и макрофагов альвеолярным эпителием. В аспирате трахеи выявляются нейтрофилы и воспалительные медиаторы.
Основными клиническими критериями является:
Подозрением на бронхолегочную дисплазию у недоношенного ребенка является потребность в 21% кислороде на протяжении более чем 28 дней и неудачные попытки отменить кислородную терапию, ИВЛ, их комплекс из-за нарастания гипоксемии, гиперкапнии и увеличения потребности в кислороде. Важно отличать патологию от открытого артериального протока и ясельной приобретенной пневмонии.
Лечение
Основными методами лечения является поддерживающая и внутривенная терапия с ограничением жидкости, применением диуретиков, ингаляций бронхолитиков, а также в тяжелых случаях — ингаляционных кортикостероидов.
Бронхолегочная дисплазия
Бронхолегочная дисплазия (БЛД) – это хроническое заболевание дыхательной системы у новорожденных, которое возникает при проведении ИВЛ с использованием высоких концентраций кислорода на фоне респираторных нарушений. Основные проявления – синдром дыхательной недостаточности (ДН) и бронхиальной обструкции, деформация грудной клетки. Основа диагностики бронхолегочной дисплазии – рентгенография ОГК. Лечение при данной патологии включает в себя неспецифические терапевтические меры: рациональное питание и режим, адекватную респираторную поддержку, симптоматические медикаментозные препараты.
Общие сведения
Бронхолегочная дисплазия (БЛД) – это гетерогенная патология периода новорожденности, которая возникает при проведении ИВЛ с высокими концентрациями кислорода, сопровождается дыхательной недостаточностью, бронхообструктивным синдромом и гипоксемией. Впервые ввел этот термин, а также описал его рентгенологическую картину по стадиям американский педиатр и радиолог Нортвей в 1967 году. По своей сути БЛД является не врожденным, а ятрогенным заболеванием, что противоречит его названию, однако другого термина на данный момент не предложено. Она возникает у 16-40% новорожденных с массой тела менее 1500 г, которым необходима ИВЛ по поводу РДС. Общий показатель летальности при бронхолегочной дисплазии в течение первых 12 месяцев жизни составляет 10-25%.
Причины бронхолегочной дисплазии
Бронхолегочная дисплазия – это полиэтиологическое заболевание, которое формируется на фоне воздействия нескольких потенциальных этиологических факторов. К таковым относятся баротравма при нерациональной ИВЛ, морфологическая незрелость паренхимы легкого, системы сурфактанта и антиоксидантной системы, токсическое воздействие высоких концентраций кислорода, инфекции (микоплазмы, пневмоцисты, уреаплазмы, хламидии, ЦМВ), отек легких различного генеза, легочная гипертензия, ГЭРХ, гиповитаминозы А и Е, генетическая склонность.
Морфологически бронхолегочная дисплазия проходит четыре стадии. На I стадии развивается классический РДС. На II стадии происходит деструкция эпителия альвеол и его последующая регенерация, формируются персистирующие гиалиновые мембраны. Также возникает отек интерстиция, некроз бронхиол. III стадия характеризуется образованием ограниченных эмфизематозных изменений, ателектазов и фиброза. На IV стадии в альвеолах накапливаются ретикулярные, эластические и коллагеновые волокна – окончательно формируются ателектазы, эмфизема, участки фиброза легкого.
Классификация бронхолегочной дисплазии
Согласно общепринятой классификации, существует две основные формы бронхолегочной дисплазии:
Также в отечественной педиатрии и неонатологии клинически выделяют три степени тяжести бронхолегочной дисплазии:
Симптомы бронхолегочной дисплазии
Специфических проявлений бронхолегочной дисплазии не существует. Заболевание характеризуется выраженной дыхательной недостаточностью на фоне высоких концентраций кислорода при ИВЛ. Общее состояние зависит от степени тяжести, однако, в большинстве случаев оно среднетяжелое или тяжелое. Грудная клетка приобретает характерный для эмфизематозных заболеваний вид: «бочкообразная форма» и горизонтальный ход ребер, увеличение размера в переднезаднем направлении, выпячивание межреберных промежутков и их втяжение при выдохе-вдохе. Также при бронхолегочной дисплазии возникает тахипноэ до 90-100 в 1 мин, наблюдается акро- или диффузный цианоз. При попытках перевести ИВЛ на более щадящий режим развивается острая недостаточность дыхательной системы, которая сопровождается выраженной гиперкапнией и гипоксемией. При прекращении респираторной поддержки на фоне спонтанного дыхания сохраняются признаки бронхиальной обструкции.
У детей с бронхолегочной дисплазией также отмечается пневмомедиастинум, эмфизема и пневмоторакс, брадикардия и приступы апноэ, рецидивирующие бронхиты и пневмонии, дефицитные состояния (дефицит витаминов D, А, Е, анемия), частая рвота, гастроэзофагеальный рефлюкс и аспирация пищевых масс. Нередко наблюдаются неврологические расстройства, поражения сетчатки. К основным осложнениям бронхолегочной дисплазии относятся правожелудочковая недостаточность и «легочное сердце», ограниченные или долевые ателектазы легких, рецидивирующие бронхиты, бронхиолиты и воспаления легких, хроническая дыхательная недостаточность, атопическая бронхиальная астма, артериальная гипертензия, анемия, задержка психофизического развития.
Диагностика
Диагностика бронхолегочной дисплазии включает в себя сбор анамнестических данных, объективный осмотр, лабораторные и инструментальные методы исследования. При сборе анамнеза неонатолог или педиатр обращает внимание на сроки, в которые произошли роды, наличие возможных этиологических и способствующих факторов. При объективном обследовании выявляются характерные клинические проявления бронхолегочной дисплазии: дыхательная недостаточность, деформация грудной клетки и т. д. В ОАК определяется нормохромная гипорегенераторная анемия, увеличение числа нейтрофилов и эозинофилов. В биохимическом анализе крови могут быть обнаружены гипокалиемия, гипонатриемия, гипохлоремия, уменьшение рН, повышение креатинина и мочевины. Одним из характерных признаков бронхолегочной дисплазии является низкое парциальное давление кислорода в крови (РаО2) – 40-55 мм.рт.ст.
Среди инструментальных методов диагностики при бронхолегочной дисплазии наиболее информативными считаются рентгенография ОГК, компьютерная и магнитно-резонансная томография. Чаще всего используется именно рентгенологический метод исследования, который позволяет выявить характерные признаки БЛД, определить степень тяжести и стадию морфологических изменений легких. КТ и МРТ дают возможность выявить аналогичные проявления и детально оценить структуру паренхимы легких. Однако они применяются не так часто в связи с отсутствием выраженных преимуществ перед рентгенографией и высокой стоимостью.
Лечение бронхолегочной дисплазии
Специфического лечения бронхолегочной дисплазии не существует. Основные терапевтические средства при данном заболевании включают в себя кислородную поддержку, рациональное питание, режим, симптоматические медикаментозные препараты. Несмотря на то, что ИВЛ – это основная причина развития БЛД, она является одним из наиболее важных аспектов лечения. Ее основная цель – поддержание показателей крови в допустимых пределах: рН крови на уровне 7,25, сатурация – 90% и более, парциальное давление крови – 55-70 мм.рт.ст.
Также важную роль в лечении бронхолегочной дисплазии играет питание ребенка. У больных детей имеется высокая метаболическая потребность на фоне необходимости адекватного роста легких. В таких условиях наиболее благоприятной считается суточная калорийность в пределах 115-150 ккал/кг/день. Суточный режим ребенка должен включать максимальный покой, многоразовое кормление, поддержание температуры тела на уровне 36,5 °C. Среди медикаментозных препаратов, которые могут применяться при БЛД, наиболее часто используются бронхолитики, муколитические и диуретические средства, глюкокортикостероиды, β2-агонисты, антибиотики и витамины А, Е.
Прогноз и профилактика бронхолегочной дисплазии
Прогноз при бронхолегочной дисплазии всегда серьезный. Показатель смертности в первые 3 месяца жизни колеблется в пределах 15-35%, за 12 месяцев – 10-25%. У выживших с возрастом происходит восстановление функции легких, однако морфологические изменения сохраняются в 50-75% случаев. У таких детей уже в дошкольном возрасте отмечается повышенная резистентность бронхиального дерева, после 7 лет появляется склонность к гиперреактивности. Адекватно проведенное лечение существенно снижает уровень летальности в первые 1-2 года, позволяет добиться клинического выздоровления до четырехлетнего возраста.
Профилактика бронхолегочной дисплазии подразумевает антенатальную охрану плода, предотвращение преждевременных родов, использование щадящих режимов ИВЛ и сведение длительности ее проведения к минимуму, витаминотерапию, использование препаратов сурфактанта. При угрозе преждевременного рождения ребенка показано введение матери глюкокортикостероидов с целью профилактики СДР и БЛД в дальнейшем.