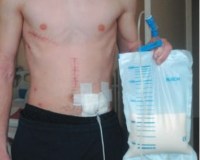
лимфоцеле что это такое
Лимфорея ( Лимфоррагия )
Лимфорея – это состояние, при котором лимфа вытекает на поверхность тела или в его полости. Развивается при ранениях крупных лимфатических протоков, операциях в зонах, богатых лимфатическими сосудами, спонтанном разрыве измененных сосудов на фоне ряда заболеваний. При наружных повреждениях выделяется прозрачная, затем мутная жидкость. При внутреннем истечении лимфы возникает воспалительный процесс. Лимфорея диагностируется с учетом анамнеза, данных осмотра, рентгенографии, лимфографии, плевральной пункции, лапароцентеза и других исследований. Лечение – тампонада или перевязка сосуда, инфузионная терапия.
МКБ-10
Общие сведения
Лимфорея (lympha – влага, rhoe – течение), или лимфоррагия – достаточно редкое патологическое состояние. Может иметь травматическую или нетравматическую природу. Травматическая форма лимфореи чаще диагностируется у людей молодого и среднего возраста. Нетравматический вариант патологии выявляется преимущественно у пациентов средней и старшей возрастных групп. Незначительные потери лимфы не представляют опасности для организма. При массивной однократной лимфоррагии или хроническом истечении развивается истощение, возможен летальный исход.
Причины лимфореи
Лимфоррагия является полиэтиологическим состоянием, возникает при травмах, операциях, некоторых заболеваниях. Основными причинами патологии считаются:
Изменения хилезных сосудов с повышением вероятности их разрыва и развитием лимфореи могут наблюдаться как в области конечностей, так и в стенке внутренних органов, например, кишечника или мочевого пузыря. Хроническая недостаточность кровообращения ведет к формированию общей лимфедемы, при которой застой лимфы и поражение сосудов возникают во всех органах и системах.
Патогенез
Лимфатическая система дополняет кровеносную, участвует в обменных процессах, обеспечивает дренажную функцию, выводя из тканей воду и различные соединения. При нарушении целостности лимфатического сосуда организм теряет жидкость, белки, жиры и минералы, что приводит к обезвоживанию, нарушениям метаболического равновесия и истощению.
Классификация
Наряду с истечением хилезной жидкости наружу выделяют следующие варианты лимфореи:
Выделение лимфы с мочой вследствие ее истечения в мочевыводящие пути называется хилурией, просачивание через стенку кишечника приводит к развитию экссудативной энтеропатии.
Симптомы лимфореи
При наличии свежего открытого повреждения с нарушением целостности сосуда наблюдается выделение капель или истечение струйки прозрачной жидкости. При одновременном ранении кровеносных сосудов цвет отделяемого колеблется от слегка розоватого до почти красного. При отсутствии медицинской помощи через несколько дней рана инфицируется, вследствие чего хилезная жидкость становится мутной.
Формирование хилоперикарда сопровождается набуханием шейных вен, расширением границ сердца при перкуссии, ослаблением сердечных тонов при аускультации, возникновением или усилением проявлений сердечной недостаточности. При большом количестве жидкости в полости перикарда возможны гипотония, одышка, повышение венозного давления.
Незначительный хилоторакс протекает бессимптомно. При значительном объеме плеврального выпота отмечается дыхательная недостаточность, проявляющаяся одышкой и цианозом. Скопление менее 1 литра лимфы в области брюшной полости визуально не определяется. При хилоперитонеуме большего объема живот увеличивается, в положении стоя отвисает книзу, в положении лежа распластывается в стороны. В боковых отделах обнаруживается притупление перкуторного звука.
Хилурия проявляется окрашиванием мочи в молочно-белый цвет. При экссудативной энтеропатии наблюдаются стеаторея и хроническая диарея. При длительном выделении лимфы в кишечник определяются симптомы мальабсорбции. Если лимфорея в естественные полости и просвет полых органов развивается при сердечной недостаточности, у пациентов выявляются периферические отеки.
Осложнения
Значительные потери лимфоцитов при лимфорее могут стать причиной вторичного иммунодефицита. Из-за попадания бактерий в наружных ранах развивается инфекционный воспалительный процесс. При накоплении лимфы в естественных полостях (плевральной, брюшной, перикардиальной) нарушается работа внутренних органов, возникает асептическое хилезное воспаление. Массивные однократные или стойкие хронические потери лимфы приводят к кахексии.
Диагностика
В зависимости от причины развития лимфореи диагностикой данной патологии могут заниматься торакальные хирурги, онкологи, кардиологи и другие специалисты. Диагноз наружной лимфоррагии выставляют на основании анамнеза, жалоб и результатов физикального осмотра. При внутренних потерях лимфы необходимы дополнительные исследования. С учетом локализации лимфореи могут быть назначены следующие процедуры:
Постановка диагноза наружной лимфореи обычно не представляет затруднений. Лимфоррагию в полости тела необходимо дифференцировать со скоплением других жидкостей. Хилоторакс отличают от гидроторакса, плеврита, гемоторакса. Хилоперитонеум дифференцируют от различных вариантов асцита, хилоперикард – от гемоперикарда и экссудативного перикардита.
Лечение лимфореи
Пациента госпитализируют в стационар по профилю основного заболевания. Тактика лечения определяется локализацией лимфоррагии. Применяются следующие методики:
План лечения экссудативной энтеропатии и хилурии определяют с учетом характера и распространенности патологии сосудов. Консервативное лечение всех видов лимфореи предполагает инфузионную терапию с возмещением недостатка жидкости, питательных веществ и микроэлементов. При рецидивирующей лимфорее вследствие блокировки лимфооттока проводят реконструктивные вмешательства.
Прогноз
При незначительных повреждениях и быстрой остановке лимфореи в случае острых состояний прогноз благоприятный. Лимфоррагия, развившаяся на фоне хронических патологий лимфатической системы, труднее поддается лечению, особенно в случае распространенных поражений сосудов. При стойкой массивной лимфорее прогноз серьезный, возможна гибель пациента вследствие истощения и обменных нарушений.
Профилактика
Предупреждение операционных повреждений предусматривает соблюдение техники вмешательств, аспирационное дренирование раны или наложение давящей повязки после удаления регионарных лимфоузлов в ходе онкологических операций. Необходимо своевременное выявление и лечение состояний, которые могут привести к развитию лимфореи.
Лимфорея и лимфоцеле
Лечение в Инновационном сосудистом центре
В нашей клинике разработаны эффективные хирургические методы лечения лимфореи. Если лимфа продолжает скапливаться дольше месяца после операции, то мы предпринимаем открытую операцию под микроскопом. Выявляются и коагулируются все поврежденные лимфатические сосуды и узлы, полость обрабатывается крепким йодовым раствором и дренируется через отдельный дренаж. Как правило, этого вмешательства достаточно, для ликвидации лимфореи. В сложных случаях мы проводим трансплантацию сальника в паховую область, чтобы он всасывал лимфатическую жидкость.
Осложнения лимфореи
Есть два серьезных осложнения, которые возникают при лимфорее.
Лимфатическая жидкость-это естественная «пища» для бактерий. Открытая дренажная рана входными воротами для инфекции. Это приводит к флегмонам, лимфангитам или рожистому воспалению.
Лимфорея при контакте с кожей может разъедать ее и вызывать воспаление (дерматит). Раны могут прогрессивно увеличиваться и даже потребовать в последующем реконструктивно-пластических операций для их закрытия.
Прогноз при лимфорее
В большинстве случаев послеоперационная лимфорея прекращается со временем при применении консервативных мероприятий. Если истечение лимфы обильное и продолжается больше месяца, то необходимо планировать хирургическое лечение, направленное на перекрытие источника лимфоистечения.
Хирургическое лечение требуется примерно в 10% случаев лимфореи.
Лимфедема мошонки
Лимфедема мошонки — это заболевание, вызванное непроходимостью, отсутствием или недоразвитием лимфатических сосудов, расположенных в мошонке. Заболевание может быть как врожденным, так и приобретенным, причем наиболее распространенной причиной приобретенной формы является инфекция.
Лимфатическая система включает в себя капилляры и узлы, по которым лимфа движется к лимфатическим узлам. При повреждении лимфатических путей, лимфа накапливается в одном месте и возникает отечность тканей. Происходит нарушение баланса между поступлением и оттоком жидкости. Возникает лимфедема.
При этом состоянии вся мошонка становится чрезвычайно большой, так как в ней накапливается лимфатическая жидкость. В конце концов кожа мошонки меняется (становиться более грубой и часто воспаленной), и пенис закрывается внутри ткани. У многих пациентов мошонка увеличивается настолько, что препятствует ходьбе.
Лечение лимфедемы мошонки в нашей клинике
В Инновационном сосудистом центре занимаются лечением лимфедемы с 2007 года. В нашем арсенале реконструктивно-пластические операции при лимфедеме мошонки, с применением перемещенных лоскутов на сосудистой ножке. После радикальной операции лимфедема мошонки уже не рецидивирует. Функции мужской мочевыделительной и половой сферы восстанавливаются.
Причины заболевания
Отек мошонки может иметь много причин. Какова бы ни была причина, это сложное заболевание, которое очень часто приводит к физическим, эмоциональным и социальным проблемам для пациентов. В зависимости от причин и механизмов развития лимфедему мошонки делят на два вида.
Первичная лимфедема, поражающая только мошонку, встречается редко. Её можно заметить с самого рождения (болезнь Милроя) или во время подросткового возраста, и по мере того, как человек растет, вовлеченная лимфатическая система становится слабой, а отёк становится намного более очевидным. Основными причинами первичной лимфедемы является то, что лимфатические сосуды отсутствуют, уменьшаются в количестве или просто не работают.
Вторичная лимфедема мошонки встречается чаще. В Африке, Индии и других тропических странах часто наблюдается раздувание половых органов из-за инфекционных заболеваний, таких как филяриоз. Это может привести к слоновости пениса и мошонки.
В западном мире большинство генитальных отеков развиваются после травм или операций по поводу онкологических заболеваний брюшной полости.
Лучевая терапия лимфатических узлов в области паха или брюшной полости также может вызывать данное заболевание. Считается также, что у пациентов, страдающих ожирением, повышенный риск развития отечности мошонки из-за большего давления на пах большого живота. Кроме того, причиной может послужить:
Стадии заболевания
Этап 0 (скрытый): лимфатические сосуды повреждены, но это пока ещё никак не проявляется. Транспортная способность лимфосистемы по-прежнему достаточна для удаления лимфы. Лимфедемы нет.
Стадия 1 (спонтанно обратимая): при нажатии кончиками пальцев на кожу появляется ямка, но она быстро возвращается в нормально состояние. Обычно при пробуждении утром пораженный участок имеет нормальный или почти нормальный размер.
Стадия 2 (спонтанно необратимая): ткани мошонки теперь имеют губчатую консистенцию, при нажатии кончиками пальцев на пораженную область ямки не остается. Развивается фиброз (разрастание соединительной ткани и образование рубцов). Это знаменует начало затвердевания кожи и увеличение размера мошонки.
Этап 3 (элефантиаз или слоновость): На этом этапе отёк необратим, и обычно пораженная область очень велика. Кожа жесткая (фибротическая), бородавчатая.
Осложнения
Прогноз заболевания
Хроническая мошоночная лимфедема — заболевание, которое не лечится. Повреждение лимфатической системы невозможно восстановить. Консервативная терапия абсолютно неэффективна.
Исправить данное состояние возможно только при сложном хирургическом лечении с использованием реконструктивно пластических операций. После операции заболевание не рецидивирует.
Хирургия венозной и лимфатической патологии
Отделения хирургического лечения венозной патологии на ЛЕНИНСКОМ ПРОСПЕКТЕ Д. 8.К.7
Болезни вен
Флебология представляет собой специализированный раздел сердечно-сосудистой хирургии, занимающийся изучением анатомии, физиологии кровообращения, а также заболеваний венозных сосудов, вопросами их профилактики, диагностики и лечения. Лечение заболеваний вен осуществляется в отделениях сосудистой патологии или флебологических центрах. Заболевания вен сегодня – одни из самых распространенных заболеваний сосудистой системы, это болезни молодых людей трудоспособного возраста, преимущественно от 25 до 45 лет. Несвоевременное лечение венозной патологии чревато грозными последствиями вплоть до инвалидизации и летального исхода.
Симптомами заболеваний вен, требующими немедленного обращения к врачу, служат усталость, тяжесть, судороги и боль в ногах, отеки, сосудистые расширения на ногах, появление участков изменения цвета и уплотнения кожи и подкожных тканей.
Для оценки степени расстройства венозного кровообращения и выбора дальнейшей тактики лечения проводится диагностика с помощью ультразвукового дуплексного сканирования и ультразвуковой допплерографии – современных высокоточных методов исследования состояния сосудов.
При лечении венозной патологии применяются консервативные методы (медикаментозная и компрессионная терапия), безоперационные эндовазальные методы (лазерная коагуляция, склерозирующая терапия вен) и оперативные методы лечения.
В современной флебологии широкое распространение получили малотравматичные методики лечения заболеваний вен, основанные на применении эндоскопических, лазерных, радиочастотных технологий, позволяющие минимизировать осложнения и срок реабилитации после проведенного вмешательства. Своевременно начатое лечение позволяет добиться хорошего косметического результата, что особенно важно для женщин, страдающих заболеваниями вен нижних конечностей.
Для профилактики развития заболеваний вен нижних конечностей специалисты-флебологи советуют соблюдать несложные, но очень эффективные правила.
Выраженность симптомокомплекса больше в вечернее время, после физических нагрузок, в жаркую погоду.
Стадии развития
В развитии варикозной болезни нижних конечностей выделяют 4 стадии:
1-я стадия (компенсация). Присутствуют небольшие косметические дефекты (сосудистые звездочки), жалобы отсутствуют.
2-я стадия. Появляются извитые расширенные вены, небольшая отечность лодыжек, легкие ночные боли.
3-я стадия (субкомпенсация). Наблюдаются отчетность, ночные судороги в икрах, быстрая утомляемость ног, чувство распирания мышц, пигментация кожи.
4-я стадия (декомпенсация). Сильные отеки стоп, лодыжек, резкое увеличение ширины вен, острая боль, зуд, выраженные судороги. Часто появляются признаки тромбофлебита, венозных язв.
Варикозная болезнь нижних конечностей – одно из самых распространённых заболеваний на земле. Единственным радикальным, патогенетически обоснованным методом лечения является хирургическая операция. Консервативная терапия является дополнением к основному лечению.
Факторы риска венозных тромбозов это например, прием молодыми женщинами оральных контрацептивов, переломы костей конечностей, объемные образования малого таза и забрюшинной клетчатки, длительный постельный режим, параплегия, послеродовой период, онкологические заболевания, тем не менее, конкретные причины в значительном числе случаев выделить сложно.
Патогенез венозного тромбоза заключается в остром возникновении препятствия венозному оттоку и перераспределению крови по коллатералям на фоне воспаления венозной стенки; после чего начинается процесс (период) реканализации тромбированных вен и восстановления патологического кровотока по ним, который (период) заканчивается к шестому месяцу. Но, даже в реканализованных венах кровоток не приобретает нормальный характер поскольку просвет вены не достигает исходного диаметра, а деструкция клапанов после перенесенного тромбоза приводит к ретроградному току крови. Следствием венозного тромбоза является Посттромбофлебитический синдром (ПТФС) или посттромботическая болезнь.
Диагностика острого венозного тромбоза в амбулаторных и в стационарных условиях базируется на оценке клинической симптоматики и результатах инструментальных методов обследования и должна осуществляться в кратчайшие сроки поскольку от быстроты определения самого факта тромбоза, его локализации, характера проксимальной части тромба зависит клинический прогноз. Во всех случаях острого венозного тромбоза обследование предпочтительно начинать с ультразвукового ангиосканирования.

Рисунок. Ультразвуковое ангиосканирование (УЗИ вен н/к).
Цели лечения венозного тромбоза: остановить распространение тромбоза, предотвратить тромбоэмболию легочных артерий, не допустить прогрессирования отека и тем самым предотвратить возможную венозную гангрену и потерю конечности, восстановить проходимость вен (профилактика посттромбофлебитической болезни, предупредить рецидив тромбоза. Подозрение на тромбоз глубоких вен нижних конечностей, тем более установленный диагноз, являются показанием к экстренной госпитализации больного (при возможности в специализированный ангиохирургический стационар, в крайнем случае в общехирургическое отделение).
Основной задачей хирургического лечения является предотвращение легочной эмболии. С этой целью при выявлении эмболоопасного (флотирующего) тромба в зависимости от конкретной клинической ситуации выполняют прямую или катетерную тромбэктомию, чрескожную имплантацию кава-фильтров различной конструкции, перевязку или пликацию магистральных вен/нижней полой вены. Во всех остальных случаях задачи лечения решаются с помощью консервативной терапии. Также консервативная терапия в обязательном порядке должна проводиться после любого из перечисленных хирургических вмешательств. 
Рисунок. Схема: а) завершенной операции тромбэктомии из бедренных вен дополненной пликацией ПБВ по оригинальной методике Бакулевского центра; б) вид спереди; в) вид сбоку; г) в поперечном срезе.
Антикоагулянтная терапия показана всем больным с клиническими и лабораторными признаками активного тромбообразования, что обычно соответствует первым трем неделям заболевания. Это наиболее действенное средство прекращения прогрессирования тромбоза с доказанным лечебным эффектом. Антикоагулянтная терапия должна проводиться с обязательным учетом противопоказаний к данным препаратам.
Противовоспалительные средства (НПВС) применяют в силу того, что имеется воспаление со стороны венозной стенки и перивазальных тканей, а также болевой синдром, затрудняющий активизацию пациента.
Местное лечение включает локальную гипотермию в проекции сосудистых пучков, а также использование мазей (гели предпочтительнее), основным действующим началом которых являются гепарин и НПВС. Не следует применять согревающие спиртовые и мазевые компрессы, которые способны поддерживать явления флебита и способствовать прогрессированию тромбоза.
Немедикаментозные методы лечения: соблюдение определенного двигательного режима и эластическая компрессия. Чем тщательнее больной соблюдает двигательный режим и режим компрессионной терапии в острой стадии заболевания и в период реабилитации и чем более длительное время она проводится, тем лучше результаты лечения венозного тромбоза, а также менее выражены явления хронической венозной недостаточности в отдаленном посттромботическом периоде.
При тромбозе в просвете вены образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда). Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен. Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей. Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв.
Классификация
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
Симптомы. Первые признаки ПТФС могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Современные исследования в области клинической флебологии показывают, что в 25% случаев ПТФС сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. Одним из характерных признаков ПТФС является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы. Течение ПТФС может быть различным. У одних больных заболевание в течение долгого времени проявляется слабо или умеренно выраженной симптоматикой, у других быстро прогрессирует, приводя к развитию трофических расстройств и стойкой утрате трудоспособности.
Диагностика. При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. При сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности. Для подтверждения диагноза проводится УЗИ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется прямая или компьютерная рентгеноконтрастная флебография.
Лечение ПТФС. Консервативная терапия
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности. По окончании адаптационного периода тактика лечения зависит от формы и стадии ПТФС. В стадии компенсации и субкомпенсации нарушений кровообращения рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты, фибринолитики, препараты, уменьшающие воспаление стенки вены. При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое лечение. Хирургическое вмешательство не может полностью излечить больного с ПТФС. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при ПТФС:
Прогноз. На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
I89 Другие неинфекционные болезни лимфатических сосудов и лимфатических узлов/ I89.0 Лимфоотек, не классифицированный в других рубриках
Лимфатическая патология
Лимфедема (слоновость) (МКБ-10: I89.0; I97.2; Q82.0) — полиэтиологическое заболевание, связанное с нарушением лимфатического дренажа, что обуславливает нарушение белкового обмена в тканях, прогрессирующее и необратимое образование фиброзной ткани, ведущее к значительному увеличению и деформации конечности или какой-либо части тела. Причины, которые приводят к этим изменениям, могут быть связаны с врожденной аномалией лимфатических сосудов или быть следствием их повреждений различного характера.

Рисунок. Пациент М., 23 лет с врожденной лимфедемой левой голени III стадии. А) до лечения и Б) 4 месяца спустя после резекционной, кожно-пластической операции.
Заболевания венозной системы конечности, в частности посттромботическая болезнь, не являются причиной развития лимфедемы, но при нарушении проходимости глубоких вен нередко наблюдаются вторичные стойкие нарушения лимфообращения в конечности по типу «псевдослоновости».
Лимфедема — распространенное социально значимое заболевание. По данным ВОЗ, данной патологией страдает около 10 % населения. Более 10 миллионов людей во всем мире страдают от лимфедемы, развившейся на фоне хронической инфекции. Больные лимфедемой составляют 2,5-7% всех пациентов с поражением периферических сосудов. Основная группа пациентов — женщины молодого и среднего возраста. Число вновь выявленных больных возрастает с каждым годом, причем тенденции к снижению уровня заболеваемости не наблюдается. Социальная значимость обсуждаемой темы велика и обусловлена тем, что большинство больных — это люди трудоспособного возраста (96 %), для которых чрезвычайно важна реабилитация.
Как развивается лимфедема? Лимфедема бывает врожденной и приобретенной. В первом случае она может проявиться уже в раннем детстве или в период полового созревания, когда меняется гормональный фон. Но врожденные патологии встречаются реже. Лимфедема часто возникает как осложнение после перенесенных кожных заболеваний, онкологии и гинекологических проблем.

Рисунок. Пациентка Б., 62 лет с постмастэктомической лимфедемой левой верхней конечности III стадии.
Лимфатические отеки имеют склонность к постоянному прогрессированию. В местах отеков начинают возникать изменения кожи, трофические нарушения (язва, дерматит, экзема), рецидивирующие рожистые воспаления, грибковые поражения кожи (микоз). Последняя стадия заболевания носит название «слоновость» из-за сильного увеличения конечности в размерах. Важно остановить развитие заболевания, устранить имеющиеся проблемы на начальных стадиях процесса, когда не произошли необратимые изменения в коже и подкожной клетчатке.
Лимфедема — хроническое прогрессирующее заболевание, вылечить навсегда ее невозможно, но можно значительно уменьшить или полностью убрать лимфатический отек с помощью комплексного лечения.
Клиническими проявлениями данного заболевание являются: отеки верхних или нижних конечностей, нарушение питания кожных покровов, появление трофических изменений на коже и подкожной жировой клетчатке. Наиболее частыми осложнениями лимфедемы являются рожа, гиперкератоз, папилломатоз, лимфорея.
Диагностика лимфедемы основывается на жалобах пациента, анамнезае заболевания и жизни, особенностях клинической картины. Для подтверждения диагноза проводятся специальные инструментальные методы исследования:
Выбор рационального метода лечения лимфедемы конечностей определяется клиническим течением, стадией заболевания и распространенностью поражения. Лечение должно быть комплексным, индивидуальным, с проведением постоянных профилактических мероприятий.
В настоящее время применяются консервативные и хирургические методы, для каждого из которых имеются свои показания.
Основной задачей в ходе лечения лимфедемы является восстановление оттока лимфы из тканей и уменьшение лимфатического отека.
Консервативная терапия как основной метод лечения показана больным лимфедемой I стадии. При более тяжелых нарушениях лимфообращения метод является вспомогательным и проводится при подготовке больных к операции и в качестве профилактических курсов после хирургического лечения.

Рисунок. Пациентка С., 47 лет с лимфедемой нижних конечностей IIб-III стадии до (фото слева) и после (фото справа) курса стационарной комплексной противоотечной терапии (20 койко-дней по стандартам ОМС). Уменьшение окружности левых голени на 25 см и бедра на 7 см.
Cреди хирургических методов используются:

Рисунок. Схема и интраоперационное фото лимфо-венозный анастомоз. Операция выполняется по микрроскопом с использованием микрохирургической техники и инструментария.
Лимфорея (lympha – влага, rhoe – течение), или лимфоррагия – достаточно редкое патологическое состояние. Может иметь травматическую или нетравматическую природу. Травматическая форма лимфореи чаще диагностируется у людей молодого и среднего возраста. Нетравматический вариант патологии выявляется преимущественно у пациентов средней и старшей возрастных групп. Незначительные потери лимфы не представляют опасности для организма. При массивной однократной лимфоррагии или хроническом истечении развивается истощение, возможен летальный исход.
Классификация
Наряду с истечением хилезной жидкости наружу выделяют следующие варианты лимфореи: лимфоцеле – лимфа скапливается в тканях;
хилоторакс – жидкость выявляется в плевральной полости;
хилоперикард – лимфа вытекает в полость перикарда;
хилоперитонеум – жидкость обнаруживается в брюшной полости.
Выделение лимфы с мочой вследствие ее истечения в мочевыводящие пути называется хилурией, просачивание через стенку кишечника приводит к развитию экссудативной энтеропатии.
Диагностика
В зависимости от причины развития лимфореи диагностикой данной патологии могут заниматься торакальные хирурги, онкологи, кардиологи и другие специалисты. Диагноз наружной лимфоррагии выставляют на основании анамнеза, жалоб и результатов физикального осмотра. При внутренних потерях лимфы необходимы дополнительные исследования. Постановка диагноза наружной лимфореи обычно не представляет затруднений. Лимфоррагию в полости тела необходимо дифференцировать со скоплением других жидкостей. Хилоторакс отличают от гидроторакса, плеврита, гемоторакса. Хилоперитонеум дифференцируют от различных вариантов асцита, хилоперикард – от гемоперикарда и экссудативного перикардита.
Лечение лимфореи
Пациента госпитализируют в стационар по профилю основного заболевания. Тактика лечения определяется локализацией лимфоррагии.
НМИЦ ССХ им. А.Н. Бакулева МЗ РФ обладает уникальным опытом выполнения всевозможных операции на магистральных венах и лимфатической системе. Мы оперируем пациентов с варикозной болезнью нижних конечностей, выполняем реконструктивные вмешательства при ПТФС, венозных аневризмах и компрессионных стенозах вен. На сегодняшний день в НМИЦ ССХ им. А.Н. Бакулева МЗ РФ в год выполняется около 100 операций на лимфатической системе (самое большое число операций среди клиник РФ). В Центре выполняют практически все существующие в мире виды оперативных вмешательств при врожденной и приобретенной патологии магистральных вен и лимфатической системы, результаты которых соответствуют мировым показателям ведущих клиник мира, специализирующихся на проведении подобных операций.