микроузуративные дефекты в телах позвонков что это
Грыжа Шморля причины, симптомы, методы лечения и профилактики
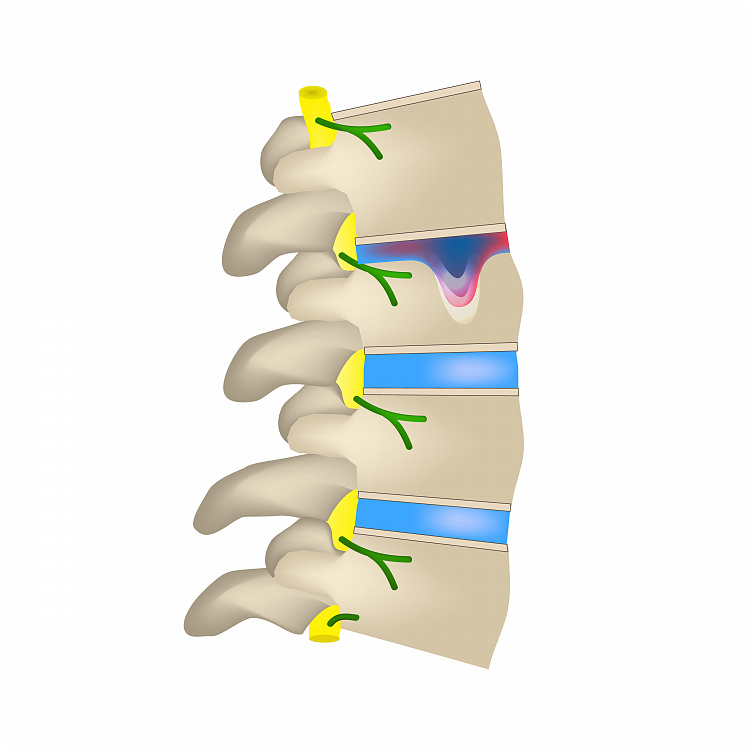
Грыжа Шморля — продавливание тканей межпозвоночного диска внутрь тела верхнего или нижнего позвонка. Другие названия — узелок Шморля, узуративные дефекты, хрящевой узелок Шморля. В отличие от истинной межпозвоночной грыжи не происходит сдавления спинномозговых корешков, сужения межпозвоночного канала. Чаще встречается, как наследственное заболевание, в детском возрасте из-за активного роста костной ткани, в других случаях возникает вследствие приобретенных дефектов. Заболеванию не свойственно выраженное чувство боли, поэтому патология длительное время остается незамеченной, и диагностируется случайно при комплексном обследовании организма или на этапе осложнений.
Симптомы грыжи Шморля
Течение болезни имеет скрытый характер. Как правило, начинается с дискомфорта или болезненных ощущений после поднятия тяжестей, физических перегрузок. При единичных дефектах возникает слабая боль в спине или шеи, и может распространяться на соседние участки тела. Множественные грыжи Шморля проявляются повышенной утомляемостью, более выраженным болевым синдромом, который усиливается в вертикальном положении, и проходит в положении лежа.
Специфические проявления зависят от места локализации грыжи Шморля:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 23 Декабря 2021 года
Содержание статьи
Причины
Наиболее часто грыжа Шморля возникает в условиях, приводящих к снижению эластичности и прочности костной ткани позвонков. Подобные дефекты носят наследственный характер или формируются в детском возрасте при неравномерном росте костной и хрящевой ткани, из-за чего в губчатом веществе образуются участки растяжений и пустоты, в которые продавливаются межпозвоночные диски.
К другим предрасполагающим моментам в развитии грыжи Шморля относят:
Разновидности
Грыжу Шморля классифицируют по разным признакам:
Диагностика
Грыжа Шморля не проявляется специфическими симптомами, поэтому ее могут выявить во время диагностики или лечения другой болезни. Если у вас заподозрили эту патологию, посетите клинику ЦМРТ. Наши специалисты поставят точный диагноз после следующих обследований:Пациент обращается к неврологу или вертебрологу с жалобами на боль в спине или затылке. Так как особенных клинических проявлений узелки Шморля не имеют, то задача специалиста определить грыжу, и провести дифференциацию с остеохондрозом, истинной грыжей позвонков, протрузией, спондилоартрозом, опухолями, миозитом. На первом этапе врач изучает историю болезни, выявляет случаи грыж у родственников, визуально оценивает осанку. Далее проводит рентгенологическое исследование, магнитно-резонансную томографию, компьютерную томографию позвоночника. В некоторых случаях будет необходима консультация цэндокринолога, травматолога, ортопеда. На основании данных, полученных в ходе комплексного обследования, устанавливают диагноз.
Специалисты клиник ЦМРТ используют разные методы для определения грыжи Шморля, а именно:
МРТ позвоночника
Исследование: Магнитно-резонансная томография позвоночника (один отдел/грудной отдел + МР-
миелография
Жалобы: боль в спине
Ограничения визуализации: нет
На серии МР-томограмм, взвешенных по Т1 и Т2 в двух/трех плоскостях с жироподавлением T2-stirl,
кифоз нерезко сглажен, индекс кифоза 0.07 (норма 0.09-0.11).
Снижена высотаи интенсивность МРС по Т2 от Th1/2, Th5-8, Th10-12 дисков.
Высота и форма тел позвонков не изменены. Определяются передние краевые остеофиты тел
позвонков; узуративные дефекты (узлы Шморля) в телах Th6-Th12 позвонков. Дистрофические изменения
в телах ПОЗВОНКОВ.
Дорзальные экструзии дисков: медианно-парамедианная правосторонняя сублигаментарная
экструзия Th8/9 размером до 0.3 см, с нерезкой деформацией дурального мешка; Позвоночный канал на
уровне пролабирования диска не сужен.
Дорзальные протрузии дисков: на фоне уплотненной задней продольной связки медианно-
парамедианная правосторонняя Th5/6 размером 0.2 см с минимальной деформацией дурального мешка;
Позвоночный канал на уровне пролабирования диска не сужен;
на фоне уплотненной задней продольной связки медианно-парамедианная правосторонняя Th6/7 размером 0.2 см с минимальной деформацией дурального мешка; позвоночный канал на уровне
пролабирования диска не сужен;
Визуализируется дорзальное выбухание диска Th11/12 размером до 0,15 см.
Спинной мозг имеет обычную конфигурацию, ширину и однородную структуру.
При проведении МР-миелографии дуральный мешок на остальных уровнях существенно не
деформирован, периневральные пространства визуализируются, субарахноидальное пространство
проходимо. Патологических дефектов наполнения при миелографии не выявлено.
Позвоночный канал не сужен.
Позвоночные суставы конгруэнтны, суставные поверхности имеют четкие, ровные контуры.
Пре- и паравертебральные мягкие ткани не изменены.
ЗАКЛЮЧЕНИЕ:
MP-картина дистрофических изменений грудного отдела позвоночника; дорзальных экструзии Th8/9,протрузий Th5/6, Th6/7 дисков.
исследование: Магнитно-резонансная томография позвоночника (один отдел/пояснично-крестцовый
отдел + МР-миелография
Цель исследования: обследование
Жалобы: боль в поясничной области
Ограничения визуализации: нет
На серии МР-томограмм, взвешенных по Т1 и Т2 в двух плоскостях с жироподавлением T2-stir/:
Физиологический поясничный лордоз сохранен.
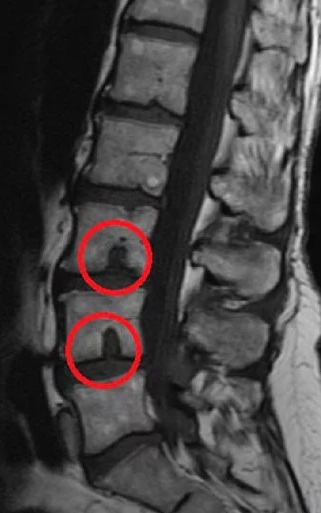
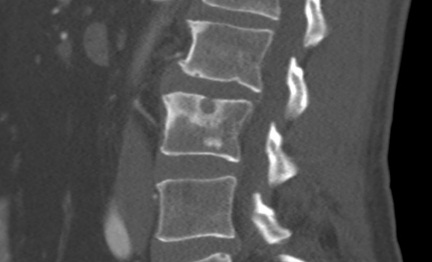
Высота и форма тел позвонков не изменены. Определяются передние остеофиты тел позвонков,микроузуративные дефекты в телах L2, L3, L5 позвонков. Нерезко выраженные дистрофические изменения в телах Позвонков.
Высота межпозвонковых дисков L3-S1 снижена, сигналы от этих дисков по Т2 снижены.
Костный позвоночный канал не сужен в сагиттальной плоскости.
Дорзальные экструзии дисков: медианно-парамедианно-фораминальная левосторонняя экструзия
L5/S1, размером до 0.5 см; позвоночный канал на уровне пролабирования диска сужен до 1,45см
(относительный стеноз); фораминальный стеноз слева 2 ст.;
Дорзальные протрузии дисков: медианно-парамедианная билатеральная L4/5 размером 0.3 см,
распространяющаяся в межпозвонковые отверстия с обеих сторон, больше влево; позвоночный канал на
уровне пролабирования диска не сужен; фораминальный стеноз справа и слева 2 ст.
Позвоночные суставы конгруэнтны, суставные поверхности имеют четкие, ровные контуры.
Спинной мозг прослеживается до уровня н/3 тела L1 позвонка, имеет обычную конфигурацию, ширину
и однородную структуру.
Пре- и паравертебральные мягкие ткани не изменены.
При проведении МР-миелографии определяется деформация дурального мешка на уровне
вышеописанных экструзии и протрузии дисков; подоболочечное ликворное пространство проходимо. На
других уровнях области исследования ограничения ликворного пространства дурального мешка, дефектов
наполнения не выявлено, нервные корешки с периневральным пространством симметричны.
ЗАКЛЮЧЕНИЕ:
MP-картина дистрофических изменений пояснично-крестцового отдела позвоночника; дорзальных
экструзии L5/S1, протрузии L4/5 дисков.
На сервисе СпросиВрача доступна консультация невролога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Лечение грыжи Шморля: что такое, какие симптомы, медикаменты и хирургия
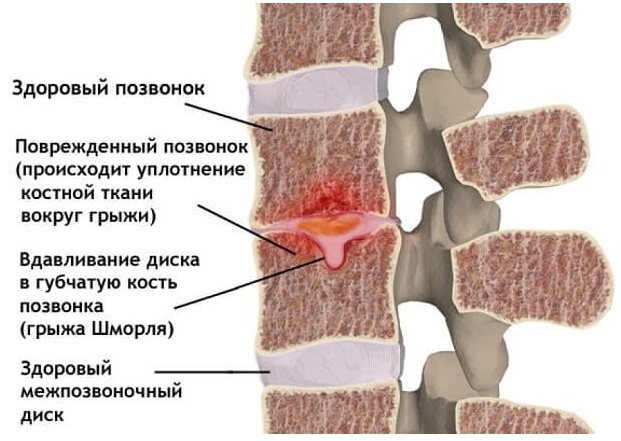
Грыжа Шморля – это заболевание, при котором межпозвоночный диск выпячивается не в горизонтальной плоскости, а в вертикальной, и продавливает тело позвонка. Его костная структура разрушается и вдавливается вертикально – вверх или вниз, хрящевая ткань диска заполняет образовавшуюся полость.
Патология часто является наследственной, развивается преимущественно у детей подросткового возраста и пожилых людей при дегенеративных процессах в структурах позвоночного столба.
Что такое грыжа Шморля
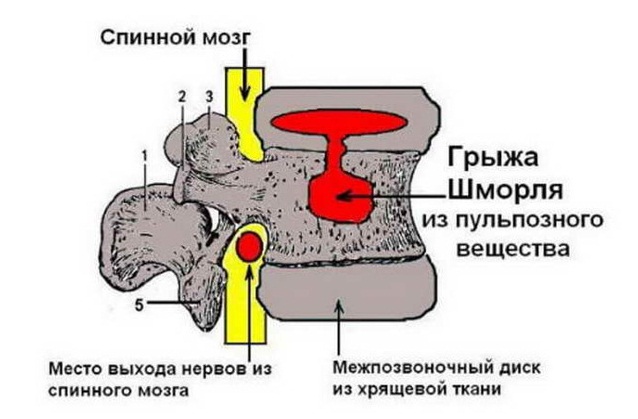
Межпозвоночный диск состоит из хрящевой ткани. Грыжа Шморля возникает, когда хрящевая ткань диска начинает давить на поверхность позвонка. Его костная ткань под воздействием давления«проваливается» внутрь, так появляется микроскопический компрессионный перелом. Образовавшаяся полость в теле позвонка через некоторое время зарастает хрящевой тканью межпозвонкового диска.
В основном это безболезненный процесс, так как диск уходит внутрь позвонка и не выпячивается за его пределы, поэтому нервные окончания, артерии и спинной мозг не затрагиваются. Болезненные симптомы появляются при развитии и увеличении хрящевого выпячивания, в результате чего межпозвонковый диск почти полностью проваливается в тело вышележащего или нижележащего позвонка, уменьшается пространство между позвонками, возникает сдавливание нервных корешков и иногда — кровеносных сосудов позвоночного столба.
Грыжу Шморля также называют узелком Шморля или вертикальной грыжей. Ее описание сделал ученый Христиан Шморль в 1927 году. Именно его именем назвали эту патологию.
По данным последних исследований заболевание встречается примерно в 75% у людей пожилого возраста. Быстропрогрессирующие выпячивания повышают вероятность компрессионного перелома позвоночника примерно на 10%.
Места возникновения грыжи Шморля
Грыжи Шморля образуются в разных отделах позвоночника. От места нахождения выпячивания зависят симптомы и самочувствие больного.
Поясничный отдел
Вертикальные выпячивания межпозвонкового диска в поясничной зоне появляются чаще, чем в других, так как на этот отдел позвоночника приходится самая большая нагрузка. В большинстве случаев диагностируются у пожилых пациентов.
При прогрессировании патологии возникают боли в спине в области поясницы. Такая локализация грыжи опасна тяжелым осложнением – компрессионным переломом позвоночника при провоцирующих факторах.
Грудной отдел
Это основное место, где возникают грыжи Шморля. Чаще патология развивается в подростковом возрасте и дает осложнения. У ребенка формируется сколиоз и другие дегенеративные заболевания позвоночного столба.
Поражение грудного отдела.
На начальных стадиях при маленьких размерах не дает болезненных проявлений. При прогрессировании происходит истончение ткани позвонков, хрящ разрастается, начинает касаться структур позвоночного столба, повышается риск развития неврологических нарушений.
Шейный отдел
Узелки Шморля в шейном отделе позвоночника опасны сдавлением позвоночной артерии, которая идет к головному мозгу и питает его. Это происходит при значительном разрушении структуры позвонков и разрастании межпозвонковых хрящей. У больного возникают головокружения, головные боли, нарушается кровоснабжение головного мозга, что опасно развитием инсульта.
Множественные грыжи Шморля
По количеству очагов вертикальные грыжевые выпячивания бывают единичными и множественными. При множественной патологии хрящ входит в костную ткань тела позвонка одновременно в нескольких местах, диск становится ромбовидным, выпячивания появляются с двух его сторон.
Множественные узелки диагностируют примерно в 70% случаев. Они вызывают хронический болевой синдром, который усиливается, если больной вынужден постоянно находиться в одном положении – стоя или сидя.
Причины возникновения
Основное условие развития грыжи Шморля – наследственная предрасположенность. Факторы, которые провоцируют ее появление и дальнейшее прогрессирование:
Симптомы заболевания
Грыжа Шморля формируется постепенно и до определенного момента не касается прилегающих артерий и нервных корешков. Поэтому в течение продолжительного времени грыжа Шморля не вызывает каких-либо симптомов.
Постепенно может появляться болезненность в спине в следующих случаях:
При прогрессировании выпячивания и увеличении его размеров возникают такие симптомы:
Диагностика
Для подтверждения диагноза и подбора терапии при грыже Шморля пациенту назначают:
Методы лечения грыжи Шморля
При выявлении мелких грыжевых выпячиваний, которые не вызывают боли и дискомфорта, терапия не нужна. Пациенту дают рекомендации относительно ведения здорового образа жизни, полноценного питания, умеренной физической нагрузки. Периодически необходимо проходить обследования для контроля за прогрессированием грыжи.
Если узелки разрастаются и дают болевой синдром, показано комплексное лечение, которое включает:
При появлении осложнений, запущенных стадиях узелков Шморля, их сочетании с горизонтальными грыжами может проводиться операция.
Медикаментозная терапия
Особенность медикаментозного лечения при вертикальных грыжах в том, что нет препаратов, которые могли бы полностью вылечить или устранить выпячивания. Цель терапии – снять болевой синдром, восстановить поврежденные ткани. После курса приема препаратов боль может снова появиться при воздействии провоцирующих факторов.
Что назначают больному:
Физиотерапия при грыже Шморля
Физиотерапевтические методики при вертикальных грыжевых выпячиваниях направлены на улучшение кровоснабжения и лимфотока в позвоночных структурах, купирование воспаления и устранение застойных процессов. Назначают следующие методы физиотерапии:
Физиотерапевтические методики, как и лекарственная терапия, не могут полностью избавить от грыжи. Но их применение в комплексе с другими способами лечения улучшает состояние больного до стойкой ремиссии.
Аппаратное вытяжение
Вытяжение позвоночника, или тракция, проводится на специальных тренажерах. Метод позволяет увеличить расстояние между позвонками за счет растяжения мышечных волокон и связок, в процессе укрепляются мышцы спины.
Процедура проводится под строгим контролем со стороны врача, который определяет нагрузку. Нарушение техники или избыточная нагрузка могут вызывать осложнения.
Хорошие результаты дает одна из современных авторских методик – сочетанное применение подводного вытяжения с подводной светотерапией позвоночника. Предполагает одновременное воздействие инфракрасного света и вытяжение с помощью бандажей в воде.
Рефлексотерапия
Один из методов рефлексотерапии – акупунктура. Это введение тонких металлических стерильных игл в биологические точки. Длительность сеанса около 30 – 40 минут.
Иглоукалывание снижает давление диска на позвонки, снимает боль, спазмы сосудов, приостанавливает дегенеративные процессы в костных тканях. Однако доказанной эффективностью, по принципам доказательной медицины, иглорефлексотерапия не обладает.
Массаж
Цель лечебного массажа при узелках Шморля – облегчить самочувствие и устранить боль, ощущение усталости в спине. Процедуры восстанавливают обмен веществ в структурах позвоночного столба, улучшают общий кровоток и движение лимфы.
Диетотерапия
Специальной диеты при продавливании позвонков хрящевой тканью не требуется. Есть общие рекомендации:
Необходимо употреблять в пищу продукты, содержащие:
Больному следует отказаться от алкогольных напитков и никотина, это улучшит кровоснабжение и питание тканей.
Лечебная физкультура – обязательный компонент комплексной терапии при грыже Шморля. Комплекс упражнений составляет физиотерапевт с учетом локализации грыжевого выпячивания, его размеров и наличия симптомов.
Важное условие – упражнения должны выполняться регулярно. При возникновении боли или дискомфорта их следует прекратить.
Мануальная терапия
При проведении мануальной терапии, и особенно с элементами растягивания, как и при тракционной терапии, в позвоночнике создается отрицательное давление. Это влияет на грыжу, заставляя хрящевую ткань возвращаться в исходное положение.
При правильной технике выполнения улучшается кровоснабжение всех структур позвоночника, снимается болевой синдром.
Ортопедический корсет
Если при узелках Шморля возникают частые болевые приступы, пациентам назначают ношение ортопедического корсета. Он фиксирует спину, что снимает нагрузку на позвоночник, устраняет боль, минимизирует риски развития неврологических симптомов.
Ортопедический корсет показан тем, кто в силу своей деятельности вынужден продолжительно находиться в одной позе – сидя или стоя.
Операция при грыже Шморля
Необходимости в хирургическом вмешательстве при грыже Шморля зачастую нет. Операцию назначают при сильном разрушении позвонков, больших размерах выпячивания, сочетании с горизонтальной грыжей, что вызывает компрессию спинного мозга.
Применяют следующие методики:
Возможные осложнения
Грыжа Шморля маленьких размеров не дает симптомов и не опасна для здоровья и жизни. Но при прогрессировании и отсутствии лечения дает осложнения:
Чтобы избежать развития осложнений, лечение грыжи Шморля лучше проходить в клиниках Чехии. Применяемые там методики и комплексный подход значительно улучшат физическое самочувствие, повысят работоспособность и качество жизни.
Прогноз
Бессимптомное течение заболевания не оказывает негативного влияния на деятельность и самочувствие человека. При болевом синдроме необходимо комплексное лечение, сочетающее медикаментозную терапию и физиопроцедуры. Это стабилизирует состояние, приведет к ремиссии.
При отсутствии терапии выпячивание прогрессирует, приобретает большие размеры, начинает сдавливать важные структуры спинномозгового канала. Это опасно развитием осложнений вплоть до полного паралича, то есть обездвиживания больного.
Меры профилактики
Любая физическая активность, которая связана с нагрузкой на спину и выполняется регулярно или слишком активно, может вызвать развитие вертикальной грыжи позвоночника.
Чтобы предупредить формирование грыжевого выпячивания или предотвратить осложнения при уже диагностированных узелках Шморля, следует придерживаться профилактических мер. Необходимо исключить чрезмерную физическую активность на позвоночный столб, особенно в период его роста (в подростковом возрасте), контролировать массу тела, чтобы на позвоночник не ложилась дополнительная нагрузка, не поднимать тяжести. Важно соблюдать умеренность при занятиях силовыми видами спорта.
Экзостозы позвоночника
Остеохондрома или костно-хрящевой экзостоз позвоночника представляет собой доброкачественное костное разрастание, являющееся продолжением дужки позвонка, остистых или поперечных отростков. Оно покрыто колпачком из хрящевой ткани, который называют хрящевой шапочкой. Подобные новообразования могут иметь разные размеры, в том числе достигать 10 см в диаметре и более.
Что такое экзостозы позвоночника
На кости позвоночника приходится менее 5% всех случаев диагностирования остеохондром, так как они чаще формируются в метафизах длинных трубчатых костей. Среди всех костей позвоночника чаще поражаются именно отростки позвонков. В 50% случаев экзостозы обнаруживаются в шейном отделе, особенно на втором шейном позвонке (С2). Реже они образуются в позвонках грудного отдела (чаще в 8-м и 4-м). Только в единичных случаях остеохондромы диагностируются в поясничном отделе позвоночника и крестце.
Не стоит путать остеохондрому и краевой экзостоз позвонка, возникающий в результате протекания дегенеративно-дистрофических изменений и развития спондилеза. В последнем случае костные наросты формируются по краю тела позвонка на фоне прогрессирования остеохондроза и являются остеофитами. В то время как остеохондрома чаще образуется на дуге позвонка и отростках и является продолжением материнской кости, а не наростом на ней.
Экзостоз позвоночника может быть единственным в организме или только одним из многих. В последнем случае говорят о множественной экзостозной болезни, которую обычно диагностируют до 5 лет.
Одиночные новообразования могут возникать в результате травм, наследственной предрасположенности, действия ионизирующего облучения или в отсутствии любых из вышеперечисленных факторов. В последнем случае говорят об идиопатическом развитии остеохондромы, что встречается чаще всего.
В основном костно-хрящевые экзостозы типичны для детей. Но поскольку они могут длительно проявляться, а также формироваться вследствие травм, заболевание может быть впервые диагностировано и во взрослом возрасте. Как правило, остеохондромы обнаруживаются в период с 10 до 30 лет.
Симптомы и осложнения
В большинстве случаев экзостоз позвонков протекает бессимптомно. Если он формируется по задней поверхности дуги, со временем на шее или спине может формироваться плотная, обычно безболезненная шишка. По мере роста образования выпячивание так же увеличивается в размерах и может доставлять дискомфорт. Иногда это сопряжено с:
отечностью мягких тканей;
локальным повышением температуры;
болями во время наклонов или поворотов корпуса, после длительного сидения или физического труда.
Как можно скорее нужно обратиться к врачу при возникновении стойких, усиливающихся болей, которые могут носить характер прострела. Это может свидетельствовать о поражении спинномозговых корешков или даже стенозе позвоночного канала. Подобное также может проявляться появлением нарушений чувствительности и ограничения движения вплоть до паралича тех частей тела, за иннервацию которых отвечает ущемленный сегмент спинного мозга или отходящий от него нервный корешок. Неврологические нарушения наблюдается у 20% больных.
Также экзостоз может механически сдавливать близлежащие кровеносные сосуды. Если он формируется в шейном отделе, это может сопровождаться:
Кроме неврологических и сосудистых осложнений, остеохондрома может провоцировать деформацию позвонка, что повлечет за собой цепочку патологических изменений в соседних позвоночно-двигательных сегментах. Также не исключена вероятность перелома ножки экзостоза, хотя при локализации в позвоночнике подобное наблюдается редко, в основном только при механическом травмировании. Крайне редко наблюдается перелом позвоночника.
Наиболее опасным осложнением остеохондромы является перерождение в хондросаркому, что в большей степени характерно для множественной экзостозной болезни.
Диагностика
Появление выпячивания на спине или других симптомов остеохондромы – повод для получения консультации ортопеда-травматолога. Основным методом диагностики экзостозов позвоночника является рентген. На полученных снимках они имеют вид «цветной капусты», расположенной на широком основании или тонкой ножке. Кортикальные стенки и костномозговое пространство новообразования являются непосредственным продолжением таковых материнской кости. В ней обнаруживается воронкообразное расширение кортикальных стенок. Хрящевая шапочка на рентгене может не визуализироваться при отсутствии очагов минерализации.
Нередко экзостозы позвоночника обнаруживаются случайно при проведении обследования для диагностики остеохондроза, протрузий и межпозвонковых грыж.
Для дифференциации остеохондромы от новообразований другого рода дополнительно могут назначаться КТ и МРТ. Последний метод позволяет исследовать хрящевую шапочку, точно определить ее размер, что важно для оценки риска озлокачествления. Опасным с этой точки зрения признаком является ширина хрящевого слоя экзостоза более 1,5—2 см. Также МРТ дает возможность оценить состояние смежных структур: межпозвонковых дисков, спинного мозга, кровеносных сосудов и нервов.
КТ применяется для оценки степени минерализации новообразования. Она же позволяет подтвердить его прямую связь с костномозговым пространством материнской кости.
Лечение экзостоза позвоночника
Единственный результативный способ лечения остеохондромы – хирургическое вмешательство. Оно проводится при наличии четких показаний. Это:
быстрый рост новообразования, обнаружение признаков малигнизации в ходе диагностических исследований;
угроза сдавления спинного мозга;
перелом позвонка или ножки остеохондромы;
развитие неврологических или сосудистых осложнений;
Если подтверждена доброкачественная природа новообразования и оно не провоцирует никаких изменений в самочувствии, достаточно динамического наблюдения за ним. Но если при выполнении контрольных рентгеновских снимков наблюдается быстрый рост опухоли, ставится вопрос о ее удалении.
В большинстве случаев применяется краевая резекция кости. Операция проводится под общей анестезией и предполагает получение доступа к новообразованию через небольшой разрез мягких тканей в его проекции. После этого осуществляется его удаление с помощью специальных хирургических инструментов в пределах здоровых тканей. Важно удалить весь костно-хрящевой нарост. Затем рана ушивается и закрывается стерильной повязкой.
При массивных образованиях и при их расположении в труднодоступных местах иногда выполняется декомпрессивная ламинэктомия. Операция предполагает удаление экзостоза позвоночника вместе с фрагментом дужки позвонка. Чтобы компенсировать образовавшийся дефект, может использоваться аллотрансплантат или искусственные стабилизирующие системы.
Резекция экзостоза позвоночника в 89% случаев приводит к полному выздоровлению. Рецидивы заболевания обычно обусловлены неполным удалением фрагментов новообразования, его капсулы.
Реабилитация после операции
После проведения хирургического вмешательства на позвоночнике пациент обязательно остается в стационаре больницы. Длительность госпитализации зависит от вида операции и характера протекания послеоперационного периода. В среднем выписка осуществляется через 3—7 дней. Пациентам обязательно назначается медикаментозная терапия, ЛФК, иногда физиотерапия. Также требуется ограничить физическую активность, особенно при выполнении ламинэктомии.
Таким образом, экзостозы позвоночника – редкое, но довольно грозное заболевание. Оно может протекать бессимптомно, а может приводить к опасным осложнениям. Поэтому при их выявлении следует сразу обращаться к ортопеду-травматологу для оценки степени риска и подбора адекватной тактики лечения.