желудочковая экстрасистола показала экг что это за диагноз
Желудочковая экстрасистолия
Желудочковая экстрасистолия – разновидность нарушения ритма сердца, характеризующаяся внеочередными, преждевременными сокращениями желудочков. Желудочковая экстрасистолия проявляется ощущениями перебоев в работе сердца, слабостью, головокружением, ангинозными болями, нехваткой воздуха. Диагноз желудочковой экстрасистолии устанавливается на основании данных аускультации сердца, ЭКГ, холтеровского мониторирования. В лечении желудочковой экстрасистолии используются седативные средства, ß-адреноблокаторы, антиаритмические препараты.
Общие сведения
Экстрасистолические аритмии (экстрасистолии) – наиболее распространенный вид нарушений ритма, встречающийся в разных возрастных группах. С учетом места формирования эктопического очага возбуждения в кардиологии выделяют желудочковые, предсердно-желудочковые и предсердные экстрасистолии; из них желудочковые встречаются наиболее часто (около 62%).
Причины
Желудочковая экстрасистолия может развиваться в связи с органическими заболеваниями сердца или носить идиопатический характер.
Наиболее часто органической основой желудочковой экстрасистолии служит ИБС; у больных с инфарктом миокарда она регистрируется в 90-95% случаев. Развитием желудочковой экстрасистолии может сопровождаться течение постинфарктного кардиосклероза, миокардита, перикардита, артериальной гипертензии, дилатационной или гипертрофической кардиомиопатии, хронической сердечной недостаточности (ХСН), легочного сердца, пролапса митрального клапана.
Идиопатическая (функциональная) желудочковая экстрасистолия может быть связана с курением, стрессом, употреблением кофеинсодержащих напитков и алкоголя, приводящих к повышению активности симпатико-адреналовой системы. Желудочковая экстрасистолия встречается у лиц, страдающих шейным остеохондрозом, нейроциркуляторной дистонией, ваготонией. При повышенной активности парасимпатической нервной системы желудочковая экстрасистолия может наблюдаться в покое и исчезать при физической нагрузке. Довольно часто единичные желудочковые экстрасистолы возникают у здоровых лиц без видимых причин.
К возможным причинам желудочковой экстрасистолии относятся ятрогенные факторы: передозировка сердечных гликозидов, прием ß-адреностимуляторов, антиаритмических препаратов, антидепрессантов, диуретиков и др.
Классификация
На основании результатов суточного ЭКГ-мониторинга по Холтеру выделено 6 классов желудочковой экстрасистолии:
Желудочковые экстрасистолии 1 класса не проявляются клинически, не сопровождаются нарушениями гемодинамики, поэтому относятся к разряду функциональных. Желудочковые экстрасистолии 2-5 классов сопряжены с повышенным риском развития фибрилляции желудочков и внезапной коронарной смерти.
Согласно прогностической классификации желудочковых аритмий выделяют:
Симптомы желудочковой экстрасистолии
Субъективные жалобы при желудочковой экстрасистолии могут отсутствовать или заключаться в ощущениях замирания сердца, перебоев или «толчка», вызванного усиленным постэкстрасистолическим сокращением. Желудочковая экстрасистолия в структуре вегето-сосудистой дистонии протекает на фоне повышенной утомляемости, раздражительности, головокружения, периодической головной боли. Частые экстрасистолы, возникшие при органических заболеваниях сердца, могут вызывать слабость, ангинозные боли, чувство нехватки воздуха, обмороки.
Объективное обследование позволяет выявить выраженную пресистолическую пульсацию шейных вен, возникающую при преждевременном сокращении желудочков (венозные волны Корригана). Определяется аритмичный артериальный пульс с длинной компенсаторной паузой после внеочередной пульсовой волны. Аускультативными особенностями желудочковой экстрасистолии служат изменение звучности I тона, расщепление II тона. Окончательная диагностика желудочковой экстрасистолии может быть проведена только с помощью инструментальных исследований.
Диагностика
Основными методами выявления желудочковой экстрасистолии служат ЭКГ и холтеровское ЭКГ-мониторирование. На электрокардиограмме регистрируется внеочередное преждевременное появление измененного желудочкового комплекса QRS, деформация и расширение экстрасистолического комплекса (более 0,12 сек.); отсутствие зубца P перед экстрасистолой; полная компенсаторная пауза после желудочковой экстрасистолы и др.
Проведение велоэргометрии или тредмил-теста позволяет выявить взаимосвязь возникновения нарушений ритма с нагрузкой: идиопатическая желудочковая экстрасистолия обычно подавляется физической нагрузкой; возникновение же желудочковых экстрасистол в ответ на нагрузку заставляет думать об органической основе нарушений ритма.
Лечение желудочковой экстрасистолии
Лицам с бессимптомной желудочковой экстрасистолией без признаков органической патологии сердца специальное лечение не показано. Пациентам рекомендуется соблюдение диеты, обогащенной солями калия, исключение провоцирующих факторов (курения, употребления алкоголя и крепкого кофе), повышение физической активности при гиподинамии.
В остальных случаях целью терапии служит устранение симптомов, связанных с желудочковой экстрасистолией, и профилактика угрожающих жизни аритмий. Лечение начинают с назначения седативных препаратов (фитопрепаратов или малых доз транквилизаторов) и ß-адреноблокаторов (анаприлин, обзидан). В большинстве случаев этими мерами удается достичь хорошего симптоматического эффекта, выражающегося в уменьшении числа желудочковых экстрасистол и силы постэкстрасистолических сокращений. При имеющейся брадикардии купирование желудочковой экстрасистолии может быть достигнуто назначением препаратов холинолитического действия (алколоиды белладонны+фенобарбитал, эрготоксин+экстракт белладонны и др.).
При выраженных нарушениях самочувствия и в случаях неэффективности терапии ß-адреноблокаторами и седативными средствами, возможно использование антиаритмических препаратов (прокаинамид мексилетин, флекаинид, амиодарон, соталол). Подбор антиаритмических препаратов производится кардиологом под контролем ЭКГ и холтеровского мониторирования.
При частой желудочковой экстрасистолии с установленным аритмогенным очагом и отсутствием эффекта от антиаритмической терапии, показана радиочастотная катетерная аблация.
Прогноз
Течение желудочковой экстрасистолии зависит от ее формы, наличия органической патологии сердца и нарушений гемодинамики. Функциональные желудочковые экстрасистолии не представляют угрозы для жизни. Между тем, желудочковая экстрасистолия, развивающаяся на фоне органического поражения сердца, существенно повышает риск внезапной сердечной смерти в связи с развитием желудочковой тахикардии и фибрилляции желудочков.
Насколько опасна желудочковая экстрасистолия? Интервью с заведующим отделением хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции ФГБУ «НМИЦ ТПМ» Минздрава России Алексеем Владимировичем Тарасовым.
Желудочковая экстрасистолия (ЖЭС) — разновидность нарушения ритма сердца, проявляется преждевременными сокращениями сердца, активация которых происходит из миокарда желудочков.
Об экстрасистолиях мы поговорим с заведующим отделением хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции ФГБУ «НМИЦ ТПМ» Минздрава России Алексеем Владимировичем Тарасовым.
Как часто Вы в своей практике сталкиваетесь с экстрасистолиями?
Врачи ежедневно сталкиваются с этим диагнозом. Экстрасистолии диагностируются у 50-70% всех пациентов с нарушением ритма, с ишемической болезнью сердца и сердечной недостаточностью.
Расскажите поподробнее о причинах возникновения ЖЭС
ЖЭС — это всегда вторичное нарушение ритма сердца, а, значит, есть какая-то первопричина. Вот ее надо найти врачу, и на нее воздействовать.
Причины могут быть разные: от стресса и наличия вредных привычек – курения, алкоголя, переедания, до патологий сердечно-сосудистой системы – ИБС, стенокардия, гипертония, кардиомиопатия, пороки сердца, миокардит. Также причина может быть в патологиях других внутренних органов – легких, желудочно-кишечного тракта, онкологических заболеваниях.
Насколько желудочковая экстрасистолия опасное заболевание?
Мы никогда не говорим пациенту, что его жизни что-то угрожает, пока не проведем всестороннюю диагностику и не выявим первопричину заболевания. Бывают экстрасистолы безопасные, которые не стоит даже начинать лечить, бывают те, которые требуют немедленных действий!
Какая диагностика ЖЭС?
Главное — понять, угрожает ли экстрасистолия жизни пациента, может ли привести к самому грозному осложнению — внезапной сердечной смерти!
Сначала мы фиксируем жалобы пациента, потом направляем на функциональные исследования сердца. В первую очередь, на ЭКГ в 12 отведениях, затем на суточное холтеровское мониторирование, УЗИ сердца. Для исключения коронарной патологии — нагрузочные тесты. В зависимости от полученных результатов, можем назначить КТ, МРТ, гастроскопию, анализы крови, внутрисердечное электрофизиологическое исследование или генетическое обследование.
То есть, не всем пациентам показано лечение? Расскажите подробнее
Не каждая ЖЭС требует коррекции. Иногда, наоборот, не стоит ее трогать, так как терапия может нанести еще больший вред здоровью. В нашем центре были такие случаи. Не раз мы отменяли антиаритмическую терапию, назначенную другим врачом и отмечали положительную динамику.
Выбор тактики лечения зависит от того, есть ли у пациента органические поражения сердца или оно структурно нормальное.
В лечении мы добиваемся трех целей: уменьшения симптомов, устранения гемодинамических нарушений, улучшения прогноза.
Но наша ключевая цель — профилактика внезапной сердечной смерти. Еще раз подчеркну, главное — определить, имеется ли у пациента на фоне экстрасистолии риск внезапной сердечной смерти!
Какие подходы и методики лечения применяются в вашем отделении?
В самом начале нашей беседы я говорил и сейчас акцентирую на этом внимание, что ЖЭС имеет вторичную природу. Поэтому в начале лечения важно определить первичное заболевание и воздействовать на него.
Далее, это назначение лекарственных препаратов, в том числе антиаритмических, седативных, препаратов калия, магния и др.
При неэффективности лекарственной терапии – радиочастотная аблация или имплантация кардиовертер-дефибриллятора, если аритмия прогностически опасная.
Если нет поражения сердца, пациентам рекомендуется смена образа жизни. Исключение перееданий, тяжелой пищи, алкоголя, курения. Иногда экстрасистолия может уйти даже после отдыха, поездки в отпуск.
А если есть поражение сердца?
Здесь сложнее. У таких пациентов происходят изменения электрофизиологических свойств миокарда, потеря электрической стабильности миокарда, электролитный дисбаланс в миокарде (потеря кардиомиоцитами калия, магния), гиперкатехоламинемия. Главное — назначить бета-адреноблокаторы, так как они выполняют «защитную» функцию от электрической нестабильности у таких больных.
В зависимости от патологии и опасности аритмии мы можем рекомендовать им хирургическое лечение.
В заключении расскажите немного о своем отделении
У нас в отделении хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции накоплен большой опыт в лечении таких пациентов.
В работе мы опираемся на доказательную медицину, национальные и международные рекомендации, прибегаем к консультациям научного и профессорско-преподательского состава нашего Центра.
У нас есть все необходимые условия для быстрой диагностики, качественного лечения и наблюдения пациентов.
По вопросам отбора пациентов для стационарного лечения и высокотехнологичной помощи, консультаций, по любым вопросам относительно работы отделения:
+7 (499) 553-68-79 (зав. отделением Тарасов Алексей Владимирович)
По вопросам состояния госпитализированных пациентов, общение с лечащими врачами:
+7 (499) 553-68-97 (после 14:00) ординаторская
Отдел организации платных медицинских услуг и госпитализации:
Современный подход к диагностике и лечению желудочковой экстрасистолии
Желудочковая экстрасистолия (ЖЭ) – одно из часто встречающихся нарушений ритма, связанное с повышенной электрической активностью миокарда желудочков, проявляющееся внеочередным, не связанным с синусовым, возбуждением (сокращением) сердца.
Этиология ЖЭ многофакторная, идиопатическая (не связана с какой либо органической патологией), ЖЭ на фоне органических, диспластических, склеротических, рубцовых изменений, дилатации, гипертрофии, миокарда желудочков. Пациенты с ЖЭ жалуются на перебои в работе сердца, иногда связанную с этим общую слабость головокружение и даже обмороки (синкопы). В сочетании со сниженной фракцией выброса сердца и перенесенным инфарктом миокарда, ЖЭ является предиктором внезапной смерти пациентов.
ЖЭ, чаще всего политопная, на фоне органических изменений в миокарде желудочков, стенозирующего атеросклероза венечных артерий, при наличии постинфарктных рубцов, хронической аневризмы сердца, выраженной гипертрофии или дилятации миокарда, требует, кроме рутинной эхокардиографии, исследования степени и характера поражения коронарного русла (коронарография), с целью определения показаний к реваскуляризации миокарда (ангиопластика и стентирование, аортокоронарное шунтирование (АКШ)), к выполнению пластических операций (аневримэктомия). Этим пациентам противопоказано назначение антиаритмических препаратов I класса, т. к. по данных многоцентровых исследований (CAST-I и CAST-II) они значительно повышают риск внезапной смерти, из-за возникновения жизнеугрожающих нарушений ритма сердца. Таким больным назначается ААТ с использованием β-адреноблокаторов (снижение смертности на 35%, Cannon D.S., Prystowsky E.N., 1999) и препаратов III класса (Амиодарон, снижение смертности более чем на 30%, исследования CAMIAT, EMIAT; или d-Соталол) с ЭКГ контролем длительности интервала QT, удлинение которого более 500 мс может привести к развитию веретенообразной желудочковой тахикардии (ЖТ) “torsades de pointes”, способную трансформироваться в фибрилляцию желудочков (ФЖ). При этом должный интервал QT определяется по формуле Базета: QTд = k х √RR, где индекс “k” у женщин равен 0.40, а у мужчин 0.37. Кроме того, пациентам, перенёсшим инфаркт миокарда, спустя 4 недели, либо через 3 месяца после АКШ, с низкой (менее 35%) фракцией выброса левого желудочка показана имплантация кардиовертера-дефибриллятора для профилактики фатальных нарушений ритма (ЖТ, ФЖ).
Таким образом, желудочковая экстрасистолия – весьма серьёзная проблема, больные, страдающие ей, нуждаются в тщательном обследовании, постоянном наблюдении, адекватной антиаритмической терапии и коррекции патологии, лежащей в основе возникновения эктопии. Все эти пациенты должны быть консультированы врачом-аритмологом.
В настоящее время в Клинической больнице №1 Управления делами Президента РФ, г. Москва, на базе отделения рентгенхиругических методов диагностики и лечении успешно работает аритмологическая служба, в арсенале которой имеется самое современное оборудование и расходные материалы лучших мировых фирм-производителей. В отделении выполняется весь спектр высокотехнологических исследований и операций при любых нарушениях ритма.
Мезенцев П. В., к.м.н. Закарян Н. В.
Желудочковая экстрасистола показала экг что это за диагноз
МКБ 10: I46 / I46.0 / I46.1 / I46.9 / I47.2 / I49.0 / I49.3
Год утверждения (частота пересмотра): 2016 (7-10 лет)
ID: КР386
Обществом специалистов по неотложной кардиологии
Ключевые слова
Внезапная сердечная смерть
Медикаментозная антиаритмическая терапия
Синдром удлиненного интервала QT
Катехоламинергическая полиморфная желудочковая тахикардия
Синдром укороченного интервала QT
Аритмогенная дисплазия-кардимиопатия правого желудочка.
Список сокращений
TdP – полиморфная желудочковая тахикардия типа «пируэт» (torsade de pointes)
АДПЖ – аритмогенная дисплазия-кардиомиопатия правого желудочка
ВСС – внезапная сердечная смерть
ЖТ – желудочковая тахикардия
ЖЭ – желудочковая экстрасистолия
ИБС – ишемическая болезнь сердца
ИКД – имлпантируемый кардиовертер-дефибриллятор
КТ – компьютерная томография
ЛЖ – левый желудочек
МРТ – магнитно-резонансная томография
НПЖТ – непрерывно рецидивирующая желудочковая тахикрадия
ПЖ – правый желудочек
РЧА – радиочастотная аблация
СУИQT – синдром удлиненного интервала QT
ТЖ – трепетание желудочков
ФВ – фракция выброса
ФЖ – фибрилляция желудочков
ХМ ЭКГ – Холтеровское мониторирование ЭКГ
ЭФИ – электрофизиологическое исследование
ЭХО КГ – Эхокардиография
Термины и определения
Желудочковая экстраситолия — преждевременная (по отношению к основному ритму) электрическая активация сердца, индуцированная импульсом, источник которого находится в ножках или разветвлениях пучка Гиса, в волокнах Пуркинье или рабочем миокарде желудочков.
Желудочковая тахикардия — ускоренный ритм (как минимум 3 комплекса QRS c частотой сердечных сокращений более 100 уд./мин.), источник которого находится в ножках или разветвлениях пучка Гиса, в волокнах Пуркинье или рабочем миокарде желудочков. Устойчивой считается тахикардия, при которой длительность пароксизма равна или превышает 30 сек., а неустойчивой — менее 30 сек.
Реципрокная желудочковая тахикардия — пароксизмальная желудочковая тахикардия, обусловленная механизмом повторного входа волны возбуждения (re-entry). Данная форма тахикардии индуцируется желудочковой экстрасистолией (или желудочковыми экстрастимулами в ходе внутрисердечного электрофизиологического исследования) и может быть купирована с помощью стимуляции желудочков.
Аритмогенная дисплазия–кардиомиопатия правого желудочка — генетически детерминированное заболевание сердца, которому характерно замещение миокарда преимущественно правого желудочка (ПЖ) жировой и соединительной тканями.
Катехоламинергическая полиморфная ЖТ (Catecholaminergic polymorphic ventricular tachycardia; CPVT) — наследственное заболевание, проявляющееся пароксизмами полиморфной или двунаправленной ЖТ, возникающими на фоне физической нагрузки или эмоционального стресса, нередко протекающими с потерей сознания.
Фасцикулярная левожелудочковая тахикардия — редкая форма пароксизмальной мономорфной ЖТ, в основе которой лежит механизм re-entry с участием в цепи циркуляции волны возбуждения задне-нижнего разветвления левой ножки пучка Гиса.
Непрерывно рецидивирующая (непароксизмальная) ЖТ — редкая форма мономорфной ЖТ, обусловленная патологическим автоматизмом или триггерной активностью (источник тахикардии, как правило, находится в выносящем тракте правого желудочка, в зоне, расположенной непосредственно под клапаном легочной артерии; другое её название — ЖТ из выносящего тракта правого желудочка).
Первичная профилактика внезапной смерти — мероприятия, направленные на снижение риска ВСС у лиц, имеющих повышенный риск ВСС, но без анамнеза угрожающих жизни аритмий или предотвращенной остановки сердца.
Вторичная профилактика внезапной смерти — мероприятия, направленные на снижение риска ВСС у лиц, имеющих анамнез угрожающих жизни аритмий или предотвращенной остановки сердца.
Синдром Андерсена–Тавила — редкая форма заболевания, при которой удлинение интервала QT сопровождается появлением волны U, пароксизмами как полиморфной желудочковой тахикардии типа TdP, так и двунаправленной желудочковой тахикардии.
1. Краткая информация
1.1. Определения
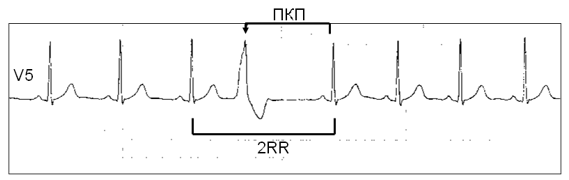
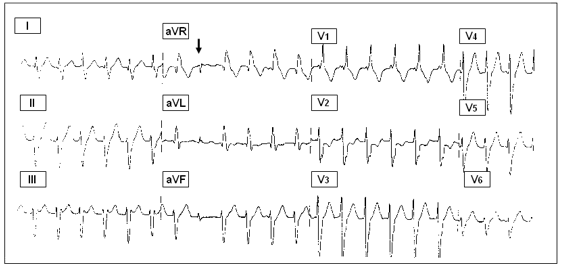
Желудочковая экстрасистола — преждевременная (по отношению к основному ритму) электрическая активация сердца, индуцированная импульсом, источник которого находится в ножках или разветвлениях пучка Гиса, в волокнах Пуркинье или рабочем миокарде желудочков (рис. 1).
Рис. 1. Одиночная желудочковая экстрасистола (обозначена стрелкой). ПКП — полная компенсаторная пауза. 2RR — два нормальных сердечных цикла. (Холтеровская мониторная запись ЭКГ).
Термином «желудочковая парасистолия» обозначают такое состояние, при котором сердечным ритмом управляют два независимых водителя. Один из них основной (наиболее часто — синусовый узел), другой — парасистолический, расположен в желудочках 1.
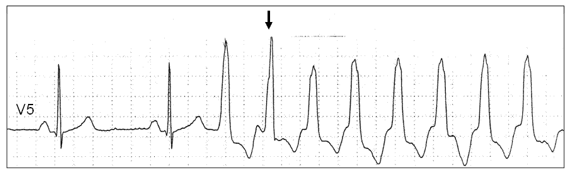
Пароксизмальная мономорфная желудочковая тахикардия (ЖТ) — такая форма ЖТ, при которой морфология комплекса QRS на ЭКГ в течение пароксизма не изменяется (рис. 2).
Рис. 2. Спонтанное развитие пароксизма мономорфной желудочковой тахикардии (Холтеровская мониторная запись ЭКГ). Стрелкой обозначено сливное сокращение.
Мономорфная ЖТ протекает в виде пароксизмов с частотой сердечных сокращений от 100 (чаще от 150) до 250 ударов в минуту. По своим клиническим проявлениям, это одна из наиболее тяжелых форм нарушений ритма сердца. Высокая частота ритма во время пароксизма, особенно на фоне тяжелого органического поражения мышцы сердца, нередко приводит к стремительному развитию острой левожелудочковой недостаточности, коллапсу, аритмическому шоку, обмороку, клинической картине остановки кровообращения, что иногда определяется термином «ЖТ без пульса». ЖТ характеризуется высоким риском трансформации в фибрилляцию желудочков (ФЖ), являющуюся непосредственным механизмом внезапной сердечной смерти (ВСС). Этим определяется ее крайне неблагоприятное значение для прогноза жизни 5.
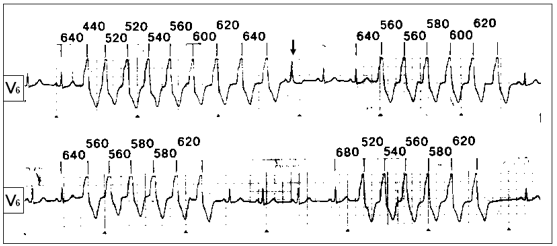
Фасцикулярная левожелудочковая тахикардия — редкая форма пароксизмальной мономорфной ЖТ, в основе которой лежит механизм re-entry с участием в цепи циркуляции волны возбуждения задне-нижнего разветвления левой ножки пучка Гиса. Обычно выявляется у молодых лиц, не имеющих признаков органического заболевания сердца, не имеет тяжёлых клинических проявлений, не трансформируется в ФЖ. Прогноз благоприятен 10. Комплексы QRS во время пароксизма имеют конфигурацию, характерную для блокады правой ножки пучка Гиса с отклонением электрической оси сердца влево (рис. 3).
Рис. 3. Фасцикулярная левожелудочковая тахикардия. Стрелкой обозначен синусовый «захват».
Непрерывно рецидивирующая (непароксизмальная) ЖТ — редкая форма мономорфной ЖТ, обусловленная патологическим автоматизмом или триггерной активностью (источник тахикардии, как правило, находится в выносящем тракте правого желудочка, в зоне, расположенной непосредственно под клапаном легочной артерии; другое её название — ЖТ из выносящего тракта правого желудочка). Характерно преобладание зубцов R в левых грудных отведениях и зубцов S — в правых (рис. 4). Непароксизмальная желудочковая тахикардия обычно не имеет явных клинических проявлений, часто выявляется случайно при аускультации сердца во время врачебного осмотра, или при записи ЭКГ. Характерно ее возникновение у детей, лиц молодого возраста, не имеющих признаков органического поражения сердца. Прогноз для жизни больных благоприятен.
Рис. 4. Непрерывно рецидивирующая тахикардия из выносящего тракта правого желудочка (непрерывная запись). Цифрами обозначены интервалы между желудочковыми комплексами в миллисекундах. Стрелкой обозначено сливное сокращение.
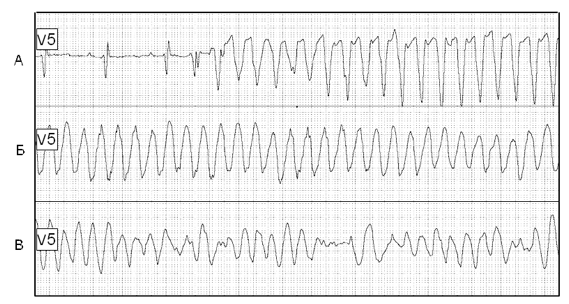
Полиморфная ЖТ характеризуется прогрессирующими (от удара к удару) изменениями комплексов QRS по конфигурации, амплитуде и направлению преобладающих электрических отклонений. Чаще всего встречается полиморфная желудочковая тахикардия типа пируэт (Torsade dePointes — TdP; другое название «двунаправленная-веретенообразная» ЖТ; рис. 5), возникающая при патологическом удлинении интервала QT. Одна из самых опасных форм ЖТ в виду тяжёлых клинических проявлений (гемодинамическая нестабильность) и высокого риска трансформации в ФЖ.
Рис. 5. Развитие пароксизма полиморфной желудочковой тахикардии типа Torsade de Pointes на фоне физической нагрузки у больного синдрома Романо–Уорда (фрагмент непрерывной записи суточного мониторирования ЭКГ по Холтеру).
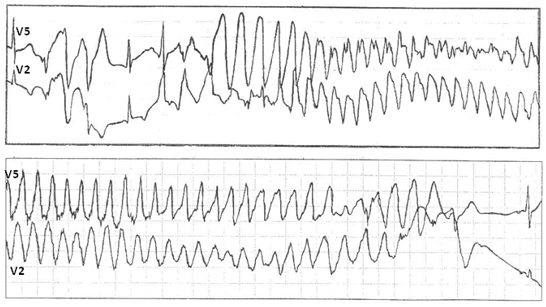
В основе трепетания желудочков (ТЖ), так же, как и мономорфной ЖТ, лежит механизм повторного входа волны возбуждения, при котором длительность цикла re-entry существенно короче, частота ритма составляет 250 и более в 1 мин (рис. 6А).
ФЖ представляет собой частые, абсолютно некоординированные сокращения мышечных волокон. Механизмом ФЖ является re-entry, при котором фронты возбуждения изменяют пути своего движения от цикла к циклу. На ЭКГ регистрируется нерегулярная, хаотическая электрическая активность в виде полиморфных осцилляций, постоянно изменяющихся по своей конфигурации, амплитуде, продолжительности и частоте, диапазон которой составляет от 300 и выше в 1 мин (рис. 6В).
Рис. 6. Спонтанное развитие трепетания желудочков (А) с эволюцией в синусоидальную кривую (Б) и последующим переходом в фибрилляцию желудочков (В). Холтеровская мониторная запись ЭКГ, зафиксировавшая момент внезапной аритмической смерти.
1.2. Этиология и патогенез
Механизмы повторного входа волны возбуждения (re-entry; наиболее часто) или триггерная активность, инициируемая ранними или поздними постдеполяризациями, в подавляющем большинстве случаев лежат в основе желудочковой экстрасистолии (ЖЭ).
У пациентов, не имеющих структурного заболевания сердца, может отмечаться идиопатическая ЖЭ (прогноз благоприятен, лечение требуется только при плохой субъективной переносимости ЖЭ или в случае развития вторичной кардиомиопатии на фоне частой ЖЭ). Основными причинами возникновения ЖЭ являются хроническая ИБС, постинфарктный кардиосклероз, гипертрофия миокарда (обусловленная гипертрофической кардиомиопатией, артериальной гипертонией, пороками аортального клапана и др.), воспалительные заболевания миокарда, кардиомиопатии (дилатационная, гипертрофическая, аритмогенная дисплазия миокарда правого желудочка и др.), инфильтративные заболевания миокарда. ЖЭ может быть следствием гликозидной интоксикации, применения антиаритмических препаратов (прежде всего I класса, реже — III класса), нарушений электролитного баланса (гипокалемия, гипомагнемия).
При желудочковой парасистолии так называемый парасистолический очаг защищен «блоком входа» от проникновения в него электрических импульсов, генерируемых с более высокой частотой в основном водителе ритма, что является первым обязательным условием проявления парасистолии. Эта защита предотвращает «разрядку» парасистолического очага и обеспечивает для него возможность генерирования импульсов с собственной периодичностью. Блок входа всегда однонаправленный и не препятствует выходу электрических импульсов из парасистолического фокуса.
В абсолютном большинстве случаев в основе пароксизмальной мономорфной ЖТ лежит механизм re-entry. Формирование условий для возникновения феномена re-entry в миокарде желудочков, в виде зон замедленного проведения возбуждения, участков мышцы сердца, неоднородных по величине рефрактерных периодов, обычно связано со значительными патологическими изменениями в миокарде. Вот почему пароксизмальная ЖТ в подавляющем большинстве случаев осложняет течение тяжелых заболеваний сердца, таких как ИБС, особенно при наличии постинфарктных рубцов и хронической аневризмы левого желудочка, воспалительных заболеваний миокарда, кардиомиопатий (дилатационная, гипертрофическая, аритмогенная дисплазия-кардиомиопатия правого желудочка и др.), инфильтративных заболевания миокарда и др.
Тахикардия типа TdP является главным, специфичным и очень опасным клиническим проявлением синдромов удлиненного интервала QT. Известны врожденные, генетически обусловленные варианты удлинения интервала QT. Приобретенные формы синдрома удлиненного интервала QT могут быть обусловлены целым рядом факторов, приводящих к замедлению процессов реполяризации миокарда желудочков. Поскольку интервал QT является частотно-зависимым показателем, тяжёлая брадикардия, связанная с дисфункцией синусового узла, либо с предсердно-желудочковой блокадой, может приводить к патологическому удлинению интервала QT с развитием TdP (рис. 7). Удлинение интервала QT может быть электрокардиографическим проявлением нарушений электролитного обмена (гипокалиемия, гипомагниемия) вследствие применения диуретиков или патологии надпочечников (синдром Конна), нарушения белкового питания (длительное «диетическое» голодание, неврогенная анорексия, длительное парентеральное питание и др.), интоксикации фосфорорганическими соединениями, гипотиреоза. Наконец, приобретенный синдром удлиненного интервала QT является одним из возможных нежелательных эффектов лекарств (антиаритмических препаратов IА и III классов, психотропных средств фенотиазинового ряда, трициклических антидепрессантов, эритромицина, фторхинолонов, противоаллергических препаратов и многих других средств). Постоянно обновляемый перечень препаратов, удлиняющих интервал QT, представлен на сайте http://www.azcert.org.
Рис. 7. Рецидивирующие эпизоды желудочковой тахикардии типа torsade de pointes на фоне предсердно-желудочковой блокады III степени. Синусовая тахикардия предсердий (зубцы Р с частотой 95–105 в мин.) диссоциирует с ритмом желудочков с частотой 28–35 в мин. Значения интервала QT составляют 550–620 мс.
При отсутствии патологического удлинения интервала QT, полиморфная ЖТ наиболее часто бывает следствием острой ишемии миокарда, прежде всего острого инфаркта миокарда, а также других форм острого повреждения миокарда.
В настоящее время выделяют две основные причины врождённых желудочковых нарушений ритма сердца — так называемую «первичную электрическую болезнь сердца» («primaryelectricheartdisease»), которую обнаруживают у лиц, не имеющих признаков органической патологии сердечно-сосудистой системы, и врождённые структурные заболевания сердца.
Основной причиной генетически детерминированных желудочковых аритмий при «первичной электрической болезни сердца» является дисфункция ионных каналов и насосов, играющих важнейшую роль в процессах деполяризации и реполяризации. В англоязычной литературе данные состояния обозначают также термином «каналопатии» («channelopathies»). К ним относят синдром удлиненного интервала QT, синдром Бругада, синдром укороченного интервала QT и катехоламинергическую полиморфную желудочковую тахикардию. Общими клиническими проявлениями данных заболеваний являются приступы потери сознания, обусловленные рецидивами желудочковой тахикардии (ЖТ), чаще TdP, случаи внезапной сердечной смерти (ВСС) при отсутствии признаков структурного заболевания сердца и наследственный характер заболевания 11.
Наследственный синдром удлинённого интервала QT (СУИQT, в англоязычной литературе — LongQTsyndrome — LQTS или LQT) является наиболее частым и наиболее изученным из данных заболеваний, проявляющимся удлинением интервала QT на ЭКГ [при отсутствии других вызывающих это изменение причин], рецидивирующими синкопальными и пресинкопальными состояниями вследствие пароксизмов TdP, а также случаями ВСС 13.
Описаны следующие фенотипические формы СУИQT: синдром Романо–Уорда (Romano–Ward), синдром Джервелла и Ланге–Нильсена (Jervell and Lange-Nielsen), синдром Андерсена–Тавила (Andresen–Tawil) и синдром Тимоти (Timothy).
Наиболее распространённая форма заболевания с аутосомно-доминантным типом наследования — синдром Романо–Уорда, характерными клиническими проявлениями которого являются увеличение продолжительности интервала QT, рецидивирующие синкопальные состояния, чаще всего обусловленные полиморфной желудочковой тахикардией (ЖТ) типа пируэт, и наследственный характер заболевания. Более 90% случаев синдрома Романо–Уорда представлены СУИQT 1-го (СУИQT1), 2-го (СУИQT2) и 3-го (СУИQT3) типов, имеющих особенности клинических и электрокардиографических проявлений (табл. 1, рис. 8).
Таблица 1. Клиническая характеристика основных типов наследственного синдрома удлинённого интервала QT